От нуля до букваря.
Об авторе.

Лариса Аникеева – врач высшей категории, окончила Ивановский государственный медицинский институт в 1972 г. по специальности педиатрия. С большим удовольствием вспоминает она работу в инфекционной больнице города Набережные Челны, где проходило ее профессиональное становление, и коллег, помогавших неопытной выпускнице стать настоящим врачом. Благодаря знаниям и приобретенному опыту была назначена заместителем главного врача Центральной городской больницы подмосковного города Лобня, а с 1980 г. и по настоящее время работает на Станции скорой и неотложной медицинской помощи г. Москвы врачом специализированной педиатрической бригады.
Своим богатым опытом педиатра, инфекциониста, диетолога она щедро делится на страницах журналов «Лиза. Мой ребенок», «Здоровье», «Домашний очаг» и в книгах на популярные медицинские темы.
Новая книга Л. Аникеевой, написанная на основании многолетней работы в педиатрии, помноженной на опыт собственного материнства, рассказывает о развитии ребенка от рождения до совершеннолетия, об ответственности родителей за его здоровье и благополучие, о формировании здорового образа жизни у детей с рождения и у всей семьи в целом. Автор разговаривает с читателями доступным языком с изрядной долей юмора, приводит трагические и комические случаи из богатой событиями работы врача «Скорой помощи» и в доверительной беседе предлагает молодым родителям рекомендации по воспитанию и развитию здорового ребенка.
Богатое содержание и доброжелательный тон этой книги, пронизанной любовью и заботой о детях, несомненно, сделает ее на многие годы настоящим другом и наставником для тех родителей, которые хотят видеть своих детей здоровыми и счастливыми.
Вы планируете родить ребенка и мечтаете сделать все возможное, чтобы он вырос здоровым и благополучным. Ваше желание вполне понятно и уважаемо, но готовы ли вы изменить привычный образ жизни на здоровый и уже на стадии подготовки к беременности отказаться хотя бы от сигареты и алкогольных напитков? Именно этот шаг, а не приглашение «самого лучшего врача» станет вашим первым вкладом в здоровье будущего ребенка. Известно, что здоровье человека лишь на 10 % зависит от состояния здравоохранения, а более чем наполовину – от его образа жизни.
Книги Ларисы Аникеевой:
• «Азбука здоровья вашего малыша»,
• «Расти здоровым, малыш»,
• «Проблемы школьного возраста»,
• «Питание и закаливание детей»,
• «Ваш ребенок пошел в школу»,
• «Путешествие бутерброда»,
• «Почему мы толстеем и как с этим бороться»,
• «Девочка, девушка, женщина»,
• «Здоровье вашего ребенка»,
• «Если рядом нет врача»,
• «Первая помощь для детей»,
• «Пусть храпят другие»,
• «Сам себе педиатр».
Ни для кого не секрет, что современные дети растут менее здоровыми, чем их сверстники 20–30 лет назад, а проведенная в 2002 г. всероссийская диспансеризация показала, что лишь 10 % детей можно считать полностью здоровыми. Среди причин этого печального обстоятельства обычно называют ухудшение экологической обстановки, неправильное питание, малоподвижный образ жизни, раннее приобщение детей к курению, употреблению алкогольных напитков, токсико– и наркоманию и т. д. Как врач с тридцатилетним стажем могу добавить к этому списку разрушение существовавшей в СССР системы дородовой подготовки и уничтожение санитарно-просветительной работы.
Современная молодая мама нередко испытывает растерянность и настоящий страх, оставшись наедине с новорожденным. Она не умеет выполнять простейшие манипуляции по уходу за ребенком, не понимает ценности грудного вскармливания, следствием чего является ранний и необоснованный перевод ребенка на искусственное вскармливание, не имеет элементарных знаний по развитию ребенка и т. д. Да и откуда ей все это знать, если до рождения собственного ребенка грудных детей она видела только по телевизору?
Не лучше обстоит дело и с охраной здоровья подростков. Незнание родителями физиологических и психологических особенностей подросткового возраста приводит к тому, что в этот самый сложный период детства ребенок выходит из-под контроля взрослых и остается один на один со своими проблемами. Подростковый (пубертатный) возраст не столько фаза развития организма, сколько этап развития личности. Именно в этот период ребенок нуждается в особом внимании родителей. Не находя понимания в семье, он встречает «наставников» на улице, которые приобщают его к известным «радостям жизни»: курению, алкоголю, наркотикам, ранним и беспорядочным половым связям. Отсюда всплеск заболеваний, передаваемых половым путем, ВИЧ-инфекции, подростковой беременности и абортов у девочек-подростков, по числу которых мы удерживаем первое место в мире.
Множество книг на прилавках магазинов предлагают свои советы молодым матерям, но большинство из них принадлежат иностранным авторам, не знакомым с нашими условиями, проблемами и традициями, складывавшимися на протяжении веков. Советы и рекомендации заокеанских медиков по большей части не адаптированы к нашим реалиям и вызывают у родителей чувство раздражения. Например, в питании ребенка предлагается использовать следующие продукты: соус гаукамоле, кусочки тофу, гранолу, нут, масло сафлора и т. д., а решение вопроса о грудном вскармливании ставится в зависимость от мнения папы, которому может не понравиться близость мамы и младенца (!).
Автор научно-популярной медицинской литературы должен видеть перед собой лица читателей, к которым обращается, знать условия их проживания, их возможности в выборе продуктов питания, лекарственных препаратов, медицинских услуг и давать реальные, адаптированные к условиям и уровню жизни рекомендации без оглядки на заокеанских коллег. Наши врачи не уступают иностранным ни в профессионализме, ни в способах изложения темы, к тому же имеют несомненное преимущество: разговаривают с читателями на одном языке в прямом и переносном смысле.
Отечественная педиатрическая школа всегда пользовалась заслуженным авторитетом и уважением во всем мире, почему же в таком важном деле, как охрана детского здоровья, мы стремимся безукоризненно следовать указаниям западных врачей? Многие наши бывшие соотечественники, ныне проживающие в Америке или Европе, имеют возможность сравнить методы профилактики, лечения заболеваний и наблюдения за детьми в странах сегодняшнего проживания и в России. К чести нашего здравоохранения эти сравнения во многом заканчиваются в нашу пользу.
Эта книга написана на основании многолетней работы в педиатрии, ставшей призванием всей жизни. Моему профессиональному становлению в значительной мере способствовал опыт собственного материнства, а именно преодоление тех многочисленных трудностей, которые сопутствуют каждой женщине в процессе вынашивания, рождения и воспитания ребенка. По моему мнению, настоящим педиатром может стать только человек, который имеет собственных детей и не понаслышке знаком с проблемами грудного вскармливания, бессонными ночами, кишечными коликами, бесконечными болезнями, капризами и слезами наших маленьких, но таких любимых тиранов.
С большинством проблем, о которых рассказывается в книге, я встречалась не только как врач, но и как мать двоих детей, поэтому советы и рекомендации, приведенные в книге, не раз выполнялись на практике, а их эффективность проверялась на собственных детях. Мне, как и любой матери, знакомо чувство растерянности и страха от невозможности понять заболевшего ребенка и стремление любыми способами облегчить его страдания. В процессе работы над книгой я постоянно ощущала связь со своими многочисленными пациентами и их родителями и старалась наиболее подробно осветить те вопросы, которые чаще всего волнуют молодых родителей.
Не переживайте из-за своей неопытности и неумения выполнять какие-то действия по уходу за ребенком, а отсутствие опыта компенсируйте любовью и нежностью к малышу. Сделайте ребенка счастливым, и он вырастет здоровым.
Надеюсь, моя книга поможет вам в нелегком, ответственном, но радостном и счастливом деле воспитания ребенка.
Ваши отзывы, пожелания и предложения присылайте по адресу:
E-mail: voronya@rambler.ru.
С огромным удовольствием называю имена ведущих московских специалистов в области медицины и педагогики, которые дали высокую оценку моему труду и рекомендовали книгу к изданию:
Главный педиатр Департамента здравоохранения города Москвы член-корр. РАМН, профессор Александр Григорьевич Румянцев;
Доктор философии и педагогики, советник Комитета Госдумы по делам женщин, семьи и молодежи, профессор Элеонора Шайхутдиновна Камалдинова;
Доктор медицинских наук Рушания Газизовна Гатаулина.
От себя лично и от имени будущих читателей выражаю глубокую благодарность этим замечательным людям за искреннюю заботу о здоровье и благополучии наших детей.
Одновременно хочу поблагодарить родных и друзей, причастных к выходу этой книги:
Моих уже взрослых дочерей Майю и Ольгу, на которых отрабатывались и совершенствовались практические навыки и методы лечения детских болезней, что не помешало им вырасти красивыми, умными и здоровыми;
Внучку Наташу, которая подарила мне радость быть бабушкой;
Мужа Сергея, который поощрял мои литературные опыты, несмотря на наносимый ими ущерб домашнему хозяйству;
Старинного друга доктора Александра Элдера за неоценимую помощь в медицинской и литературной деятельности, профессиональные советы и трогательную заботу;
Моих коллег – сотрудников подстанции № 4 Станции скорой и неотложной медицинской помощи города Москвы за доброжелательное отношение к моему литературному хобби и совместную, порой неблагодарную, но такую важную и ответственную работу.
Я приношу слова искренней благодарности моему трагически погибшему другу и издателю Игорю Самотаеву, при непосредственном участии которого начиналась работа над этой книгой.
В последние годы правительство России уделяет большое внимание повышению уровня и качества жизни населения. Информация о формировании здорового образа жизни, правильном и адекватном развитии личности изложена в многочисленных изданиях, но такая содержательная и одновременно увлекательная книга, автором которой является Лариса Аникеева, на мой взгляд, представлена впервые.
Книга написана настолько изумительно, что с одной стороны читаешь ее как добрую познавательную сказку, а с другой – это серьезное научно обоснованное руководство к действиям при неожиданно возникших ситуациях. Автор, имеющий большой стаж работы в педиатрии, предупреждает о возможных негативных моментах в разные периоды жизни ребенка, о нарушениях в развитии плода, связанных с психо-эмоциональным состоянием супружеской пары с момента планирования беременности до рождения ребенка.
Подкупает доброжелательное отношение автора к читателям, а доступный для любого человека язык, обогащенный хорошим добрым юмором, способствует желанию вновь и вновь обращаться к книге при возникновении любого вопроса. Большое внимание уделено правильному режиму питания и воспитанию в различные периоды жизни ребенка. Представлены меню и рекомендации по эстетике питания, познавательные, расширяющие кругозор ребенка игры, а также информация о методах профилактики различных заболеваний и необходимом комплексе физических упражнений в разных возрастных группах, способах закаливания детей с пеленок.
Автор рассматривает зависимость заболеваемости детей и их матерей от стрессовых факторов, нездорового образа жизни и несбалансированного питания. Показана роль психологического фактора в воспитании детей независимо от их возраста. Автор говорит о необходимости общения с ребенком, уважении к нему как к личности. В книге уделено внимание вопросам полового воспитания детей, контрацепции у подростков, нравственного воспитания юношей и девушек.
Книга читается с большим интересом, так как помимо полезной информации содержит таблицы, рисунки, детские фотографии, что способствует легкому восприятию представленного материала. Поэтому книга Ларисы Аникеевой может быть адресована не только широкому кругу читательниц-женщин, которые найдут в ней ответы на многие волнующие их вопросы, но и специалистам: акушерам-гинекологам, педиатрам, терапевтам, эндокринологам, диетологам, педагогам и студентам медицинских и педагогических учебных заведений.
В этой книге четко сформулирована основная идея современного здравоохранения – поддержание здорового образа жизни у каждого человека с рождения, формирование индивидуальной ответственности за здоровье и ответственности государства за общественное здоровье. Это очень важно понимать любому человеку, ибо известно, что один доллар, затраченный на пропаганду здорового образа жизни, экономит сто пятьдесят долларов на содержание полиции и здравоохранения.
Особо подчеркнута основная черта отечественного здравоохранения – его профилактическая направленность. Автор ратует за возрождение санитарно-профилактического образования населения, призванного повысить осведомленность и уровень знаний в вопросах охраны детского здоровья среди родителей, педагогов и лиц, профессиональная деятельность которых связана с воспитанием детей.
За страницами книги незримо присутствует образ автора – умного и доброго собеседника, настоящего детского доктора, который ощущает боль и страдания ребенка, как свои собственные, и старается облегчить их своим участием и профессиональным советом.
Книга Ларисы Аникеевой, несомненно, внесет свой вклад в реальное воплощение идей национального проекта «Здоровье», направленного на улучшение здоровья и повышение качества жизни нашего народа.
Посвящается внучке Наташе.

Какими словами можно описать чувства женщины, впервые прижавшей к груди своего долгожданного малютку! Тяготы многомесячной беременности и мучительные боли во время родов остались позади, а на руках, вот оно, счастье, доверчиво покоящееся в материнских объятиях.
«Остановись, мгновенье, ты прекрасно!».
Начинается новая жизнь, в которой все помыслы и желания направлены на достижение единственной цели – вырастить красивого и здорового ребенка. А дело это совсем не простое и требует от новоявленной мамы затраты всех моральных и физических сил. Впереди бессонные ночи и неизбежные болезни, беспокойство по поводу нехватки молока и усталость, буквально валящая с ног, и кроха, которому нет дела до маминого настроения, требующий постоянного внимания и заботы. Кому из молодых мам не знакомо чувство растерянности, а порою отчаяния, от невозможности понять ребенка и найти верный выход из создавшейся ситуации. Хорошо, если рядом есть близкий человек, который даст нужный совет и поможет если не делом, так хотя бы участием.
Я до сих пор благодарна своей маме, которая давала мне, дипломированному врачу-педиатру (!), практические уроки по уходу за первенцем. И если трудности в общении с младенцем испытывают даже выпускницы медицинских институтов, в течение 6 лет изучающие науку педиатрию, то что говорить об остальных молодых мамах и папах, оставшихся наедине со своим орущим по неведомой причине младенцем.
Эта книга написана на основании опыта, накопленного в результате тридцатилетней работы в педиатрии, помноженного на опыт собственного материнства. Надеюсь, она станет надежной помощницей молодым неопытным родителям и поможет им в нелегкой и ответственной работе – вырастить здорового ребенка.
Не пугайтесь трудностей, неизбежных на этом пути, зато наградой для вас будет великая радость от общения с жизнерадостным и здоровым малышом.
Глава 1. Аиста заказывали?
Американские ученые считают, что для рождения первенца идеальным является возраст матери 34 года. Именно к этому возрасту достигается оптимальный баланс между здоровьем женщины и ее материальным благополучием. По мнению заокеанских врачей, женщина, родившая первого ребенка в 34 года, по состоянию здоровья в любом возрасте будет на 10 лет моложе своей ровесницы, родившей в 18 лет.
«Счастлив тот, кто счастлив у себя дома». А счастье в дом приносят дети. Самое дорогое, что есть в жизни женщины – это ее дети.
В какой-то старой книге описан такой эпизод.
В уютной гостиной собрались дамы, чтобы за чашкой чая обсудить свои «маленькие женский тайны», а заодно продемонстрировать друг другу драгоценности. Было чем похвастаться: у одной кольцо с бриллиантом, у другой серьги с изумрудами, у третьей нитка прекрасного жемчуга. Только хозяйка дома скромно молчала. Ее обручальное колечко не могло конкурировать с предъявленными к осмотру ювелирными изделиями. Но тут распахнулась дверь, и в гостиную веселой стайкой вбежали дети. Радостная улыбка озарила лицо хозяйки. «А вот и мои драгоценности», – сказала она, раскрывая им объятия.
Попробуйте возразить. Только вряд ли получится.
«Все счастливые семьи похожи друг на друга», – сказал классик. Но можно ли назвать счастливой ту семью, в которой дети часто болеют или имеют хронические заболевания? Мечту любых родителей – иметь крепких и здоровых детей – могут воплотить в жизнь не медицинские работники, а только сами мамы и папы. Ведь известно, что здоровье человека лишь на 10 % зависит от состояния здравоохранения, а более чем на половину – от образа жизни.
Современные молодые женщины, занятые созданием материальных благ и продвижением по карьерной лестнице, не торопятся обзаводиться детьми. К рождению ребенка они относятся разумно и сознательно. Такое отношение к вопросам продолжения рода достойно уважения. Однако в погоне за истинными или мнимыми ценностями не пропустите время, наиболее подходящее для рождения первенца. Организм женщины наиболее подготовлен к выполнению этой задачи в возрасте 22–23 лет. По крайней мере, постарайтесь осуществить задуманное до 25.
Американские ученые считают, что для рождения первенца идеальным является возраст матери – 34 года. Именно к этому возрасту достигается оптимальный баланс между здоровьем женщины и ее материальным благополучием. По мнению заокеанских врачей, женщина, родившая первого ребенка в 34 года, по состоянию здоровья в любом возрасте будет на 10 лет моложе своей ровесницы, родившей в 18 лет.
Прекратите прием лекарственных препаратов минимум за 3 месяца до планируемого зачатия.
Готовность к материнству базируется на мощном инстинкте, подаренном природой каждой женщине. Но с другой стороны, этот процесс зависит от личностных качеств будущей матери и ее взаимоотношений с окружающими людьми. Едва ли не с самого рождения девочка-девушка-женщина готовится стать матерью. В детстве, играя в куклы и «дочки-матери», ухаживая за младшими братьями и сестрами, затем наблюдая за действиями молодых мам, ухаживающих за младенцами, а потом по просьбе подруги присматривая за ее малышом, девушка подсознательно готовится к реализации своего главного жизненного предназначения. На этом этапе она приобретает благоприятный опыт эмоционального общения с малышами, который в будущем поможет в становлении материнского поведения. Но вот наступает время, когда материнский инстинкт настойчиво требует реализации, и желание иметь ребенка перевешивает все остальные помыслы.
Помните секретаршу Верочку из кинофильма «Служебный роман», блистательно сыгранную Лией Ахеджаковой? На предложение мужа родить ребенка она, растерянно осматривая свое рабочее место, отвечает: «Но я не могу сейчас».
Такая непосредственная реакция вызывает у зрителей смех, а у врачей-педиатров осуждение: «Не успела сигарету докурить, а уже готова ребенка зачать!».
В современном мире с его бешеным ритмом, плохой экологией, высокими психическими нагрузками организм любого человека ежедневно подвергается негативным воздействиям извне, что отрицательно сказывается на его здоровье. А будущая мама и зарождающаяся у нее внутри новая жизнь наиболее чувствительны к любым неблагоприятным факторам. Поэтому позаботиться о здоровье ребенка надо задолго до зачатия, задумавшись в первую очередь о своем собственном здоровье.
Главное дело своей жизни нельзя пускать на самотек. К нему надо готовиться морально и физически. Зачатие ребенка должно быть запрограммировано на наиболее удобный для семьи срок, а оставшееся до него время необходимо использовать на подготовку.
Накануне.
На протяжении десятков лет в бывшем СССР господствовало плановое ведение хозяйства, в котором планированию подчинялись все процессы, происходящие в государстве: от выпуска чулочно-носочных изделий до запуска ракет в космос. Но мало кому приходило в голову планировать наступление беременности и время рождения детей. Советские женщины к свершившемуся факту относились в зависимости от обстоятельств: принимали как должное и в назначенный срок разрешались от бремени или, недолго думая, шли на аборт, удерживая мировое первенство по данному показателю.
В настоящее время все больше и больше супружеских пар сознательно планируют время зачатия, чтобы наступившая беременность была ожидаемой и желанной, а не становилась шокирующим известием, нарушающим жизненные планы семьи. Желательно выбрать такое время, которое кажется вам наиболее подходящим для появления наследника. Идеальной является ситуация, когда решены проблемы с жильем, учебой, работой и карьерой, и появление ребенка не повлечет за собой отказа от достижения намеченной цели.
Наилучшее время для зачатия август – сентябрь. Отдохнувшая за летние месяцы, впитавшая в себя энергию солнечных лучей, обогащенная свежими «живыми» витаминами женщина как никогда готова к вынашиванию здорового ребенка. В нашей стране пик рождаемости приходится на март, то есть зачатие совершается в июне. Этому тоже есть простое объяснение: долгие зимние месяцы и хмурая слякотная весна угнетающе действуют на население, вызывая у многих раздражительность, усталость и депрессию. Зато щедрые солнечные лучи возвращают интерес к жизни, стимулируют выработку эндорфинов (гомонов радости) и половых гормонов, усиливают влечение к противоположному полу. А малыши, появившиеся на свет в марте – апреле – мае, все лето проводят на свежем воздухе, под ласковым солнышком и зиму встречают подросшими и окрепшими. Замечено, что дети, родившиеся весной, в среднем на 1 см выше своих «осенних» ровесников. Так гипофиз реагирует на обилие солнечного света, вырабатывая гормон роста в повышенном количестве.
Некоторые супружеские пары даже обращаются к астрологам с просьбой рассчитать наиболее благоприятный момент для зачатия, ссылаясь на опыт древних греков, которые установили связь между расположением планет на небе и рождением гениев. Согласно легенде так был зачат Александр Македонский.
В некоторых случаях планирование беременности следует проводить по медицинским показаниям. Например, один из родителей страдает аллергией на цветение березы (май) или луговых цветов (июнь). Запланируйте беременность таким образом, чтобы ребенок родился в период с августа до марта. Так у него будет меньше шансов унаследовать предрасположенность к аллергии.
Итак, вы всерьез задумались о прибавлении семейства? Удачи вам в этом благородном деле! Начинайте подготовку за несколько месяцев до часа «Х», чтобы вероятность рождения здорового ребенка была максимально высокой.
Если вы пользовались гормональными противозачаточными средствами, а теперь решили забеременеть, то надо дать организму время и возможность наладить выработку собственных гормонов, которая была подавлена приемом искусственных. Для этого потребуется не менее 2–3 месяцев, после чего можно рассчитывать на созревание полноценной яйцеклетки и достаточный уровень необходимых гормонов.
Займитесь всерьез своим здоровьем. Выберите время для посещения поликлиники и обойдите по кругу гинеколога, стоматолога, отоларинголога, окулиста и терапевта.
Убедитесь в отсутствии у вас заболеваний, передаваемых половым путем (ЗППП), тем более что некоторые из них могут протекать бессимптомно, но осложнить течение беременности угрозой выкидыша или преждевременных родов и нарушить развитие плода (хламидиоз, трихомониаз, микоуреаплазмоз). Гораздо реже встречаются токсоплазмоз и цитомегаловирусная инфекция, но и от них стоит застраховаться заранее.

Marilin Orav / Dreamstime.com
К тяжелым последствиям приводит заболевание беременной краснухой. Почти во всех случаях беременность заканчивается самопроизвольным прерыванием на любом сроке или рождением больного ребенка. Если вы не болели этой «невинной» детской инфекцией и не привиты от нее, сделайте прививку сейчас, но не позднее чем за три месяца до зачатия.
Если вы часто болеете простудой, отоларинголог подскажет, как оздоровить «хлипкую» носоглотку.
Стоматолог не оставит без внимания начавшийся кариозный процесс. Ведь растущий плод будет требовать из материнского организма кальций для построения костной системы, что может вызвать разрушение зубов. Поинтересуйтесь составом пломбировочного материала, не содержится ли в нем ртуть, способная оказать негативное влияние на развитие плода.
У вас миопия, и вы носите очки? Советы окулиста помогут доносить беременность и самостоятельно родить, не подвергая опасности зрение.
Если вас замучили герпетические высыпания на губах (лихорадка), непременно обратитесь к инфекционисту. С коварным вирусом надо покончить до наступления беременности, чтобы он не навредил ребенку.
Во время полового созревания вам ставили диагноз вегетативно-сосудистой дистонии по гипер– или гипотоническому типу или с нарушением сердечного ритма? Обязательно посетите кардиолога, возможно, придется сделать электрокардиограмму, чтобы убедиться в готовности сердечно-сосудистой системы к вынашиванию младенца.
Если у вас проблемы с позвоночником, обратите самое серьезное внимание на этот «столп жизни», ведь на него придется значительная нагрузка, особенно в последние месяцы беременности.
Поликлинический марафон закончится посещением терапевта, который даст заключение о полной боевой готовности к выполнению задуманного.
Если женщина страдает каким-либо хроническим заболеванием, она не должна ставить крест на желании иметь ребенка. Благодаря достижениям современной медицины стать мамами могут женщины с пороками сердца, сахарным диабетом, заболеваниями почек и печени, болезнями опорно-двигательного аппарата и другой патологией органов и систем. Надо лишь до зачатия пройти курс противорецидивного лечения (при необходимости), наблюдаться специалистами с самого раннего срока беременности и выполнять все рекомендации.
Стоит ли говорить, что курение и употребление алкогольных напитков следует прекратить еще на стадии подготовки к зачатию? О приеме наркотиков беременной женщиной говорить просто страшно: младенец, получавший наркотик в материнской утробе, лишившись его после рождения, испытывает настоящую «ломку». Его организм требует законной дозы, к которой он уже привык.
Закладка основных органов и систем плода происходит в первые недели внутриутробной жизни, а накопленные в организме до беременности токсические вещества поступают к зародышу, отрицательно сказываясь на его развитии. Поэтому прекратите прием антибиотиков, гормональных препаратов, в том числе и контрацептивных, минимум за 3 месяца до планируемого зачатия.
Проанализируйте свои пищевые пристрастия и откажитесь от привычных бутербродов, маринадов и копченостей в пользу полноценных белков, фруктов, овощей и растительных жиров. Дополнительное включение в рацион витаминов и микроэлементов создаст в организме запас этого стратегического сырья и не позволит плоду испытывать нужду в жизненно важных веществах.
Сынок или дочка?
Известие о наступлении желанной беременности влечет за собой животрепещущий вопрос: кто там внутри? Потенциальные родители сгорают от нетерпения узнать, кого подарит им судьба – мальчика или девочку. Ждать придется недолго. В большинстве случаев уже первое ультразвуковое исследование способно открыть эту тайну, и у вас останется много времени, чтобы выбрать имя младенцу и подготовить соответствующее приданое.

Sonyae / Dreamstime.com
Вопрос половой принадлежности первенца не очень-то волнует супругов: лишь бы родился здоровым. Но когда в семье уже есть 2–3 однополых ребенка, стремление родить малыша противоположного пола вполне понятно и уважаемо. Довольно часто случается, что рождение ребенка «незапланированного» пола вызывает досаду и разочарование. «Опять девчонка, – сердится расстроенный папаша, – хоть из роддома не забирай!».
Между тем за пол новорожденного целиком и полностью отвечает отец. Яйцеклетка женщины содержит половую хромосому только одного вида, а именно Х– хромосому. В то время как мужские сперматозоиды бывают двух видов: с Х-хромосомой и Y-хромосомой. Если в яйцеклетку проник сперматозоид, содержащий Y-хромосому, то родится мальчик с набором половых хромосом ХУ. При встрече яйцеклетки со сперматозоидом, несущим Х-хромосому, на свет появится девочка (ХХ).
Так что, дорогие мужчины, сначала научитесь управлять своими сперматозоидами, а уж потом заказывайте Андрюшку или Наташку.
В некоторых семьях желание родить младенца определенного пола настолько велико, что родители идут на любые ухищрения, чтобы осуществить задуманное. Выполняются различные рекомендации: от псевдонаучных до откровенно невежественных и смешных, почерпнутых из всевозможных источников. В популярной литературе приводятся множественные теории, которые иначе как спекуляцией на тему пола будущего ребенка не назовешь.
Не могу удержаться от соблазна и приведу несколько советов по планированию пола. Отнеситесь к ним с юмором и не принимайте как руководство к действию. Если же рискнете последовать этим указаниям, не расстраивайтесь в случае неуспеха (см. плашку далее).
Существуют определенные лунные календари зачатия, методики обновления крови и множество других народных примет, но состоятельных среди них нет.
Единственная теория, которая имеет право на существование и которую можно объяснить с научной точки зрения, тесно связана с процессом овуляции.
Известно, что пол младенца определяется хромосомным набором сперматозоида. Сперматозоид с мужским набором хромосом (Y-хромосома) движется быстрее, но менее живуч, чем его собрат с женским набором. Если половой акт происходит в день овуляции, когда женская яйцеклетка освободилась из яичника, то быстрее достигнет ее более активный и подвижный сперматозоид, содержащий Y-хромосому. Вот вам и мальчик!
Если же половой акт произошел за 2–3 дня до овуляции, то к моменту готовности яйцеклетки сперматозоиды с Y-хромосомой станут уже нежизнеспособными. Этим и воспользуются их соперники с женским набором хромосом и беспрепятственно достигнут своей цели.
На пол ребенка оказывают влияние особенности сексуальных отношений супругов. Замечено, что периоды полового воздержания способствуют рождению мальчиков, а частые половые контакты ведут к появлению девочек. Объясняется это тем, что в крови женщины, длительно воздерживающейся от секса, снижается уровень женских половых гормонов эстрогенов.
Чтобы родилась девочка:
За 4 месяца до предполагаемого зачатия перейдите на молочно-растительную диету, употребляйте больше сладких ягод и фруктов, меда, варенья;
Во время зачатия женщина должна лежать головой на юг;
Зачатие должно произойти под шум дождя;
Супруг должен содержать гениталии в тепле, рекомендуется носить облегающие шерстяные трусы.
Чтобы родился мальчик:
Спрячьте под подушку топор, а под спину женщины положите солдатскую шапку;
Употребляйте больше мяса, рыбы, острых и консервированных блюд;
Голова женщины во время зачатия должна быть обращена на север;
Зачатие должно произойти в сухую погоду;
Рекомендация для супруга: носите широкие («семейные») трусы, чтобы яички проветривались, ежедневно устраивайте мошонке прохладный душ;
Во время полового акта мужчина должен петь.
По статистике у молодых первородящих матерей (18–20 лет) чаще рождаются мальчики.
Свою лепту в увеличение рождаемости младенцев мужского пола вносит и нестабильность социально-экономической жизни. Известно, что в период войн и революций рождается больше мальчиков.
В последние годы вновь проснулся интерес к древнекитайской таблице, обещающей рождение ребенка запланированного пола. Супругам рекомендуется учитывать возраст матери на момент зачатия и месяц наступления беременности. Состоятельность таблицы легко проверить на себе и своих родственниках. Зная день рождения человека, определите месяц зачатия и возраст его матери в этот момент, а затем сравните предсказанный таблицей пол с полом исследуемого. Полученные результаты подскажут вам, можно ли доверять этой таблице.

Но ни один метод не дает 100 %-й гарантии. Природа защищает себя от «перепроизводства» мальчиков (а именно сыновей в качестве первенцев мечтают иметь большинство молодых родителей), сохраняя естественный баланс во все времена.
Совет будущему папе. Не омрачайте настроения супруги во время беременности настойчивыми требованиями «родить сына». Пол ребенка определился уже в момент зачатия, и изменить его усилием воли невозможно. Главное, чтобы ребенок родился здоровым на радость всей семье. Кстати, психологи утверждают, что с дочками у отцов устанавливаются более нежные отношения и более тесная связь, не случайно именно девочки становятся «папиными любимицами».
Образ жизни беременной.
Беременность – не болезнь, а физиологическое состояние женщины, не требующее коренных изменений в привычном образе жизни. Однако гормональная перестройка организма волей-неволей внесет некоторые коррективы в поведение женщины.
В первую очередь (и по частоте, и по срокам появления) это касается раннего токсикоза беременных, которому подвержены в той или иной степени почти все беременные.
Кому из вас не знакомы утренняя слабость, тошнота, отвращение к пище, слюнотечение, недомогание, непереносимость запахов? Хочется спрятать голову в подушку и спать-спать-спать. Только усилием воли вы заставляете себя подняться с постели, чтобы собраться на работу или на учебу. В течение рабочего дня периодически накатывает такая сонливость, побороть которую просто невозможно. А отвращение к пище в одну минуту сменяется вдруг зверским аппетитом, заставляющим постоянно носить в сумочке «сухой паек».
Проявления токсикоза в той или иной степени ощущает на собственном опыте почти каждая беременная. А акушеры-гинекологи уже давно предлагают предоставлять отпуск на ранних стадиях беременности, чтобы облегчить женскому организму вхождение в новую роль.
К счастью, ранний токсикоз потому и называется ранним, что самостоятельно проходит до 12-й недели беременности. Тяжелое течение токсикоза, сопровождающееся неукротимой рвотой, встречается у небольшого количества женщин и требует врачебного наблюдения, лечения, а нередко и госпитализации.
Чтобы свести к минимуму симптомы токсикоза, рекомендуется по утрам, не вставая с постели, съесть яблоко, выпить стакан сока или чашку чая с печеньем. Если утром некому поухаживать за вами, приготовьте еду с вечера и поставьте возле кровати. Эта простая и легко выполнимая процедура надежно спасает от приступов тошноты, рвоты и головокружения. Помогает от тошноты чай с мятой или лимоном и имбирь.
Если вы находитесь дома, не пытайтесь бороться с сонливостью, а прилягте на полчасика, оставив неотложные дела на потом. Организму достаточно короткого дневного сна, чтобы вернуться к бодрому состоянию. На рабочем месте вы вряд ли сможете завалиться спать, поэтому встаньте из-за стола, походите по помещению, откройте форточку, сделайте несколько простых гимнастических упражнений, а если есть возможность, выйдите на короткое время на улицу, и сонливость пройдет.

Yuriy Nedopekin / Dreamstime.com
Старайтесь больше времени проводить на свежем воздухе, но не в беготне по рынкам и магазинам, а спокойно прогуливаясь вдали от шумных и загазованных магистралей, любуясь красотами природы и предаваясь мечтам о скорой встрече с малышом. Такие прогулки оказывают благотворное влияние на нервную систему, не позволяют набирать лишний вес, насыщают кровь кислородом и улучшают питание плода. Если есть возможность, старайтесь в любое время года проводить выходные дни за городом, дышать свежим воздухом, наслаждаться тишиной и отдыхать от городской суеты. Особенно необходимо покидать город в жаркие летние месяцы, когда в атмосфере мегаполиса снижается содержание кислорода, а воздух насыщен выхлопными газами и промышленными выбросами. В таких условиях беременная испытывает слабость, головную боль, снижение работоспособности, а организм малыша страдает от гипоксии (недостатка кислорода). Зато на природе будущая мамочка имеет все шансы укрепить свой организм и подготовить его к родам, а также заложить основу для здоровья малыша. Гуляйте при любой погоде, подставляйте тело ласковому солнышку, но не лежите на солнцепеке часами. Достаточно загорать по 10–15 минут до полудня и после 16 часов, чтобы защитить себя и будущего ребенка от анемии и нарушения фосфорно-кальциевого обмена. Найдите укромный уголок и обнажитесь на 5–7 минут, позволив солнечным лучам обогреть молочные железы и живот. Воздушные ванны являются закаливающей процедурой, усиливают поступление кислорода через кожу в кровь матери и плода, служат профилактикой гипогалактии. Не бойтесь ходить босиком по травке, песку, по лесной тропинке. Массаж подошвенной поверхности стимулирует работу всех внутренних органов, усиливает их кровоснабжение и доставку кислорода, а также прекрасно закаляет носоглотку.
На занятиях по ароматерапии беременным рассказывают об использовании различных масел для массажа, ингаляций, компрессов. Сеансы ароматерапии помогают при повышенной тревожности, бессоннице, изжоге, болях в пояснице.
Во второй половине беременности изыщите возможность в течение рабочего дня прилечь хотя бы на 15 минут, чтобы расслабиться и разгрузить позвоночник. Не позволяйте себе длительно находиться в одном положении (сидеть или стоять), так как мышцы, удерживающие позвоночник, спазмируются, и в результате этого нарушается кровообращение или сдавливаются нервные окончания.
Пора приобрести дородовый бандаж, который обеспечит плоду правильное положение, а вам – хорошее самочувствие. Поддерживая увеличивающийся живот, бандаж уменьшает давление на внутренние органы, снижает нагрузку на позвоночник, предотвращает боли в пояснице, служит профилактическим средством от варикозного расширения вен нижних конечностей и предохраняет кожу живота от растяжек. Необходимо надевать бандаж утром, не вставая с постели. Существуют разные модели бандажей. Если вы купите универсальный, то он пригодится вам и после родов для восстановления былой стройности. Для поддержки молочных желез пользуйтесь бюстгальтером на широких бретельках, который обеспечит физиологическое положение и комфортное состояние груди.
О высоких каблуках забудьте до окончания беременности! Сейчас ваша обувь должна обеспечить удобство и покой стопам и позвоночнику, чтобы не сковывать движений и не вызывать отеков. Каблук должен быть невысоким и устойчивым, а носок – широким, не стесняющим пальцы.
Не ограничивайте физическую активность. Занимайтесь специальной гимнастикой для беременных, ежедневно совершайте пешеходные прогулки при любой погоде, посещайте бассейн. Плавные движения в воде способствуют разгрузке позвоночника, укреплению мышц, поддерживающих молочные железы, разрабатывают суставы и мышцы таза, которым предстоит тяжелая работа в процессе родов. В воде вы почувствуете былую легкость во всем теле, предоставите возможность мышцам, постоянно испытывающим повышенную нагрузку, расслабиться и отдохнуть. Особенно полезен отдых мышцам спины и тазового дна, несущим вес все увеличивающейся матки. А вот суставы, напротив, активно работают в бассейне, ведь нагрузка на них в воде значительно ниже, чем на суше. В воде женщина расстается с усталостью и пониженным настроением, приобретая взамен положительные эмоции и удовольствие. Гормоны радости передаются через плаценту к плоду, помогая формированию у него доброго отношения к миру. Беременные, посещающие занятия в бассейне, меньше подвержены варикозному расширению вен, не имеют проблем с запорами, крепко спят по ночам и, что немаловажно, управляют своим весом, не позволяя ему безудержно расти.
Во многих городах существуют группы йоги для беременных, на которых будущие мамы обучаются релаксации и правильному дыханию, избавляются от страхов перед родами и обретают чувство внутренней гармонии, а также с помощью физических упражнений подготавливают к родам тело.
На занятиях по ароматерапии беременным рассказывают об использовании различных масел для массажа, ингаляций, компрессов. Сеансы ароматерапии помогают при повышенной тревожности, бессоннице, изжоге, болях в пояснице.
Если вы любите баню, не отказывайте себе в этом удовольствии по причине наступления беременности. Высокая температура воздуха, горячая вода способствуют раскрытию кожных пор, повышенному потоотделению и выведению из организма токсических продуктов обмена веществ. Массаж, производимый веником или мочалкой, стимулирует кровообращение, повышает скорость обменных процессов, усиливает приток кислорода к тканям и органам, в том числе и к плаценте. Под влиянием прогревания и массажа увеличивается гибкость и подвижность суставов и позвоночника, а эти свойства пригодятся во время родов.
Посещение парной для беременной должно быть дозированным, а температурный режим – щадящим (не выше 70 °С). Не забирайтесь на верхний полок, достаточно 2–3 минуты посидеть или полежать внизу, обязательно защитив голову от перегрева войлочной шляпой. Дышите глубоко, полной грудью вдыхайте аромат распаренных веников и целебных трав. А затем отправляйтесь под прохладный душ или в бассейн. Заходы в парную можно повторить 2–3 раза, а в последний заход пустите в ход веник, используя легкие поглаживающие и похлестывающие движения. Находясь в парной, контролируйте частоту сердечных сокращений: пульс не должен превышать 120 ударов в минуту. Не забывайте восполнять потерянную в сауне жидкость. Пейте травяной чай, минеральную воду, фруктовый или ягодный сок.
Не менее физической важна психологическая подготовка к беременности и родам. Первая беременность – время надежд и тревог, вызывающее ощущение радости от предстоящей встречи с желанным малышом и беспокойство за его здоровье, гордость за свое новое положение и страх перед мучительной болью во время родов.
Эти разнообразные, порою противоречивые чувства сказываются на настроении женщины, делая ее эмоционально неустойчивой, раздражительной, мнительной и капризной. Ей необходима моральная поддержка мужа и близких людей, внушающих уверенность в благополучном исходе беременности и родов. Сознательное отношение к неизбежным трудностям как к временному явлению поможет перенести их с достоинством, а предстоящая радость материнства настроит организм на выполнение тяжелой и ответственной работы – вынашивание новой жизни.
Напитки для бани.
Зеленый чай с яблоками: 300 г нарезанных яблок без сердцевины залить водой (1 л) и варить на слабом огне 15 минут. Этим отваром заварить зеленый чай и дать настояться.
Клюквенный морс: полстакана клюквы размять, засыпать сахарным песком, залить 1 л кипятка. Добавить мед по вкусу.
Если есть возможность, позанимайтесь на курсах подготовки к зачатию, где получите много новых сведений о течении беременности, профилактике типичных осложнений, освоите комплекс дыхательных упражнений. Эти знания помогут вам обрести положительный настрой на исход беременности и уверенность в своих силах.
Беременность – особая пора в жизни женщины, заставляющая взглянуть на себя и на окружающий мир другими глазами, оценить свое предназначение на земле и ответственность за будущего ребенка. От вашего настроения зависит его здоровье и развитие. С самого начала жизнь долгожданного малыша должна быть радостной и светлой.
Больше улыбайтесь и радуйтесь жизни, не расстраивайтесь и не раздражайтесь по пустякам, любите себя и ребенка, которого носите под сердцем, разговаривайте с ним, он уже может чувствовать вашу любовь.
По мнению ученых, каждая наша эмоция имеет свой гормон – удовольствия, радости, страха, раздражения, удивления. Через плаценту материнские гормоны проникают к плоду, заставляя его испытывать те же чувства, что и мать. Волнение и беспокойство мамы вызывают судорожные движения и возбуждение у плода, а увлечение женщины во время беременности музыкой, пением, живописью благотворно влияет на психическое и интеллектуальное развитие ребенка. Об этом догадывались люди еще в давние времена, предлагая беременным наслаждаться искусством и красотами природы.
Новейшие исследования доказывают, что память человека цепко удерживает эмоциональные переживания, испытанные до, во время и сразу после рождения. Эти чувства еще не родившегося ребенка тесно связаны с эмоциональными переживаниями матери, обусловленными ее психологическими особенностями, ее взаимоотношениями с мужем, родственниками, с социальной средой и материальным положением семьи.
Ребенок чутко улавливает настроение и поведение мамы и своими движениями сообщает, приятно ему такое поведение или нет.
Если беременность развивается в условиях стресса, уровень кортизола в крови матери и плода повышается, ребенок испытывает страх за прерывание жизни, чувствует себя нежеланным, и после рождения у него обнаруживаются многочисленные психологические проблемы: плаксивость, низкая жизнерадостность, неуверенность в себе, неумение строить отношения с окружающими. Эти дети в дальнейшем подвержены риску развития психических заболеваний.
Женщина с положительным отношением к будущему ребенку переносит беременность легко, у нее всегда прекрасное настроение, она уверена в благополучном течении беременности и родов, а в будущем ребенке видит радость и счастье своей жизни. Это вселяет в душу еще не родившегося человека чувство уверенности, собственной значимости и защищенности.
Не отстраняйте отца от общения с еще не родившимся ребенком. Пусть папа каждый вечер легким поглаживанием по животу даст знать о своем присутствии и ласковыми словами выразит свою любовь и нежность к малышу. Этот ежевечерний ритуал укрепляет семью и внушает ребенку надежду на счастливое будущее.
Беременность и лекарства.
Все знают об опасности, которая может подстерегать младенца в утробе матери, если женщина принимает лекарственные препараты в этот период. Целый раздел науки, именуемой клинической фармакологией, посвящен изучению механизмов воздействия различных медикаментозных средств на организм плода. Благодаря научным и клиническим наблюдениям разработаны рекомендации по лечению беременных с учетом воздействия тех или иных препаратов на плод. Ни одна беременная, сознательно относящаяся к своему положению и мечтающая о рождении здорового ребенка, не должна лечиться самостоятельно или беспорядочно принимать таблетки «от головы», «от живота» без предварительной консультации с врачом. Если контакт с врачом по какой-то причине невозможен, необходимо, по крайней мере, прочитать аннотацию к препарату и убедиться в отсутствии у него противопоказаний для беременных.
Подавляющее большинство женщин знает об этом, но мало кто догадывается о негативном влиянии лекарственных средств на формирование женских и мужских половых клеток, вызывающем хромосомные нарушения в яйцеклетках и сперматозоидах. Причем вероятность повреждения мужских клеток значительно меньше, чем женских, так как созревание сперматозоида длится всего 75 дней, а развитие яйцеклеток начинается еще во внутриутробном периоде жизни девочки и продолжается до наступления климакса.
Вот почему врачи предлагают будущему папе за 2,5–3 месяца до предполагаемого зачатия отказаться от вредных привычек и прекратить прием лекарств, не обусловленный жизненно важными причинами. Эти предупредительные меры повысят качество сперматозоидов, следовательно, увеличат шансы на рождение здорового малыша.
Бороться за качество яйцеклеток гораздо тяжелее. О репродуктивном здоровье девочек надо заботиться не только с момента ее рождения, но еще во время нахождения ее в мамином животике. В том числе это касается и влияния лекарственных препаратов, принимаемых мамой во время беременности и самой девочкой-девушкой на протяжении всей ее «добеременной» жизни.
Но вот наступила беременность, о которой женщина пока не подозревает и продолжает принимать какие-то лекарства. Плодное яйцо находится пока еще в фаллопиевой трубе или уже в полости матки, но не успело имплантироваться. На ранних сроках развития эмбрион чрезвычайно чувствителен к любым вредностям, в том числе и фармакологическим.
Если негативное воздействие на эмбрион произошло до 3-х недель беременности, то он, скорее всего, погибает, а женщина даже не успевает понять, что в ее организме происходили какие-то изменения. Разве что менструация запоздала на несколько дней и была немного обильнее, чем обычно.
В период беременности от 4-х до 8 недель, когда идет активная закладка органов и систем, токсическое влияние лекарств ведет к нарушениям развития плода, к возникновению пороков органов и систем. Какой порок может развиться? Это зависит от того, какие именно органы закладываются в период приема лекарственного средства, от состояния здоровья матери, дозы препарата и длительности его назначения. Вероятность развития порока возрастает, если матери меньше 17 и больше 35 лет.
По степени опасности лекарственные средства делятся на 3 группы:
• Чрезвычайно опасные для развивающегося плода и потому противопоказанные беременным (талидомид, метотрексат, триметоприм, андрогены, диэтилстильбэстрол, гормональные противозачаточные средства;
• Менее опасные для плода, вынужденно назначаемые беременным с сахарным диабетом (бутамид, букарбан, цикламид, глибутид), эпилепсией (дифенин, гексамидин, фенобарбитал), злокачественными новообразованиями (эмбихин, допан, сарколизин, хлорбутин), а также этанол (алкоголь) и прогестерон;
• Препараты, вызывающие пороки развития при предрасполагающих к ним условиям: 1-й триместр беременности, юный или «пожилой» возраст матери, высокие дозы препарата. К ним относятся салицилаты, антибиотики группы левомицетина и тетрациклина, противотуберкулезные средства, хинин, имизин, инсулин (в дозах, используемых в психиатрии), фторотан (опасен для работников анестезиологических отделений), нейролептики, мочегонные средства, анаприлин. В последние недели беременности опасно назначение таких препаратов, которые имеют специфический нежелательный эффект на плод. Например, назначение беременной индометацина приведет к закрытию аортального протока у плода до наступления родов. В норме аортальный проток закрывается на 1–2 сутки жизни. Бета-адреномиметики нарушают углеводный обмен у плода (беротек, беродуал, сальбутамол, вентолин). Аминогликозидные антибиотики приводят к рождению глухого ребенка (мономицин, гентамицин, неомицин, канамицин).
Вот наиболее опасные препараты, способные вызывать хромосомные нарушения в яйцеклетках и сперматозоидах задолго до наступления беременности:
– Антибиотики (левомицетин, тетрациклины, макролиды, аминогликозиды);
– Снотворные и нейролептики (фенобарбитал, люминал, тиопроперазин, мажептил);
– Препараты, нарушающие усвоение фолиевой кислоты (триметоприм, дифенин, гексамидин);
– Стимуляторы овуляции (кломифен);
– Наркотические препараты (метадон);
– Цитостатики.
Приведенные примеры показывают, что к назначению лекарственных препаратов беременным, необходимо относится очень осторожно. Если вы заболели во время беременности, непременно поставьте в известность о своем положении любого врача, имеющего с вами дело.
Повреждение и, как правило, гибель эмбриона могут вызвать такие препараты:
– Гормоны (эстрогены, прогестерон, соматотропный гормон, глюкокортикостероиды);
– Химиотерапевтические средства (меркаптопурин, фторурацил, цитарабин, метотрексат);
– Салицилаты (аспирин, салициламид, свечи «Цефекон», в состав которых входит салициламид);
– Барбитураты (гексенал, тиопентал-натрий);
– Сульфаниламиды (стрептоцид, сульфадимезин, сульфадиметоксин, альбуцид, бактрим, бисептол, септрин, уросульфан, фталазол, салазопиридазин);
– Фторсодержащие (фторфеназин, фторафур).
Беременный папа.
Что же мы все о маме да о маме? Ведь отец является таким же равноправным участником этого волнующего события. И поэтому тоже должен готовиться к рождению ребенка заранее. Недаром на Западе уже давно, а у нас все чаще и чаще, говорят не «беременная женщина», а «беременная пара».
От состояния здоровья будущего папы в момент зачатия напрямую зависит дальнейшая судьба ребенка, ибо мужские половые клетки – сперматозоиды – должны быть полноценными, активными, жизнеспособными.
Для этого муж должен пойти на некоторые жертвы и отказаться на время от известных «радостей» жизни, а именно, за 75 дней до предполагаемого зачатия прекратить употребление спиртных напитков и курение. Как раз такой срок требуется для полного созревания сперматозоидов, чутко реагирующих на вредные влияния внешней среды. Курение вызывает сужение артерий, и яички испытывают недостаток кислорода и питательных веществ. А даже небольшие дозы алкоголя оказывают токсическое влияние на созревающие сперматозоиды, приводя к необратимым нарушениям.

Lev Dolgachov / Dreamstime
Издавна в России новобрачным на свадьбе не разрешалось пить спиртное, чтобы зачатый в первую брачную ночь ребенок родился здоровым.
О «пьяном зачатии» уже два века назад заговорили французские медики, столкнувшиеся с проблемой увеличения рождаемости умственно неполноценных детей ровно через 9 месяцев после ежегодного ноябрьского «праздника молодого вина», широко отмечаемого по всей стране. Не стоит ехать во Францию за наглядными примерами. Достаточно пройти мимо детского дома или интерната, в котором воспитываются дети, брошенные родителями-алкоголиками, чтобы убедиться в страшных последствиях пьяного зачатия.
Для созревания полноценных сперматозоидов в организме мужчины должно содержаться достаточное количество витаминов С, Е и группы В (рибофлавин, фолиевая кислота). Поэтому вместо привычной утренней сигареты на протяжении полугода ежедневно вручайте своему супругу поливитаминные препараты. Исследования показали, что такая забота о здоровье мужа повышает подвижность и жизнеспособность сперматозоидов.
Считается, что изменения в психической сфере беременной женщины являются естественными и связаны с гормональной перестройкой и повышенной тревожностью за состояние здоровья будущего малыша. Но почему-то не принято говорить о мужских переживаниях, а ведь на долю будущего папы приходится не меньше сложностей и проблем. Беременность супруги оказывает влияние и на положение мужчины. Ему приходится терпеть неустойчивое поведение и раздражение жены, неожиданные слезы по малейшему поводу и без повода, вынужденное ограничение или отказ от половой близости, выполнять внезапные и трудно выполнимые прихоти, вроде арбуза среди зимы или клубники в полночь. И это вовсе не капризы, как считают некоторые мужчины, а настойчивая потребность организма. Бывает, что женщине достаточно съесть маленький кусочек арбуза или единственную ягодку клубники, чтобы удовлетворить непреодолимое желание. Но готовность мужа мчаться чуть ли не на край света за вожделенным продуктом высоко ценится любой женщиной. Напротив, отказ выполнить даже самую простую просьбу застревает в сердце занозой и будет служить веским аргументом во время любой ссоры еще многие годы: «А помнишь, когда я была беременна, ты…».
Дорогие мужчины, относитесь снисходительно к прихотям и капризам своей беременной подруги, ведь она носит под сердцем ваше дитя. Ей сейчас так необходимы участие, внимание и забота с вашей стороны. А испортившийся характер – явление временное и быстро проходящее. После рождения ребенка она станет еще добрее, нежнее и ласковее, чем была.
В отличие от женщины, которая с детства готовится стать мамой, выполняя свою биологическую роль, мужчина и в зрелом возрасте не всегда готов к статусу отца. Нередко бывает, что, взяв на руки собственного первенца, мужчина первый раз в жизни видит новорожденного. Как тут не растеряться и не запаниковать: как бы не сломать ему чего-нибудь, почему он такой сморщенный, все ли у него в порядке? Чтобы облегчить вживание мужчины в роль заботливого мужа, а затем – хорошего отца, в крупных городах создаются курсы будущих отцов, на которых акушеры и психологи подробно объясняют, что происходит в организме женщины во время беременности, и с какими трудностями может столкнуться супружеская пара в этот период. Занятия на курсах и общение с собратьями по ожиданию ребенка помогают мужьям обрести уверенность и спокойствие, а также лучше понимать свою беременную половину, что помогает избегать семейных конфликтов. Будущий папа осваивает технику расслабляющего массажа и дыхательных упражнений, следовательно, сможет помочь жене во время родов, если отважится на это непростое испытание. Принять решение о совместных родах мужчина должен самостоятельно и сознательно, не отдавая дань моде и не идя на поводу у жены. Наблюдать родовые муки любимой женщины и быть свидетелем появления на свет своего ребенка – испытание не для слабонервных. Бывают случаи, когда «крутые парни» падают в обморок в родильном зале, не выдерживая эмоционального напряжения и добавляя хлопот медицинским работникам. Моральную поддержку супруге вы можете оказать в предродовой палате или по мобильному телефону, не подвергая стрессу свою нервную систему. Не будут лишними и навыки по уходу за младенцем, которые обретет мужчина на курсах будущих родителей. Совместный уход за ребенком сближает и эмоционально обогащает супругов, а также способствует исчезновению первоначально возникшего у мужа чувства ревности к собственному ребенку.
Молодые, здоровые, любящие друг друга супруги, сознательно относящиеся к рождению ребенка, должны сделать все для осуществления своей мечты – стать родителями здорового и счастливого малыша.
Полноценное питание беременной – залог здоровья будущего малыша.
Что у нас на обед?
Организм матери в течение 9 месяцев будет служить младенцу первой колыбелью, и он имеет право требовать благоприятных условий для своего развития. Одним из главных условий является правильное питание беременной.
Питание является важнейшей физиологической потребностью любого живого организма, обеспечивающей его пластическими материалами, восполняющей энергетические затраты и поддерживающей на необходимом уровне обменные процессы.
Беременной женщине полноценное питание обеспечивает не только правильное внутриутробное развитие плода, но и сложнейшие физиологические перестройки, связанные с течением беременности, становлением лактации и восстановлением трудоспособности после родов. Поэтому, правильно питаясь на всем протяжении беременности, женщина создает предпосылки для ее благополучного исхода и рождения здорового ребенка.
Основные питательные вещества – это белки, жиры, углеводы, витамины, минералы и вода.
Белки – жизненно необходимые вещества, обеспечивающие рост и развитие организма. Это пластический материал для построения клеток всех органов и систем, для образования гормонов, ферментов и других биологически активных соединений. Огромная роль принадлежит белкам в формировании иммунитета, так как выработка антител тесно связана с белковым обменом. На протяжении всей жизни в организме происходит непрерывное расходование и обновление белков.
Белки, поступающие с пищей, расщепляются в организме до аминокислот, из которых затем синтезируются собственные белки организма. Из 20 известных аминокислот 8 являются незаменимыми, то есть они не образуются в организме, а поступают только с пищей. Важно знать и помнить, что незаменимые аминокислоты содержатся в основном в белках животного происхождения, следовательно, придерживаясь вегетарианского характера питания, беременная женщина лишает себя и ребенка жизненно важных элементов, что непременно скажется на состоянии его здоровья. Кроме того, растительные белки трудно перевариваются, так как заключены в оболочки из клетчатки и недоступны пищеварительным ферментам. Таким образом, белок из животных продуктов усваивается на 95–98 %, а из растительных – на 50–60 %.
Наиболее быстро перевариваются и усваиваются белки молочных продуктов, рыбы, мяса (говядина лучше, чем свинина и баранина), яиц, затем хлеба и круп, медленнее перевариваются бобовые и грибы.
Суточная потребность беременной в белках 110 г, из них 60 % должны составлять белки животного происхождения. Это значит, что ежедневно на столе должны быть молочные продукты, мясо, рыба, морепродукты и яйца.
Жиры поставляют организму энергию и пластические материалы, являясь составной частью клеточных структур. С жирами в организм поступают важнейшие витамины (А, Д, Е, К) и полиненасыщенные жирные кислоты (ПНЖК), играющие важнейшую роль в развитии нервной системы и органов чувств у плода. Наибольшее количество ПНЖК содержится в рыбьем жире и в растительном масле. Поэтому в рационе беременной обязательно должны присутствовать растительные жиры, содержащие к тому же и значительное количество витаминов А, Д и Е.
Потребность беременной в жирах – 100–110 г, из них четвертую часть должно составлять растительное масло. Из жиров животного происхождения наибольшее значение имеют содержащиеся в молоке, сметане, твороге, сыре, мясе и рыбе.
Углеводы являются поставщиками энергии, а также входят в состав клеток и тканей, некоторых гормонов и ферментов. Углеводы составляют основную часть пищевого рациона, обеспечивая 60 % его калорийности.
Углеводы по своему строению делятся на простые (моно– и дисахариды) и сложные (полисахариды).
Простые или быстрые углеводы содержатся в сахаре, конфетах, кондитерских изделиях, варенье, шоколаде, сладких газированных напитках. Они быстро всасываются в организме, начиная с ротовой полости, и без промедления поступают в кровь. Избыточное потребление легкоусвояемых углеводов ведет к накоплению жировой ткани. Для беременной женщины и для плода это совсем нежелательно.
Сложные углеводы расщепляются медленно и постепенно всасываются в кровь, способствуя поддержанию постоянной концентрации глюкозы. Кроме того, они имеют в своем составе значительное количество неперевариваемых пищевых волокон: клетчатка, целлюлоза, пектин – что делает их весьма ценными для регуляции функции желудочно-кишечного тракта. Эти балластные вещества усиливают двигательную и секреторную функции кишечника, увеличивают желчеотделение, создают чувство насыщения, положительно влияют на кишечную микрофлору, формируют каловые массы. Они способствуют выведению из организма холестерина и недоокисленных продуктов обмена, впитывают в себя вредные вещества. Основные поставщики сложных углеводов: овощи, фрукты, ягоды, крупы, бобовые, хлеб и макаронные изделия из муки грубого помола.
Примерное меню женщины в первую половину беременности.
Завтрак: молочная каша с маслом, вареное яйцо или яичница, хлеб с маслом и сыром, чай или кофе с молоком.
Обед: салат или винегрет, суп вермишелевый на курином бульоне, отварная курица с рисом и тушеной морковью, компот из свежих или сухих фруктов.
Полдник: творог со сметаной, фрукты, чай.
Ужин: отварная или жареная рыба с картофельным пюре, салат из свеклы с черносливом, чай с печеньем или вафлями.
На ночь: стакан кефира, простокваши, ряженки или йогурт.
В рационе беременной должно содержаться 450–500 г углеводов с преобладанием сложных в виде овощей, фруктов, и лишь пятую часть могут составлять быстрые сахара (конфеты, варенье, сахар, пирожные).
Питание беременной должно быть сбалансированным по содержанию белков, жиров и углеводов (в соотношении 1:1:4) и полноценным по содержанию витаминов и микроэлементов.
Количественное наполнение рациона должно соответствовать обычным физиологическим нормам: не менее 3000 ккал в сутки, что составляется из следующего набора основных питательных ингредиентов: белки – 100–120 г, жиры – 100–120 г, углеводы – 450–500 г.
Средняя прибавка в весе за период беременности составляет 10–12 кг.
Наиболее полезны для будущей мамы свежие фрукты и овощи, зерновые каши, хлеб грубого помола, кисломолочные продукты, содержащие лакто– и бифидобактерии. Отдайте предпочтение натуральным продуктам. Вместо сосисок и колбасы лучше съесть кусок отварного мяса. Вместо консервов и заморской лапши быстрого приготовления – овощной салат или творожную запеканку.
Вы любите рыбу? Не изменяйте своим пищевым пристрастиям. Скандинавские ученые, исследуя значительное число беременных, сделали потрясающее открытие: преждевременные роды и низкий вес у новорожденных встречались гораздо реже в группе тех женщин, которые ежедневно во время беременности употребляли рыбу и морепродукты. Вероятно, играют роль полиненасыщенные жирные кислоты, содержащиеся в рыбе и предохраняющие беременную от родов раньше срока.
Забудьте дорогу в «Макдоналдс» и другие забегаловки с «быстрой» едой. Холестериновые гамбургеры и политые кетчупом хот-доги не дадут вам ничего, кроме изжоги, вздутия живота и лишних килограммов.
За всю беременность прибавка в весе составляет в среднем 10–12 кг. Некоторые молодые женщины, озабоченные сохранением фигуры, питаются «как птички», обрекая плод на голодное существование. Стоит ли говорить, что в положенный срок на свет появляется слабый новорожденный с признаками гипотрофии, с трудом приспосабливающийся к жизни в новых условиях. Результатом изнуряющей диеты является гипогалактия у матери, еще больше затрудняющая выхаживание младенца. Беременность – не время для диетических опытов и экспериментов. Вы сознательно пошли на то, чтобы стать матерью. Значит, думайте не о своей талии, а о здоровье ребенка.
Однако не старайтесь и «кушать за двоих». Обильное питание, употребление жирных и лакомых кусочков приведет к избыточному весу у мамы, рождению крупного ребенка и осложнениям в родах. Набрав 20 и более килограммов за беременность, вернуть былую стройность после родов будет очень и очень нелегко, а может быть, и невозможно.
Важно соблюдать умеренность в еде и режим питания. Пища должна поступать в организм равномерно в течение дня. Недопустимы длительные перерывы между приемами пищи с последующей пищевой нагрузкой «до отвала». В первую половину беременности можно сохранить обычный четырехразовый прием пищи, не отказывая себе в употреблении фруктов и овощей в течение дня по желанию.
Примерное меню женщины во вторую половину беременности.
Первый завтрак: молочная каша с маслом, хлеб с маслом и сыром, чай, по желанию с молоком.
Второй завтрак: сосиска с зеленым горошком, сок.
Обед: суп овощной на мясном бульоне со сметаной, отварной язык с овощным рагу, компот из свежих или консервированных фруктов.
Полдник: творожная запеканка со сметаной, фрукты.
Ужин: винегрет, отварная рыба, чай с вафлями.
Второй ужин: омлет, хлеб с маслом, отвар шиповника.
Перед сном можно выпить стакан кефира.
Во второй половине беременности питаться надо чаще, до 6 раз в день, но меньшими порциями, чтобы предоставить желудку возможность ритмичной работы и устранить неприятные явления в виде изжоги, икоты и отрыжки, появляющиеся у каждой женщины за 2–3 месяца до родов.
Это связано с тем, что увеличивающаяся матка своим дном давит на диафрагму и на желудок, затрудняя его своевременное освобождение.
По этой же причине не рекомендуется ложиться спать с полным желудком. Последний прием пищи должен быть за 2 часа до сна.
Между приемами пищи по желанию можно принимать свежие овощи и фрукты.
Во второй половине беременности происходит бурный рост и развитие плода, следовательно, требуется повышенное количество основного строительного материала – белка: 2 г на 1 кг массы тела, а при повышенных физических нагрузках и до 2,5 г на 1 кг массы.
Количество необходимых жиров практически не изменяется, а вот углеводам следует сократиться до 300–350 г в сутки. Злоупотребление углеводами, особенно простыми, приведет к быстрому нарастанию веса женщины и формированию крупного плода, что осложняет течение родов и повышает возможность родовой травмы. Придется на время отказаться от сдобных булочек, любимых пирожных, шоколадных конфет и прочих кондитерских изделий. Зато никто не запрещает пить чай с сухофруктами: изюмом, курагой, черносливом и т. д. Эта достойная по вкусовым качествам замена сахару не только подсластит вашу жизнь, но и станет дополнительным источником микроэлементов и растительной клетчатки.
Следует перейти на иной режим питания: 6-кратный прием уменьшенной по объему пищи. Ежедневно стоит употреблять до 150 г творога, 30 г сметаны и 30 г сыра. Молоко и кисломолочные продукты до 1 л в сутки. В качестве источников полноценного животного белка необходимо получать не менее 200 г мяса и рыбы и 1 яйцо в день.
Из жиров полезно потреблять 30–40 г сливочного масла и 25–30 г растительного.

Отдайте предпочтение сложным углеводам – полисахаридам: хлебу из муки грубого помола, зерновым кашам, особенно гречневой и овсяной, овощным блюдам, а также фруктам, ягодам и овощам в сыром виде. Следует ограничить употребление сахара, конфет, варенья, пирожных, макаронных изделий и картофеля, которые практически лишены витаминов и дают лишь «пустые» калории.
Витамины и микроэлементы для беременной.
Полноценное питание беременной невозможно без достаточного поступления витаминов и микроэлементов.
Витамины относятся к незаменимым пищевым веществам, которые разносторонне влияют на жизнедеятельность организма.
Витамин С стимулирует рост и развитие плода, участвует во всех обменных процессах, повышает защитные силы организма. Основными источниками витамина С являются овощи, фрукты, ягоды, зелень. Беременные должны получать в день не менее 100 мг аскорбиновой кислоты. В зимнее время снижается употребление свежих фруктов и овощей и содержание в них витамина С. Восполнить этот недостаток способна квашеная капуста, доступная каждой женщине в любое время года.
Витамины группы В содержатся и в растительных (крупы, хлеб, бобовые, пивные и пекарские дрожжи), и в животных продуктах (молоко, мясо, печень, почки, яйца, рыба, морепродукты). Но один из этой группы, а именно витамин В12, содержится только в продуктах животного происхождения. Его недостаток приводит к развитию тяжелого малокровия и нарушений со стороны желудочно-кишечного тракта. Об этом непременно должны знать женщины, придерживающиеся вегетарианского способа питания.
Витамин Д оказывает влияние на обмен кальция и фосфора, и его недостаток приводит к развитию рахита. Содержится только в продуктах животного происхождения: сливочном масле, сыре, морской рыбе, печени животных и рыб, икре, яйцах.
Витамин А необходим для правильного функционирования сетчатки, нормального состояния кожи и слизистых оболочек. Большое количество витамина А содержится в рыбьем жире, печени, сливочном масле, сыре, яйцах. Из растительных продуктов наиболее богаты этим витамином морковь, садовая рябина, морошка, растительное масло.
Недостаток фолиевой кислоты повышает риск неправильного закрытия нервной трубки у эмбриона и формирования спинномозговой грыжи у ребенка.
Витамин Е необходим для нормального течения беременности, является активным антиоксидантом, защищая клетки организма от преждевременного старения и гибели. Содержится в молоке, печени, яйцах, мясе, сливочном и растительном масле, а также в зародышах злаковых культур и зелени растений.
Фолиевая кислота, или витамин В9 в последние годы считается едва ли не главным витамином для беременной женщины. Она отвечает за нормальное состояние кожи и слизистых оболочек, предупреждает анемию плода и самой женщины. Дефицит фолиевой кислоты может стать причиной преждевременных родов и психического недоразвития плода. Недостаток фолиевой кислоты повышает риск неправильного закрытия нервной трубки у эмбриона и формирования спинномозговой грыжи у ребенка. Наиболее полезные продукты для создания запаса фолиевой кислоты – говяжья печень, почки, мясо, капуста, морковь, свекла. В отличие от других витаминов группы В фолиевая кислота легко разрушается при термической обработке. Поэтому ешьте сырые овощи, фрукты и салаты ежедневно. Следует помнить, что при варке она разрушается в большей степени в растительных продуктах, а в мясных сохраняется лучше.
Минеральные вещества участвуют в построении тканей организма, регулируют водно-солевой обмен, обеспечивают нормальное функционирование всех систем.
Кальций играет важную роль в формировании костной ткани и зубных зачатков плода. Поэтому беременная женщина должна получать достаточное количество кальция с продуктами питания (творог, сыр, молоко, зелень петрушки, фасоль, зеленый лук, яйцо). Иначе происходит вымывание кальция из костей и зубов матери.
Фосфор играет важную роль в формировании костной, мышечной и нервной систем плода. Источником фосфора являются мясо, печень, мозги, рыба, сыр, творог и некоторые крупы: гречневая, овсяная, ячневая.
Известно, что кальций и фосфор из продуктов животного происхождения усваивается организмом человека лучше, чем из растительных. Особенно важно, в каком соотношении поступают в организм кальций и фосфор. Оптимальное соотношение кальция и фосфора в пищевом рационе 2: 1, обеспечивающее прочность костной ткани, здоровые зубы, крепкие ногти и здоровые волосы. Именно в таком соотношении кальций и фосфор находятся в молочных продуктах.
Железо обеспечивает нормальный процесс кроветворения, так как входит в состав гемоглобина. А основная функция гемоглобина заключается в доставке кислорода органам и тканям. Недостаток этого микроэлемента ведет к развитию анемии у матери и хронической гипоксии у плода. Железо можно получать как из растительной пищи (яблоки, черника, грибы, гречка, соя, орехи), так и из продуктов животного происхождения (мясо, печень, яйца, рыба, икра, креветки). Однако следует знать, что в растительных продуктах железо связано с фитиновой кислотой, поэтому усваивается организмом гораздо в меньших количествах, чем из животных продуктов. Так, из мяса телятины усваивается 20 % содержащегося в нем железа, из рыбы – 10 %, а из растений только 3–5 %. Препятствуют усвоению железа спиртные напитки, черный кофе и чай, исключите их из своего рациона так же, как и курение.
Йод необходим для нормального функционирования щитовидной железы матери, несущей повышенную нагрузку, и формирования собственной железы младенца. Недостаток йода может привести к слабоумию. Этот микроэлемент содержится в морской рыбе, морепродуктах и некоторых водорослях.
Фтор необходим для развития костной системы и зубной эмали. Его недостаток вызывает кариес у беременной и в дальнейшем скажется на развитии зубной ткани малыша. Фтор содержится в мясе, рыбе, молоке, зелени, фруктах.
Медь участвует в кроветворении и в обменных процессах. Содержится в печени, рыбе, яичных желтках, орехах и бобовых.
Цинк – важный элемент для роста и развития плода. Он является составной частью множества ферментов, необходимых для нормального обмена веществ. Он принимает активное участие в кроветворении, развитии половой сферы, формирует органы вкуса и обоняния. Маленький человек интенсивно растет внутри маминого животика, и все процессы, протекающие в его организме, требуют активного участия ферментов. Значит потребность в цинке у беременной женщины возрастает и составляет от 20 до 30 мг в сутки. Больше всего этого элемента в сыре, морепродуктах, мясе, птице. Богаты цинком бобовые и орехи.
Селен – входит в состав ферментов, защищающих ткани от агрессивных свободных радикалов. Содержится в зерновых кашах, рыбе, овощах, сельдерее, грибах. Полезен для беременных витаминный препарат Триовит, в котором содержится селен в комплексе с витаминами А, Е и С.
В настоящее время разработаны специальные витаминно-минеральные комплексы для беременных, покрывающие суточную потребность женщины в этих важных пищевых веществах и предупреждающие развитие гиповитаминоза у плода.
Что пить будем?
Над этим вопросом большинство беременных не задумывается, употребляя привычные напитки. Между тем в этом вопросе тоже следует придерживаться врачебных рекомендаций. Привычную утреннюю чашечку кофе можно оставить, особенно если беременность протекает с пониженным давлением. Желательно разбавить кофе молоком или сливками и забыть о нем до следующего утра. Увлекаться чаем тоже не стоит, ведь в нем также содержится кофеин. Поэтому пейте чай слабо заваренный, 1–2 чашки в день. Полезен зеленый чай, так как в нем много микроэлементов, но и кофеина в нем не меньше, чем в черном. Заваривая зеленый чай, берите заварки вполовину меньше, чем раньше.
От газированной воды придется на время отказаться, так как она способствует вздутию и урчанию в животе. А уж сладкие газированные напитки и вовсе перейдут в разряд недосягаемых. Химические эссенции и искусственные красители делают их непригодными к употреблению из-за возможных аллергических реакций не только у мамы, но и у младенца. Не злоупотребляйте минеральной водой. Содержащиеся в ней соли способствуют задержке жидкости в организме и появлению скрытых или явных отеков, а также усиливают нагрузку на почки. Полезен свежевыжатый сок собственного приготовления. А вот соки из пакетов обязательно содержат консерванты и повышенные дозы витаминов, поэтому нежелательны для беременной.
Исходя из вышесказанного, можно сделать вывод: полезнее всего для беременной чистая питьевая вода, только не из-под крана, а пропущенная через фильтр или промышленного производства.
Ограничивать себя в жидкости не следует. Ведь активные обменные процессы, происходящие в организме матери и ребенка, требуют присутствия достаточного количества воды. Если почки здоровы, пейте столько, сколько требует организм. Во время беременности, особенно во вторую половину, часто мучает жажда. Поэтому носите с собой пластиковую бутылочку с водой и прикладывайтесь к ней по первому желанию.
Приятны и полезны растительные чаи из листьев земляники, черной смородины, брусники, мяты, зверобоя и т. д. Меняйте травки каждый день, так вы получите разнообразные напитки и пополните свой организм микроэлементами и витаминами. Не забудьте про отвар шиповника, компоты из свежих и сушеных фруктов.
Американские врачи рекомендуют выпивать в день не менее 2 л жидкости, это считается мерой профилактики позднего токсикоза беременности. Ограничение водной нагрузки требуется лишь при патологическом течении беременности, но в этих случаях требуются особые рекомендации врача и динамическое наблюдение.
Деликатная проблема.
Почти каждая беременная испытывает неприятные ощущения, связанные с запорами. Причина запоров вовсе не в том, что матка давит на прямую кишку, как утверждают некоторые. При сроке в 2–3 недели матка еще не оказывает ни малейшего давления на ближайшие органы. А все дело в гормоне прогестероне, который вырабатывается в повышенном количестве и ослабляет перистальтику.
Заставляйте ленивый кишечник работать ежедневно, употребляя продукты с высоким содержанием клетчатки – сырые овощи, зелень, хлеб и макаронные изделия из муки грубого помола, а также пшеничные отруби. Употребление 30 г (2 чайные ложки) отрубей в день избавит вас от проблемы, а кишечник – от ненужного содержимого.
Не увлекайтесь слабительными, многие из них противопоказаны дамам в интересном положении. Но если возникла необходимость, то из всего многообразия слабительных надо выбрать размягчающие средства и препараты, действующие преимущественно на толстый кишечник и исключающие натуживание. К этой группе относятся бисакодил, гутталакс, дюфалак.
Если у вас аллергия.
Во всем мире отмечается рост аллергических заболеваний. Причины этого печального обстоятельства известны: экологическое неблагополучие, загрязнение окружающей среды промышленными и бытовыми отходами, продуктами жизнедеятельности человека, изобилие химических препаратов, используемых в быту, и широкое применение достижений фармацевтической промышленности.
Свой вклад вносят и природные факторы: сезонное цветение растений, погодные и климатические условия.
За последнее десятилетие уровень аллергической заболеваемости вырос в три раза.
Страдания любого человека, задыхающегося от приступа бронхиальной астмы или расчесывающего до крови кожу из-за нестерпимого зуда, вызывают сочувствие и желание оказать помощь. Но какими словами описать чувства матери, бессильной помочь своему малютке, страдающему обширными проявлениями экссудативного диатеза, детской экземы и другими аллергическими заболеваниями?
Учеными доказано, что наиболее высокую степень риска аллергических заболеваний имеют дети, рожденные от матерей с аллергическими заболеваниями, ожирением, патологией ЛОР-органов, заболеваниями желудочно-кишечного тракта, эндокринной патологией и от несовершеннолетних матерей.
Для беременных из перечисленных групп рекомендуется специальная гипоаллергенная диета, соблюдение которой на всем протяжении беременности значительно снижает риск развития у малыша аллергических реакций.
Принцип составления диеты заключается в полном исключении высокоаллергенных продуктов, без которых можно обойтись, и количественном уменьшении и качественном изменении тех продуктов, которые не могут быть полностью исключены из рациона.
Исключаются: кофе, какао, шоколад, грибы, копченые и маринованные изделия, горчица, хрен, а также продукты, содержащие искусственные красители, эмульгаторы и ароматизаторы. Без этих деликатесов и вкусовых добавок любой человек способен прожить длительное время без малейшего ущерба для здоровья.
Молоко является довольно сильным аллергеном, но исключить его из рациона беременной невозможно, поэтому придется перед употреблением кипятить его не менее 20 минут, а яйца варить 30–40 минут. Длительная термическая обработка разрушает аллергические фракции белка.
Употребление бульонов и приправ, которые усиливают кровенаполнение пищеварительных органов, необходимо ограничить. Из способов приготовления пищи предпочтение следует отдать отвариванию, запеканию, тушению, а жареные блюда отложить до окончания беременности и процесса лактации.
Следует избегать фруктовых и овощных соков, окрашенных в красный и оранжевый цвета (морковный, томатный, абрикосовый и т. д.).
При индивидуальной непереносимости какого-то продукта следует исключить его из рациона беременной. Например, непереносимость коровьего молока заставит употреблять каши, приготовленные на воде или овощном отваре. А аллергия на красную рыбу надолго вычеркнет ее из повседневного меню.
Примерное меню гипоаллергенной диеты на 7 дней.
1-Й день.
Завтрак: каша гречневая на овощном отваре, зеленый чай, бутерброд с маслом и сыром.
2-Й завтрак: салат из свежих овощей, ветчина, отвар шиповника.
Обед: суп овощной вегетарианский со сметаной, макароны с отварным мясом, компот из сухофруктов.
Полдник: фрукты.
Ужин: винегрет с растительным маслом, мясо отварное, кефир.
2-Й день.
Завтрак: каша пшенная, хлеб с маслом и вареной колбасой, зеленый чай.
2-Й завтрак: салат из вареной свеклы с растительным маслом, брынза, отвар шиповника.
Обед: щи из свежей капусты со сметаной, бефстроганов из отварного мяса с картофельным пюре, компот.
Полдник: фрукты.
Ужин: капуста тушеная с мясом, простокваша.
3-Й день.
Завтрак: каша рисовая, хлеб с маслом и джемом, зеленый чай.
2-Й завтрак: салат из свежей капусты с растительным маслом,
Отварное мясо, отвар шиповника.
Обед: борщ вегетарианский, рулет картофельный с мясом, компот.
Полдник: творожная запеканка.
Ужин: винегрет, мясо отварное, йогурт.
4-Й день.
Завтрак: каша ячменная, хлеб с маслом и вареной колбасой, зеленый чай.
2-Й завтрак: салат из тертой моркови с растительным маслом, буженина, яблочный сок.
Обед: щи вегетарианские, голубцы ленивые, компот.
Полдник: чай с галетами.
Ужин: тефтели паровые с отварным картофелем, ацидофилин.
5-Й день.
Завтрак: каша овсяная, хлеб с маслом и сыром, зеленый чай.
2-Й завтрак: салат из свежих овощей с растительным маслом, сыр, отвар шиповника.
Обед: овощной суп, плов с отварным мясом, компот.
Полдник: яблочный сок.
Ужин: овощное рагу, мясо отварное, кефир.
6-Й день.
Завтрак: каша «Дружба», хлеб с маслом и сыром, зеленый чай.
2-Й завтрак: зеленый горошек с сосиской.
Обед: борщ вегетарианский, картофель тушеный с мясом, компот.
Полдник: фрукты.
Ужин: «ежики» из мясного фарша с рисом, биойогурт.
7-Й день.
Завтрак: блинчики со сметаной или джемом, рисовая каша, чай зеленый.
2-Ой завтрак: салат овощной с растительным маслом, брынза, отвар шиповника.
Обед: суп овощной с фрикадельками, капуста тушеная с мясом, компот.
Полдник: яблоко запеченное.
Ужин: творожная запеканка, кефир.
В рацион входит 300 г хлеба в день, предпочтительно содержащего отруби («Здоровье», «Барвихинский»).
Кисломолочные продукты в большинстве случаев не вызывают аллергических реакций, и беременные женщины их с удовольствием употребляют.
Настоятельно рекомендуется ежедневный прием ржаных и пшеничных отрубей, которые очищают желудочный тракт от продуктов обмена веществ, аллергенов, способствуют регулярному опорожнению кишечника. Ежедневно следует употреблять 30 г (2 чайные ложки) отрубей, запивая их достаточным количеством жидкости или добавляя в любое жидкое блюдо: суп, кисель, компот, кефир. Их эффективность значительно повышается при набухании в жидкой среде и увеличении объема. Замоченные в воде или молоке отруби можно добавить и в мясной фарш, и в тесто для пирогов, и в овощное рагу. Вкусовые качества блюда не пострадают, а кишечник получит стимул для активной работы.
Можно приготовить витаминный напиток из отрубей: 200 г отрубей засыпать в кипящую воду (1 литр) и варить в течение часа на медленном огне. Затем процедить, добавить лимонный сок или любой сироп по вкусу. Принимать по полстакана 2–3 раза в день.
Вьем гнездышко.
Природа отвела достаточно долгий срок для вынашивания человеческой жизни. Этого времени должно хватить, чтобы родители подготовились к достойной встрече нового члена семьи. Так хочется создать для малыша самые лучшие условия, но не всем доступны элитные апартаменты и коттеджи, а потому спустимся с небес на землю и обустроим жилье в соответствии со своими возможностями.
Идеально было бы отремонтировать квартиру или комнату с использованием экологически чистых строительных материалов, но на такой подвиг способна не каждая семья. Обойдемся «малой кровью» и проведем мероприятие под кодовым названием «зачистка квартиры».
Освободите квартиру от лишней мебели, обследуйте содержимое шкафов, тумбочек и укромных уголков и без сожаления расстаньтесь с ненужными вещами.
Уборку помещения начинайте с верхних «этажей». Снимите с окна шторы – скопище домашней пыли и отправьте их в стирку. Веником, обернутым влажной тряпкой, аккуратно снимите пыль с углов, карнизов, потолка. Влажной тряпкой удалите пыль с верхних поверхностей мебели, протрите люстру, вымойте окно. Батареи центрального отопления вымойте любым моющим средством с помощью ершика для мытья бутылок.
На мягкую мебель накиньте старые простыни, смоченные водой с добавлением уксуса, и безжалостно выбейте из нее всю скопившуюся за время беззаботной жизни пыль.
Призовите на помощь пылесос и специальной щеткой соберите пыль с книг, не возбраняется протереть книги влажной тряпкой, особенно на открытых полках.
Устройте «банный день» содержимому серванта, перемыв посуду и милые сердцу безделушки теплой водой с добавлением моющего средства, протрите все полочки влажной тряпкой, а полированные поверхности специальным средством.
Подушки, одеяла, перины, матрасы лучше всего подвергнуть «избиению» на улице, а также проветрить и просушить их, если позволяет погода.
Ковры и паласы доверьте пылесосу, затем вынесите на улицу для проветривания, а заодно выбейте из них оставшуюся пыль. Зимой можно (и даже нужно!) «повалять» их в чистом снегу, тогда запах свежести в квартире гарантирован на несколько дней.
Во время мытья пола постарайтесь добраться до труднодоступных уголков, отодвинув (по возможности) мебель от стен.
На высохший пол расстелите вычищенные ковры, расставьте мебель, повесьте выстиранные шторы и полюбуйтесь на свою преобразившуюся квартиру – она готова к приему нового члена семьи.
Во время генеральной уборки беременная не должна стремиться сделать все за один день и без посторонней помощи. Возьмите на себя роль главнокомандующего, раздайте задания мужу и добровольным помощникам, а себе оставьте работу, не требующую тяжелых физических усилий, балансирования под потолком и сгибания в три погибели.
В сияющей чистотой комнате выберите место для детской кроватки. Это должен быть самый светлый и уютный уголок на достаточном расстоянии от окна и от двери.

Убедитесь, что за стеной, граничащей с кроваткой, не находится распределительный щит, а у изголовья отсутствует электрическая розетка. Желательно поставить кроватку по направлению «север-юг». Отдайте предпочтение кроватке из натурального дерева с откидывающейся боковой стенкой, что избавит вас от необходимости сильно нагибаться. Кровать должна быть «длинноногой», то есть иметь высокие ножки (до 80 см). Это защитит ребенка от вредных электромагнитных излучений, которые скапливаются на расстоянии 10–15 см от пола, обеспечит равномерную циркуляцию воздуха и облегчит уборку. Матрасик может быть набит любым материалом: ватой, морской травой, шерстью, конским волосом или кокосовой стружкой, главное, чтобы он был достаточно жестким и не прогибался под телом ребенка. По этой причине нежелательны матрасы из поролона и пуховые перины. К тому же поролон активно впитывает влагу, а со временем разрушается, выделяя токсические вещества, а в перинах живут и размножаются пылевые клещи, являющиеся сильными аллергенами. Можно приобрести матрас со специальными вентиляционными отверстиями, с двумя наматрасниками: для зимы – из натуральной шерсти и для лета – из плотного хлопка. Раз в 2–3 месяца переворачивайте матрас, чтобы он дольше сохранял форму.
Для детской кроватки выберите самое светлое и уютное место.
Над кроваткой можно повесить балдахин из плотной ткани, защищающий малыша от сквозняка, от яркого света во время сна и создающий ему уютное гнездышко и ощущение безопасности. Эту же задачу выполнит вернувшаяся из коммунального прошлого ширма, с помощью которой можно отгородить кроватку, если семья вынуждена жить в одной комнате.
Ученые бьют тревогу по поводу критической экологической ситуации в мире. Создайте для своего малыша экологическое благополучие хотя бы в одной, отдельно взятой квартире.
За здоровое пространство.
В современных домах многие строительные материалы, мебель и бытовые предметы содержат синтетические вещества и полимеры, которые выделяют в воздух ядовитые продукты: формальдегид, фенол. Нередки случай загрязнения строительных панелей радиоактивными веществами, вызывающими тяжелые, в том числе онкологические, заболевания, причину которых невозможно выявить. Лишь высокая онкологическая заболеваемость среди жильцов одной квартиры или одного подъезда в конце концов заставит обеспокоенных соседей обратиться в санитарную службу, которая и определит источник радиации. Но сколько лет пройдет, пока кто-то заподозрит, что причина беды кроется в радиационном заражении? И сколько людей к тому времени уже расстанется со здоровьем и даже жизнью?
Если вы хотите быть уверенными, что в вашем доме нет повышенного радиоактивного излучения, воспользуйтесь бытовыми дозиметрами, которые указывают дозу радиации, а некоторые определяют и порог допустимой дозы. Если доза превышена, прибор подаст звуковой сигнал. Бытовые дозиметры просты в употреблении, совершенно безопасны и способны надежно защитить от невидимой угрозы. Нормальными считаются показатели дозиметра до 20 мкР/ч. Если прибор показывает более высокий уровень, ищите источник излучения. Это могут быть стены и полы, отделанные дорогими мраморными или гранитными плитами, но не предназначенными для жилых помещений. Приобретая их для ремонта, ознакомьтесь с сертификатом радиационно-гигиенической безопасности, чтобы не пришлось в скором времени удалять это вредное для здоровья великолепие. А может быть, у вас остались на память от дедушки старый компас или часы, стрелки которых покрыты флюоресцирующей краской, так называемым светосоставом постоянного действия (СПД), содержащим соли радия? Дозиметр обязательно прореагирует на опасное соседство. Уровень излучения с поверхности такого «антиквариата» в сотни раз превышает предельно допустимую норму радиационного фона. Полвека назад этим составом покрывали даже детские и елочные игрушки, чтобы они светились в темноте. Проверьте, не хранятся ли в ваших закромах смертоносные предметы старины.
Есть еще один коварный вредитель, способный отравить жизнь своими испарениями, и вы его хорошо знаете. Это ртуть – жидкий металл, с которым все знакомы по термометру. Запаянный в стеклянную колбочку, он совершенно безопасен, но, вытекая из разбитого градусника, становится опасным загрязняющим веществом. Для обработки натурального дерева в квартирах нередко используют противогнилостную краску, в состав которой входит ртуть. Покрытые этой краской стены и двери выделяют органические соединения ртути, вдыхать которые очень опасно. Некоторые виды бактерицидного мыла и средств для отбеливания кожи содержат до 5 % солей ртути и запрещены к применению во многих странах. Но на стихийных российских рынках такой товар выдается за фирменный и весьма эффективный. Особенно большой вред наносят пары ртути молодому неокрепшему организму, приводя к задержке физического и полового развития, нарушениям в иммунной системе, снижению работоспособности, быстрой утомляемости. При подозрении на наличие в квартире ртути, следует обратиться за помощью к специалистам в СЭС или штаб гражданской обороны, которые проведут обследование и демеркуризацию (очищение помещения от ртути).
Идеальный вариант, когда все в квартире, начиная с отделки стен и пола и заканчивая личными вещами, выполнено из натуральных материалов. Но это нереально. Негативное воздействие полимерных и синтетических материалов можно свести к минимуму с помощью частого проветривания помещения, воздухоочистителей и разведения домашних растений.
Курение в квартире вносит свой значительный вклад в загрязнение воздуха, заставляет малыша курить пассивно, вдыхая зараженный никотином и другими токсическими веществами воздух. Заботливые родители должны пожертвовать своей пагубной привычкой ради здоровья детей. Известно, что в семье курящих дети гораздо чаще болеют респираторными и аллергическими заболеваниями.
Проверьте, как работает в вашей квартире вентиляционная система. Сделать это очень просто: поднесите к вентиляционной решетке горящую спичку или свечу. Если фитилек пламени активно отклоняется в сторону решетки, вентиляционная система функционирует исправно. В противном случае язычок пламени направлен вертикально вверх. Следует немедленно обратиться в жилищно-коммунальную службу с требованием навести порядок в принадлежащем ей хозяйстве. Отрегулируйте горелки газовой плиты, чтобы исключить неполное сгорание газа, на которое вам укажет желто-оранжевое окрашивание пламени. Показатель хорошего горения – голубое пламя с фиолетовым конусом, направленным вверх. Над плитой установите воздухоочиститель, который следует включать во время приготовления пищи.
Курение в квартире вносит свой значительный вклад в загрязнение воздуха, заставляет малыша курить пассивно, вдыхая зараженный никотином и другими токсическими веществами воздух. Заботливые родители должны пожертвовать своей пагубной привычкой ради здоровья детей. Известно, что в семье курящих дети гораздо чаще болеют респираторными и аллергическими заболеваниями.
Разведите дома декоративные растения, которые не только радуют глаз своей красотой, но и активно поглощают углекислый газ, формальдегид, фенол и микроорганизмы из воздуха. Среди растений, очищающих воздух, давно известны фикус, герань, традесканция, филодендрон. В последние годы к ним присоединились ранее неизвестные в нашей стране самшит, клеомы, авокадо. Это экзотическое растение с крупными листьями активно поглощает углекислый газ, необходимый ему для роста и развития, взамен отдавая кислород, очищая тем самым воздух в квартире. Употребив заморский плод, не выбрасывайте косточку, а посадите ее в горшок. Через два месяца проклюнется крепкий росток, и вскоре у вас в доме появится настоящий природный воздухоочиститель.
Воздух в наших квартирах, особенно в отопительный период, пересушен и нуждается в увлажнении. Наиболее простой способ – применение аэрозольного увлажнителя, используемого хозяйками при глажении белья и для опрыскивания цветов. В последние годы в моду вошли комнатные фонтанчики, украшающие интерьер, успокаивающие своим нежным журчанием, а также увлажняющие воздух. Можно приобрести электрический увлажнитель воздуха, который достаточно включать 2–3 раза в день. Вода распыляется мельчайшими брызгами, не оставляет следов на мебели и одежде, а дышать сразу становится легче, и самочувствие улучшается. Оказывается, во влажном воздухе увеличивается количество отрицательно заряженных ионов воздуха, оздоравливающих организм. Под их влиянием улучшается газообмен в легких, увеличивается поглощение кислорода гемоглобином и его доставка клеткам и тканям, следовательно, улучшаются все виды обмена, повышается иммунитет. В современных квартирах, наполненных различными электробытовыми приборами, воздух перенасыщен положительно заряженными аэроионами, от которых страдает самочувствие, снижается работоспособность, ухудшается настроение, ослабевает иммунная система.
Как бороться с положительными ионами? Уехать в лес, в горы, на природу, походить босиком по земле, чтобы «сбросить» их с себя. А для домашних условий можно приобрести ионизатор воздуха. В продаже появились ионизаторы различных фирм и модификаций, сочетающие в себе и другие функции: подогрев и охлаждение воздуха. Наибольшей популярностью в нашей стране пользуется люстра Чижевского, которая за 3 часа работы сделает воздух в вашей квартире поистине целебным. Растительным ионизатором воздуха является герань, а также мебель из сосновой или дубовой древесины и дубовый паркет.
Детская кроватка и работающий вблизи нее сутки напролет телевизор несовместимы. В детской комнате вообще не должно быть ни телевизора, ни компьютера.
В любой, даже самой чистой квартире, в воздухе присутствует домашняя пыль, которая скапливается в постельных принадлежностях, мягкой мебели, коврах, книгах, люстрах и других укромных уголках. Ученые обнаружили в составе домашней пыли мельчайших клещей, которые являются сильными аллергенами.
Особенно богата аллергическими веществами пыль в квартирах, где содержатся домашние животные. Частички перхоти, волоски шерсти кошек и собак, пух и перышки птичек, сухой корм для рыб могут являться причиной аллергических кожных заболеваний, респираторных аллергозов и бронхиальной астмы. Для борьбы с пылью вновь на помощь придут увлажнители воздуха, которые способствуют оседанию пылевых частичек на горизонтальные поверхности и на пол, откуда их можно легко собрать с помощью пылесоса или влажной тряпки. В своем стремлении к приобретению воздухоочистителей, увлажнителей, ионизаторов не забывайте о традиционных способах поддержания чистоты и порядка в доме, а именно о ежедневной влажной уборке. В квартире, где проживает новорожденный, она обязательна.
В любом доме широко представлены электробытовые приборы, радио– и телевизионные приемники, компьютеры и другие источники электромагнитного излучения, оказывающие негативное влияние на все живые организмы. Влияние электромагнитных полей от работающих приборов можно значительно снизить, соблюдая правила пользования ими. Детская кроватка и работающий вблизи нее сутки напролет телевизор несовместимы. В детской комнате вообще не должно быть ни телевизора, ни компьютера.
Население мегаполисов ежедневно подвергается воздействию мощных электромагнитных полей, которые создаются трамваями, поездами метро и электричками. До недавнего времени считалось, что низкочастотные электромагнитные колебания безвредны для организма, но исследования, проведенные в 70-х гг. прошлого века доказали их губительное воздействие на все живое. Отрицательный биологический эффект выражается в ухудшении памяти, снижении работоспособности и способности к обучению, в появлении частых головных болей, бессонницы, развитии стенокардии и инфаркта. Выявлена прямая зависимость между повышенным уровнем электромагнитного поля и ростом злокачественных опухолей у взрослых и детей.
Весьма опасны для организма человека излучения сверхвысоких частот. Почти у каждой хозяйки в арсенале бытовой техники имеется печь СВЧ, с помощью которой создаются кулинарные шедевры. Старайтесь не находиться вблизи работающего прибора, лучше покиньте кухню на это время. О завершении процесса приготовления вам сообщит звуковой сигнал. И уж совсем недопустимо присутствие крохи в кухне во время работы чудо-печи.
Вот вы и приготовили для своего сокровища идеальные жилищные условия, которые ему предстоит обживать. Ждать осталось совсем недолго.
Детское приданое.
Заботливая мама еще задолго до родов начинает готовить детское приданое. Как выбрать для малыша одежду не только красивую, но и удобную, в которой он будет чувствовать себя комфортно?
Прежде всего, одежда должна быть сшита из натуральных тканей – хлопка, тонкого трикотажа, шерсти. Распашонка должна быть из мягкой хлопчатобумажной ткани с широким вырезом для шеи, без пуговиц, с мягкими завязками. Кофточка или рубашечка из фланели, байки или трикотажа надевается поверх распашонки, обе ее половинки должны заходить одна на другую спереди. Пеленки «холодные» и теплые должны быть прямоугольными, размером 90 70 см.
Некоторые врачи советуют готовить пеленки больших размеров (1,2 1,0 м), мотивируя тем, что ребенок быстро растет и за первые три месяца вытягивается на 10–15 см. Но кто сейчас заворачивает трехмесячного ребенка в пеленки? Тугое пеленание отошло в прошлое, ибо оно способствует появлению потницы и опрелостей, стесняет дыхание ребенка и задерживает двигательное развитие.
Лишь первые несколько дней вы станете пеленать своего малютку, которому поза кокона напоминает о пребывании в ограниченном пространстве материнской утробы и возвращает успокоение. Но уже через пару дней малыш сам выпростает ручки из пеленок, а ближе к месяцу с лозунгом «долой пеленки!» вы перейдете на ползунки и комбинезоны.
Часто будущие мамы спрашивают: «А сколько пеленок-распашонок-ползунков-подгузников надо заготовить?».
На этот вопрос невозможно дать конкретного ответа.
Во-первых, количество белья зависит от вашего отношения к такому изобретению цивилизации, как одноразовый подгузник.
Во-вторых, от вашей любви к такой разновидности домашнего труда, как стирка.
В-третьих, от наличия или отсутствия рядом с вами добровольных помощников, обеспечивающих бесперебойный «поднос снарядов» – стирки-глажки детских вещичек.
Если вы будете пользоваться одноразовыми подгузниками, то достаточно запасти 6–8 смен детского белья. При использовании традиционных марлевых подгузников количество белья возрастает. Не заготавливайте много пеленок. Ваш малыш с первых дней будет носить рубашечки с ползунками или комбинезончики.
В учебном пособии для студентов медицинских колледжей приведен следующий набор белья для детей первых месяцев жизни (на 1 день).
У меня этот перечень вызывает удивление: что надо делать с новорожденным, чтобы за один день 8 раз пришлось менять на нем распашонки? А требование иметь по 30 штук подгузников и пеленок на законных основаниях освободит маму от необходимости стирать их в течение дня. И к приходу папы с работы его будут ожидать горы детского белья, нуждающегося в соприкосновении с его руками. Нет, я совсем не против того, чтобы муж оказывал помощь в уходе за ребенком. Но в течение дня простирнуть между делом несколько пеленок гораздо проще и легче, чем весь вечер провести за корытом. Накопление большого количества белья для одномоментной стирки оправдано лишь при использовании автоматической стиральной машины, а для ручной стирки это неразумно. К тому же «постирушки» по мере поступления материала уберегут вас от необходимости заготавливать пеленки тоннами.
Набор белья:
Распашонки тонкие (х/б) – 6–8 шт.;
Распашонки теплые (фланель) – 5–6 шт.;
Пеленки тонкие (х/б) – 25–30 шт.;
Пеленки теплые (фланель) – 10–15 шт.;
Подгузник марлевый (50 50 см) – 25–30 шт.;
Простыни для кровати – 2–3 шт.;
Клеенки (100 100 см и 30 30 см) – 2 шт.;
Шапочки тонкие (х/б) – 1–2 шт.;
Шапочка теплая (фланель) – 1 штука;
Шапочка шерстяная – 1 шт.;
Одеяло байковое – 1 шт.;
Одеяло шерстяное – 1 шт.;
Одеяло ватное – 1 шт.;
Варежки фланелевые.
Для купания – 2 шт.;
Конверт осенний – 1 шт.;
Конверт теплый.
(Меховой) – 1 шт.
Пеленки непосредственно для пеленания младенца вы будете использовать недолго, в основном, они пригодятся для застилания пеленального стола, кроватки, вытирания малыша и т. д.
Не покупайте много распашонок. Вы будете надевать их на малыша только первый месяц. Как только он начнет совершать энергичные движения ногами, распашонки станут закатываться до самой шеи, и вы сознательно выберете боди – рубашечки с застежкой между ножками. Они очень удобны и для малыша и для мамы: кнопки на плечике облегчают процесс одевания, одежки не собираются на спинке в складки, а наличие моделей с короткими и длинными рукавами дает возможность выбора в любую погоду.
Некоторые мамы покупают распашонки с зашитыми рукавами или с рукавичками, чтобы ребенок не царапал себя ноготками. Познание мира начинается у крохи с прикосновений, с первых минут жизни он ощущает кожей тепло материнского тела, мягкость пеленок, твердость пеленального стола, нежность маминых прикосновений. Рукавички лишают его такой возможности и замедляют развитие.
А с ноготками справиться очень просто: надо стричь их по мере отрастания ножницами с закругленными краями.
Вместо чепчиков с завязками приготовьте (купите или свяжите) круглые спортивного фасона шапочки: одну из хлопчатобумажной пряжи и другую из мягкой (неколючей) шерсти. Если температура в помещении, где обитает ваш малыш, выше 18 °С, шапочка ему не нужна. Она понадобится только после купания и для прогулки.
Ватное одеяло относится к перечню устаревших предметов. Укрывать им ребенка во время сна не нужно, для малютки это слишком тяжелая ноша. Угол одеяла, нечаянно попавший на лицо, может вызвать смерть от удушья. Сейчас можно купить специальный конверт для сна, в котором ребенок будет чувствовать себя очень комфортно, да и мама спокойна: ночью не раскроется и не замерзнет. Для младенцев спальный конверт представляет собой мешок с застежкой «молния» и с капюшоном или без, а для более старших детей – с рукавами.
Для прогулки в холодную зимнюю погоду лучше воспользоваться меховым конвертом, шерстяным пледом или одеялом с наполнителем из овечьей шерсти – легким, теплым и уютным.
Если ребенок родился летом, то ему будет удобнее в рубашечке и ползунках, а в жаркие дни – в маечке и трусиках.
Детские вещи перед использованием необходимо выстирать, прокипятить и прогладить с обеих сторон.
Одежда должна предохранять ребенка от охлаждения и препятствовать перегреванию. Детское белье надо часто стирать, чтобы оно было безупречно чистым. Недопустимо подсушивание и застирывание пеленок и ползунков.
…История из жизни. Молодая женщина, родив первенца, старается делать все по правилам: детские пеленки стирает, кипятит, наглаживает. Ее пожилая мама с неодобрением взирает на лишнюю, по ее мнению, работу – мол, достаточно только стирки. Вскоре родился второй ребенок, и замотанная женщина говорит матери: «Вот видишь, мама, теперь я, как ты и говорила, только стираю». «Ничего, – отвечает мать, – с третьим только сушить будешь».
Так вот, хоть с третьим, хоть с десятым, но сушить описанные пеленки, не стирая их, значит, не уважать ни себя, ни свою семью. Для стирки детских вещей выделите отдельный тазик и первые 2 месяца стирайте одежду малыша только детским мылом. Для удобства и быстроты кусок мыла натрите на терке и сложите в банку. Во время стирки мыльную стружку добавляйте в горячую воду, где она растворяется, образуя пышную пену. Необходимо прополаскивать белье в двух-трех водах и сушить на воздухе, а затем проглаживать горячим утюгом.
Если у ребенка нет проблем с кожей, то с трехмесячного возраста можно перейти на специальные детские стиральные порошки, уделяя особое внимание тщательному полосканию белья. Про утюг можете забыть или использовать его с эстетической целью. У родителей детей с экссудативным диатезом, детской экземой или дерматитом такое простое дело, как стирка белья, вырастает в настоящую проблему. Может быть, вам помогут «бабушкины» советы?
Насыпьте в полотняный мешочек отрубей из расчета 30 г на 1 л воды и варите их в тазу в течение 15 минут, мешочек удалите, стирайте в этом отваре белье, затем прополощите его и подержите в соленой воде (10 г соли на 1 л воды) в течение получаса.
Глава 2. Я родился!

Французский врач Фредерик Лебуае, автор книги «Роды без насилия» призывал сделать обстановку в родильном зале более спокойной к моменту появления ребенка на свет и сразу отдать его в материнские объятия.
Первая встреча с долгожданным малышом запомнится вам на всю жизнь. Только что мучительные родовые схватки отнимали желание жить, а вот уже на вашем животе барахтается чудо, от которого вы не в состоянии отвести глаз.
Во время прохождения по родовым путям младенец испытывает не меньшие страдания, чем рожающая женщина. К тому же новорожденный переживает настоящий стресс, настолько новая обстановка с ярким светом, громкими звуками, резким понижением температуры далека от уютного тихого и теплого убежища в материнской утробе. В этот момент в организме новорожденного происходит активная выработка стрессовых гормонов, помогающих адаптироваться к новым условиям жизни.
А самым действенным средством, способным вернуть младенцу чувство защищенности, становятся материнские объятия и первое прикладывание к груди. Заслышав знакомое по внутриутробной жизни мамино сердцебиение, почувствовав живое тепло и родной запах, ребенок успокаивается, а первые капли сладкого молочка из маминой груди восстанавливают затраченные на прохождение родовых путей силы. Эти первые минуты общения помогают ребенку избавиться от внутренней тревоги и способствуют установлению глубокой эмоциональной связи с матерью.
Французский врач Фредерик Лебуае, автор книги «Роды без насилия» призывал сделать обстановку в родильном зале более спокойной к моменту появления ребенка на свет и сразу отдать его в материнские объятия.
Еще несколько лет назад младенца, едва показав матери, сразу уносили на пеленальный стол, где проводился первичный туалет новорожденного, а затем отправляли в детское отделение. И до «воссоединения семьи» проходило от 12 часов до 2–3 суток. В настоящее время во всем мире рекомендуется только что родившегося ребенка положить маме на живот, провести все необходимые гигиенические и профилактические манипуляции и тут же приложить к груди.
Прикладывание к груди непосредственно после родов полезно не только для ребенка. Оно оказывает положительное влияние и на организм матери: усиливает сократительную способность матки, увеличивает выработку молока, стимулирует чувство любви и привязанности к ребенку.
Грудное вскармливание.
Итак, чудо свершилось! Молодая женщина стала мамой, и готова сделать все от нее зависящее, чтобы ненаглядный малыш рос здоровым.
Самый главный вклад в здоровье и благополучие ребенка не будет стоить вам ни материальных, ни физических затрат, но является поистине бесценным. Как вы уже догадались, речь пойдет о грудном вскармливании.
Природа позаботилась о том, чтобы женщина, давшая жизнь младенцу, могла сама выкормить его. Почему же у нас в стране лишь 10–15 % малышей до 3-месячного возраста обеспечены материнским молоком? А детей, получающих грудь матери до 1 года, и того меньше – всего 5 %. Несколько лучше обстоит дело в сельской местности. Там женщины, не избалованные цивилизацией, используют грудь по ее прямому назначению и кормят детей до года и дольше, ориентируясь только на желание ребенка и состояние лактации. Однако даже столь низкий процент грудного вскармливания продолжает падать, несмотря на принятую в России с 1997 г. международную программу по поддержке грудного вскармливания, разработанную ЮНИСЕФ (Детский фонд Организации Объединенных Наций).
И еще один аргумент в пользу грудного вскармливания. Вам не придется постоянно покупать смеси, (а они совсем не дешевы), разводить их, возиться с мытьем бутылочек и сосок. Ваше молочко всегда при вас в готовом виде.
Педиатры, обеспокоенные таким положением вещей, ставят в прямую зависимость рост детской заболеваемости с ранним (и что самое печальное, необоснованным!) переводом малышей на искусственное вскармливание.
Кормление грудью – это лучшее, что вы можете дать своему ребенку. Материнское молоко обеспечивает не только пищу, но и иммунитет от множества болезней, укрепляет телесную и духовную связь между матерью и младенцем, внушает ему чувство защищенности в этом огромном и таинственном мире. Дети, вскормленные грудью, гораздо реже страдают от вирусных инфекций и разного рода аллергий, чем те, кого кормили из бутылочки.
Кормление грудью необходимо не только малышу, но и его маме. Во время сосания происходит стимулирование нервных окончаний соска, что ведет к выработке гормонов пролактина и окситоцина. Пролактин называют еще гормоном материнства, так как он повышает у молодой женщины чувство любви и нежности к ребенку. Окситоцин сокращает мышечные волокна вокруг долек молочной железы и выталкивает молоко в протоки, откуда оно впрыскивается ребенку в рот, кроме того, он способствует сокращению матки, позволяет быстрее восстановить былую стройность, служит естественным противозачаточным средством. Женщины, кормящие детей грудью, значительно реже подвергаются такому тяжелому заболеванию, как рак молочной железы, имеющему тенденцию к распространению.
Более охотно и длительно кормят грудью те женщины, чьи мужья понимают и ценят важность естественного вскармливания и всячески поддерживают их. Поэтому разъяснительную работу следует проводить не только среди будущих мам, но и среди отцов.
И еще один аргумент в пользу грудного вскармливания. Вам не придется постоянно покупать смеси, (а они совсем не дешевы), разводить их, возиться с мытьем бутылочек и сосок. Ваше молочко всегда при вас в готовом виде.
Главное, еще до родов осознать важность и необходимость естественного вскармливания, создать установку на кормление грудью, полноценно питаться, иметь время для хорошего отдыха и выполнять простые правила, стимулирующие лактацию (об этом будет сказано ниже).
Кормление грудью – самое простое и естественное дело на свете. Каждая здоровая женщина может и должна обеспечить грудным молоком своего малыша, а, следовательно, заложить первый и, пожалуй, главный камень в основание его здоровья и благополучия.
Бесценный эликсир.
Из всех пищевых продуктов, какими бы вкусными и полезными они ни были, самым совершенным является материнское молоко. Созданный природой, этот эликсир жизни содержит все самое необходимое для благоприятного развития младенца.
Состав женского молока непостоянен и зависит от возраста ребенка и периода лактации.
Так, в первые дни после рождения, когда новорожденный еще слаб, а его желудок очень мал, организм матери вырабатывает молозиво, в котором повышено содержание белка, витаминов, минеральных веществ, иммунных тел и других защитных факторов, оберегающих ребенка от заболеваний.
Молозиво по физико-химическим свойствам близко к тканям новорожденного, поэтому легко усваивается организмом, и тех 10–20 мл, получаемых младенцем за одно кормление, достаточно для обеспечения его жизнедеятельности.
По мере роста ребенка изменяется состав молока, и к 15-му дню оно становится зрелым, приобретая постоянное содержание.
Доказано, что после преждевременных родов в материнском молоке концентрация белка, полиненасыщенных жирных кислот (ПНЖК) и защитных факторов выше, что обеспечивает недоношенному ребенку благоприятные условия для интенсивного роста и развития.
Но и это еще не все. Оказывается, при угасании лактации в молоке значительно повышается содержание иммунологически активных веществ, обеспечивающих ребенку защиту от инфекционных заболеваний. Как будто мать перед отлучением малыша от груди неосознанно желает поделиться с ним своим иммунитетом, пока он не выработает свой собственный. Как тут не восхититься мудростью природы, предусмотревшей решения на все случаи жизни!
Последние исследования американских ученых убедительно доказывают, что дети, находившиеся на грудном вскармливании, в умственном развитии намного опережают своих сверстников, вскормленных искусственными смесями. Дело не только в том, что физико-химический состав материнского молока благотворно действует на мозг ребенка, но и в том, что тесный контакт с матерью во время кормления создает атмосферу любви и заботы, способствующую психическому и физическому здоровью.

Denis Tevekov / Dreamstime.com
Молоко, слывущее с древности эликсиром здоровья, оказалось еще и эликсиром интеллекта. Специалисты в области детского питания говорят также, что от способа вскармливания ребенка в раннем детстве зависит не только степень его умственного развития, но и продолжительность жизни. Эта зависимость лежит в основе программы пищевого поведения, которая формируется с момента рождения ребенка и сопровождает его на протяжении всей жизни. У ребенка, вскормленного молоком матери, программа правильного пищевого поведения закладывается с первых дней. Поэтому, вырастая, он менее подвержен атеросклерозу, а, следовательно, инфаркту миокарда, мозговому инсульту и другим тяжелым заболеваниям.
Состав женского молока.
Материнское молоко является идеальной пищей для грудного ребенка. По сравнению с коровьим, которое чаще всего используется как основа для искусственного вскармливания, оно имеет ряд известных и неоспоримых преимуществ.
Оптимальное соотношение таких ПНЖК, как омега-6 и омега-3 – 5:1, обеспечивает формирование интеллекта.
Во-первых, белок женского молока состоит преимущественно из сывороточных альбуминов и глобулинов, которые участвуют в выработке иммунитета и содержат незаменимые аминокислоты. Кроме того, альбумины женского молока мелкодисперсны, поэтому легко перевариваются и не требуют большого количества пищеварительных соков. Казеина в женском молоке в 10 раз меньше, чем в коровьем. А его маленькие частички образуют нежные хлопья в желудке ребенка, в то время как грубый белок коровьего молока створаживается более крупными и плотными хлопьями.
Во-вторых, аминокислотный состав женского молока уникален и обеспечивает организм ребенка жизненно важными веществами.
В-третьих, в жире женского молока преобладают полиненасыщенные жирные кислоты (в 2 раза больше, чем в коровьем молоке), необходимые для развития мозга и нервных волокон, а фосфолипиды способствуют выработке желчи и активному всасыванию жиров в кишечнике. Количество летучих жирных кислот, способных оказывать раздражающее действие на слизистую желудочно-кишечного тракта, в женском молоке по сравнению с коровьим снижено. Ценным качеством является высокая дисперсность жиров, что облегчает их всасывание. Жиры материнского молока усваиваются организмом ребенка на 80–95 %, чему способствуют содержащиеся в молоке ферменты, компенсирующие низкую активность собственных ферментов ребенка.
В-четвертых, углеводы материнского молока представлены в основном молочным сахаром – лактозой, которая расщепляется в тонком кишечнике, а небольшая ее часть в нерасщепленном виде поступает в толстый кишечник и подавляет там патогенную флору.
В-пятых, минеральных веществ в женском молоке хотя и меньше, чем в коровьем, но они находятся в легкоусвояемой форме. Содержание кальция и фосфора в идеальном соотношении 2: 1 обеспечивает нормальный рост и развитие костной ткани и прорезывание зубов ребенка. Железо из материнского молока усваивается на 50–70 %, а из коровьего – всего на 10–30 %.
В-шестых, по содержанию витаминов (А, С, Р, Е, Д, гр. В), микроэлементов (магний, цинк, йод, медь и др.), гормонов женское молоко гораздо богаче коровьего, что оказывает существенную поддержку организму младенца в нелегкие первые месяцы жизни.
В-седьмых, в женском молоке содержится 19 ферментов, облегчающих переваривание и усвоение основных питательных веществ на фоне пониженной секреции собственных пищеварительных ферментов ребенка.
В-восьмых, с грудным молоком ребенок получает от матери целый комплекс иммунных тел и защитных компонентов: лактоферрин, лизоцим (в 100 раз активнее, чем лизоцим коровьего молока), бифидум-фактор и др. – предохраняющих малыша от заболеваний.
В-девятых, в-десятых, в-двадцатых и в-сотых… Это перечисление можно продолжать до бесконечности, но не станем испытывать терпения читателя, а добавим еще несколько слов к несомненным достоинствам маминого молочка.
Грудное молоко – эликсир здоровья и интеллекта.
В грудном молоке содержатся вещества, регулирующие процессы роста и развития младенца, так называемые факторы роста эпидермиса, нервной ткани, инсулиноподобный фактор роста и др. Многочисленные гормоны материнского молока: гонадотропин, инсулин, кальцитонин, тиреотропин, тироксин, трийодтиронин, соматостатин и т. д. и т. п. – помогают ребенку адаптироваться к окружающей действительности.
И еще один немаловажный факт: ребенок получает материнское молоко в теплом и стерильном виде, сохраняющем все его уникальные свойства.
Удивительное свойство грудного молока – изменять свой состав в зависимости от времени суток. Так, в утренних порциях содержится больше углеводов, дающих энергию, чтобы ребенок был бодрым весь день. В дневном молоке больше белка – пластического материала, из которого строятся новые клетки растущего организма. В вечернем молоке повышается содержание жиров, оно более сытное, и ребенок будет крепко спать после такого плотного ужина.
Молоко матери – это наиболее полноценное питание для грудного ребенка, обеспечивающее ему условия для нормального развития. Дети, находящиеся на естественном вскармливании, гораздо реже страдают рахитом, анемией, дисбактериозом, аллергией, хроническими расстройствами пищеварительной системы и инфекционными заболеваниями. Они отличаются хорошим физическим развитием, спокойным и приветливым характером, а главное, больше привязаны к матери.
Первые трудности.
К сожалению, первородящие мамы часто не умеют кормить грудью, и научиться им не у кого. Предыдущие несколько поколений женщин, «активно участвовавшие в построении социализма», за редким исключением отнимали своих крошек от груди сразу после окончания декретного отпуска, и бутылочка с резиновой соской, а не теплая мамина грудь была им утешением на все случаи жизни. Так была утрачена сама культура грудного вскармливания, передаваемая на протяжении столетий от одной кормящей женщины к другой.
Во всем мире сейчас ширится движение за распространение грудного вскармливания, создаются организации, поддерживающие матерей в их святом и естественном желании – кормить малыша грудью.
Кажется, все просто. У мамы есть огромное желание кормить своего малыша грудью, и молока более чем достаточно, но процесс не идет. Ребенок не берет грудь или, сделав 2–3 глотка, выплевывает ее и начинает плакать. В чем дело?
Может быть, у мамы «тугая» грудь или плоский сосок? А может, молока так много, что ребенок захлебывается? Как бы то ни было, первые неудачи не должны сбить вас с правильного пути и заставить отказаться от грудного вскармливания.
Опытные люди говорят, что научиться кормить грудью легче всего у собственного ребенка. Присмотритесь внимательно к малышу во время кормления и вы поймете причину его беспокойства и устраните ее. Да и некоторые опыт и навык здесь не помешают.
Первое прикладывание к груди должно состояться сразу после родов.
Многое зависит от первого прикладывания к груди. Хорошо, если оно произошло сразу после родов, и сосательный рефлекс новорожденного не испорчен знакомством с соской или пустышкой. Такой младенец глубоко и полно захватит не только сосок, но и прилегающую к нему ареолу, так что грудь целиком заполнит ротовую полость. Это важное условие для успешного и эффективного сосания, которое осуществляется за счет активных «доящих» движений языка и нижней челюсти.
Если сразу после перерезания пуповины ребенка разлучили с мамой, и до первого прикладывания к груди пройдет несколько часов, а то и дней, шансы на успешное сосание груди снижаются. За время вынужденной разлуки ребенок будет получать молочко и водичку из бутылочки, вероятнее всего, с широким отверстием в соске, так как медсестре в детской палате надо за короткий срок накормить нескольких новорожденных. Легкое поступление молока из бутылочки и неучастие в процессе нижней челюсти нарушают формирование правильного акта сосания. Поэтому приложенный к груди младенец не может правильно взять ее и добыть из нее молоко.
Нередко наблюдается такая картина: помучившись с прикладыванием младенца к груди, измучив его, но так и не добившись положительного результата, мама вкладывает сосок в полуоткрытый ротик и сцеживает в него молоко, которое малыш только проглатывает.
Или другой вариант: малыш берет в рот только сосок и тянет его, как он тянул молоко из соски. При этом мама чувствует боль, поступление молока в выводные протоки рефлекторно прекращается, ребенок не получает ничего, сердится, выплевывает грудь, плачет и для успокоения получает ту же бутылочку.
Все, порочный круг замкнулся.
Еще какsое-то время мама помучается, будет сцеживать молоко, переливать его в бутылочку и кормить своего неумеху. Но вскоре ей это надоест, да и выработка молока пойдет на убыль, так как молочные железы не получают стимуляции в виде активного сосания, и лактация угасает. Вот мы и получили еще одного искусственника практически с рождения при наличии у мамы достаточного количества молока и желания кормить грудью. Обидно? Еще как!
Что же делать?
Главное – терпение. Находясь в роддоме, присмотритесь к действиям мам, у которых кормление происходит успешно, попросите детскую медсестру не кормить малыша из бутылочки и настойчиво продолжайте прикладывать его к груди.
Вкладывайте грудь глубоко, в полностью открытый рот младенца, следите, чтобы его нижняя губа была вывернута, чтобы грудь не закрывала ему нос, и через 1–2 дня все наладится.
Мама и ребенок поймут друг друга, и проблема исчезнет, так и не успев состояться.
Не спешите с бутылочкой, она никуда от вас не уйдет, но может оказать плохую услугу: попробовав молочко из бутылочки, маленький упрямец может окончательно и бесповоротно отказаться от груди.
Иногда младенец не может «присосаться» к маминой груди по причине короткой уздечки языка. Уздечка, или подъязычная связка – это тонкая пленка, соединяющая нижнюю поверхность языка с дном ротовой полости. Короткая уздечка ограничивает движения языка и нарушает процесс сосания. Ребенок охотно берет грудь, но не может удержать сосок, и попытка сосать сопровождается цокающими звуками («щелкает языком»). Своевременное подрезание уздечки спасет ребенка от голода, а маму от нервозности. Операция практически бескровная, производится в амбулаторных условиях, длится несколько секунд, и через полчаса мама и младенец забывают о недавно существовавших затруднениях при кормлении. Нередко короткая уздечка напоминает о себе в дошкольном возрасте, когда ребенка приводят к логопеду с жалобами на дефекты речи. Обнаружив «язычок на привязи», логопед направит вас к стоматологу, чтобы вызволить пленника из неволи. Иногда этого бывает достаточно, чтобы произношение сразу стало четким.
Связанные одной струйкой.
Вид молодой матери, кормящей ребенка грудью, на протяжении многих веков вдохновлял художников на создание мировых шедевров. Достаточно взглянуть на светящееся тихой радостью лицо женщины, чтобы понять, какое счастье испытывает она в эти минуты. Жизнь мчится с бешеной скоростью, и уже очень скоро ваш малыш оторвется от вас. Поэтому запомните эти драгоценные мгновения и чувство безмерной нежности, с которым вы держите младенца у груди, наслаждайтесь ими и сохраните в глубине своей памяти навсегда.
Чтобы кормление грудью протекало успешно и доставляло удовольствие обоим, надо относиться к нему не как к досадной обязанности, а как к таинству, к священному долгу. В эти минуты, когда мать и дитя составляют единое целое, никакая суета вокруг не должна отвлекать их друг от друга и от важного дела.
Долой телефон, телевизор и дамские романы! Мама должна сосредоточиться на процессе кормления, следить за реакцией ребенка, за выражением его лица.
В первые дни после рождения ребенок нуждается в тесном телесно-эмоциональном контакте с матерью. Ощущая присутствие мамы, он быстрее и лучше приспосабливается к новым условиям жизни. Кормите его голеньким. Контакт «кожа к коже» сообщает малышу о том, что он находится в безопасности, под надежной защитой, а для мамы телесное общение с младенцем служит стимулятором лактации.
Трещины на сосках могут кровоточить во время сосания, и ребенок вместе с молоком заглатывает небольшое количество крови. Если после кормления он срыгнет, то, обнаружив в молоке присутствие крови, мать впадает в панику, предполагая самое страшное заболевание у младенца.
Важно выбрать удобное для кормления положение, в котором и мама, и ребенок будут чувствовать себя комфортно. Для мамы эти 20–30 минут должны стать отдыхом от многочисленных домашних дел, поэтому расслабьтесь и наслаждайтесь общением с драгоценным крохой.
Чтобы не уставала и не затекала спина, положите под нее подушку. Под ногу поставьте скамеечку, а руку, на которой лежит ребенок, облокотите на ручку кресла или колено (под нее тоже можно положить подушку).
Если поза будет неудобной, то к концу кормления мама устанет, появится раздражение и желание поскорее прекратить кормление. Это может негативно отразиться на лактации.
При наличии трещин на сосках, когда сосание вызывает сильную боль, рефлекторно может прерываться поступление молока в протоки, это вызывает недовольство и беспокойство ребенка и так же неблагоприятно отражается на процессе образования молока. В таком случае попробуйте изменить позу для кормления. Можно кормить из-под руки, когда ребенок лежит на подушке сбоку от мамы, его головка выглядывает из подмышки, а ножки находятся за маминой спиной.
Трещины на сосках могут кровоточить во время сосания, и ребенок вместе с молоком заглатывает небольшое количество крови. Если после кормления он срыгнет, то, обнаружив в молоке присутствие крови, мать впадает в панику, предполагая самое страшное заболевание у младенца.
Ночное кормление лучше всего проводить лежа на боку, когда мама и малыш расположены лицом друг к другу. Этот способ идеально подходит женщинам, перенесшим кесарево сечение и имеющим швы на промежности.
Еще одна не совсем обычная позиция для кормления грудью: мама лежит на спине, а ребенок – у нее на животе лицом вниз. Эта поза особенно хороша в тех случаях, когда молоко «льется рекой», и в обычной позе ребенок захлебывается. Если женщина лежит на спине, то молоко должно течь вверх, следовательно, его напор ослабевает, и малыш спокойно сосет мамину грудь.
Кормление грудью в общественном месте вполне обычное явление. Если на первых порах вы испытываете чувство неловкости, постарайтесь преодолеть смущение или используйте широкий шарф, чтобы укрыться от посторонних глаз.
Следует заранее готовить грудь к кормлению: со второй половины беременности ежедневно мыть прохладной водой и насухо вытирать суровым полотенцем, особенно область сосков, чтобы их нежная чувствительная кожа становилась более плотной и противостояла появлению трещин. Если соски плоские или втянутые, необходимо их ежедневно массировать и вытягивать, предварительно смазав детским кремом, облепиховым маслом или витамином Е. Раз в день массируйте грудь прохладной водой из душа круговыми движениями по часовой стрелке. Эти меры не только уберегут соски от появления трещин и угрозы инфицирования, но и помогут становлению лактации.
Современные мамы ведут активный образ жизни. Едва оправившись от родов, они предпринимают длительные прогулки с малышом, ходят в магазин за покупками, посещают друзей и родственников. Время от времени возникает необходимость покормить ребенка. Как поступить в такой ситуации? Кормление грудью в общественном месте вполне обычное явление. Если на первых порах вы испытываете чувство неловкости, постарайтесь преодолеть смущение или используйте широкий шарф, чтобы укрыться от посторонних глаз.
Младенцы строгого режима.
Долгие годы в педиатрии господствовали строгие правила, требовавшие от мам беспрекословного подчинения режиму кормления. Сколько слез было пролито мамами с орущими младенцами на руках за те полчаса, которых не хватало до заветного часа, разрешающего приложить кроху к груди. Утомленный своим криком он засыпал, сделав всего несколько сосательных движений, а, проснувшись, опять требовал еды в «неположенное» время. Мама, разрываясь между жалостью к ребенку и необходимостью соблюдать жесткий график, нервничала, лактация уменьшалась, и вскоре ребенок получал завоеванную в борьбе с мощной армией педиатров бутылочку со смесью, пополняя не менее многочисленную армию искусственников.
Скажите, кто устанавливает режим кормления для всего класса млекопитающих? Разве в природе кормящая самка отказывает сосунку в молоке на том основании, что еще не подошло время? Почему же человеческий детеныш лишен такой милости?
И кто даст конкретный ответ на простой вопрос: надо ли соблюдать режим при кормлении грудью?
Бурные споры при обсуждении этого вопроса не стихают до сих пор. Приверженцы порядка требуют неукоснительного соблюдения режима и кормления строго по часам, мотивируя свои убеждения необходимостью давать передышку пищеварительному аппарату ребенка и приучать желудок к ритмичной работе. Непременным условием для сохранения достаточной лактации при кормлении по режиму является сцеживание из груди оставшегося молока.
Как кормить ребенка: по режиму или по требованию? Выбор за вами.
Более гибкие педиатры и психологи отстаивают право ребенка на кормление «по требованию», объясняя свои действия способностью детского организма самому регулировать потребности в пище. К тому же грудь матери – это не только источник получения молока, но и уютное прибежище, где новорожденный может в любой момент найти тепло, покой и защиту, в которых так нуждается в первые дни жизни.
И те, и другие приводят в защиту своих убеждений достаточно веские аргументы. На чью сторону встать, чтобы в выигрыше оказался ребенок?
Выбор остается за вами. На практике это будет зависеть от множества факторов: темперамента малыша, веса при рождении, степени зрелости, состояния здоровья, формы сосков у матери и количества молока у нее.
«Я требую!».
В основе кормления по требованию лежит принцип «был бы спрос, а предложение всегда найдется». Малыш ищет грудь? Вот она, пожалуйста.
Кормить младенца по требованию – значит исполнять необходимый закон жизни, установленный не нами, а самой природой. И не стоит затрачивать непомерные усилия со своей стороны и травмировать нервную систему ребенка, чтобы бороться с природой, заведомо зная о поражении.
Сосание маминой груди не только дает ребенку пищу, но и является самым лучшим, самым приятным способом общения с мамой. Возле мягкой и теплой груди он чувствует себя комфортно, здесь он не испытывает угрозы из незнакомого мира, поэтому не надо тратить силы на защиту, а можно расслабиться и уснуть.
ЗАПОМНИТЕ: кормление по требованию – это привилегия малышей, находящихся на естественном вскармливании!
Мамы, прикладывающие ребенка к груди по требованию, очень внимательны к своим крохам и реагируют на каждый писк ребенка, на каждое его поисковое движение. Взяв грудь, малыш успокаивается, но ведет себя каждый раз по-разному: может сосать активно 10–15 минут, если голоден, а может сделать 2–3 сосательных движения и выпустить грудь или продолжать посасывать ее во сне. Таким поведением он реализует свой сосательный рефлекс, данный ему природой не только для насыщения, но и для успокоения. А самое лучшее место, где кроха чувствует себя спокойно, – у мамы под сердцем со сладким соском во рту. Поэтому, едва испытав какой-то дискомфорт, малыш ищет успокоительное средство и находит его у маминой груди.

Adam Borkowski / Dreamstime.com
Обделенный таким счастьем малыш, получающий грудь строго по графику, более беспокойный и тревожный, а для реализации своего сосательного рефлекса требует такого предмета, который можно сосать, и получает пустышку. Но разве может резиновая соска, пусть даже самая «навороченная», заменить родную маму с мягкой теплой грудью, родным и знакомым запахом и сладким молочком? К тому же с первых часов и дней жизни малыш привыкает к мысли, что мама принадлежит ему целиком и безраздельно, она постоянно рядом, и на нее всегда можно рассчитывать. С этим убеждением он вырастает и на всю жизнь остается привязанным к матери.
Пусть не пугает вас мысль, что малыш повяжет вас по рукам и ногам. Да, в течение первого месяца придется прикладывать к груди до 20 раз в сутки, практически постоянно находиться в неразрывной связи с младенцем. Но это естественное положение вещей, ведь для новорожденного мама – это его мир, его вселенная. Девять месяцев он составлял единое целое с мамой, почему же теперь эта связь должна осуществляться по графику?
По мере роста и развития малыша формируется режим дня, в котором устанавливается время для сна, бодрствования и кормления. Появляются новые впечатления, интересные занятия, позволяющие забыть про грудь на довольно длительное время, и от одного прикладывания до другого может проходить 2,5–3 часа. Ночью малыш продолжает сосать чаще, но вскоре установится продолжительный ночной сон, и тогда грудь несколько часов подряд остается невостребованной.
К полугоду, когда ребенок знакомится с первым прикормом, число прикладываний за сутки составляет 8–10 раз, из них 2–3 ночных.
Чем старше становится ребенок, чем более разнообразную пищу получает, чем интереснее проводит время, знакомясь с окружающим миром, тем реже просит он грудь днем (обычно только для «запивания» пищи). Зато ночью, стосковавшись по груди, он 4–5 раз заползет под мамино крылышко.
Если ребенок получает грудь по требованию, сцеживание перестает быть обязательной процедурой, так как молоко поступает по принципу «спрос – предложение».
Нередко мамы, отказавшие своему крохе в грудном молоке преступно рано и необоснованно, пытаются загладить свою вину беспорядочным кормлением смесями, предлагая бутылочку в ответ на любое беспокойство ребенка. Такой варварский способ вскармливания ведет к систематическому перееданию, вызывает истощение ферментативного аппарата и нарушение пищеварения или формирует стойкую привычку к употреблению повышенного объема пищи, что грозит развитием ожирения.
Знай дозу!
В настоящее время педиатры многих стран озабочены проблемой ожирения детей, профилактикой которого надо заниматься с рождения. Поэтому с первых дней жизни очень важно не перекармливать ребенка. А отсюда вытекает вопрос: сколько молока за одно кормление должен получать малыш?
Желудок новорожденного в первые дни вмещает не более 15 мл, а за сутки – не более 100 мл молока. Первое молоко – молозиво очень калорийно и содержит много белка, витаминов, минеральных веществ, поэтому удовлетворяет потребности младенца.
С каждым днем объем высасываемого молока увеличивается, и к десятому-двенадцатому дню ребенок получает уже 60–70 мл за кормление, а к концу месяца 100–120 мл.
Суточный объем молока в возрасте от 1 до 2 месяцев должен составлять 1/5 часть от веса ребенка.
Например, ребенок весом 4000 г должен получать 800 мл грудного молока, разделив суточную норму на количество кормлений (например, на 6), получим одноразовый объем молока – 133 мл. Но это теория, а как на практике определить, сколько молока высосал ребенок?
Для этого существует контрольное взвешивание. Ребенка взвешивают непосредственно перед кормлением и сразу же после него (в тех же пеленках). Разница показателей и есть количество молока, полученное ребенком за это кормление.
Желательно в течение дня провести несколько контрольных взвешиваний, так как каждый раз ребенок может высасывать разное количество молока, а, суммируя эти показатели, можно подсчитать, сколько молока он получает в среднем за одно кормление и за сутки.
Если вы пришли на контрольное взвешивание в поликлинику, то однократная процедура может не дать достоверного результата и ввести в заблуждение маму и участкового педиатра. Принудительно разбуженный для кормления ребенок будет сосать вяло и неохотно, и объем высосанного молочка окажется далеким от идеального. Это может послужить причиной раннего и необоснованного перевода ребенка на смешанное или искусственное вскармливание.
Вам кажется, что ребенок недоедает? Подсчитайте количество мокрых пеленок за сутки. Если их не меньше 6, то ваше беспокойство не имеет под собой никаких оснований. Мочится редко? Вероятно, молока действительно мало, и надо принимать меры к усилению лактации.
Количество необходимой ребенку пищи при любом типе вскармливания зависит от его возраста и веса (см. таблицу).
Необходимый суточный объем разделите на кратность кормлений и получите объем пищи, требуемый на одно кормление.

Однако следует помнить, что ребенок – не пищеварительная машинка, запрограммированная на прием строго рассчитанного количества пищи. За одно кормление он может высосать больше, за другое – меньше. Это нормальное явление. Не пытайтесь заставить его съесть больше, чем он хочет, но и не пожалейте лишних 20–30 г, если не наелся.
Главное, чтобы переедание или недоедание не стали нормой.
Вес взят!
На первом году жизни основным показателем здоровья (или нездоровья) ребенка является его вес, а точнее, ежемесячная прибавка в весе. Недаром осмотр в кабинете педиатра начинается с взвешивания и определения месячного «привеса».
Молодые мамы очень ревностно относятся к этому мероприятию, ведя борьбу буквально за каждый грамм, как при установлении олимпийского рекорда. Нередко килограммовая и более прибавка в весе сопровождается гордостью за себя и ребенка: «вот мы какие большие выросли!» и снисходительным отношением к менее удачливому тандему «мать-дитя», едва набравшему необходимые 600–700 г.
Хочется предостеречь маму-рекордсменку от чрезмерного увлечения этим показателем. В важном деле кормления ребенка лозунг «чем больше, тем лучше» не является основополагающим, а ежемесячные «перевыполнения плана» приведут к избыточному весу в ущерб здоровью малыша.
Раскормленные «пухлики» чаще и тяжелее болеют простудными заболеваниями, нередко с обструктивным синдромом (спазм бронхов), чаще страдают опрелостями и экссудативным диатезом с трудно поддающимися лечению кожными проявлениями, у них нередко случаются нарушения пищеварения из-за напряженной работы ферментативного аппарата.
Важно с первых дней жизни организовать малышу рациональное питание, удовлетворяющее потребности детского организма в питательных веществах, витаминах, микроэлементах, и способствующее его развитию.
Грудной ребенок растет буквально «не по дням, а по часам» и активно прибывает в весе.
Существуют примерные нормы нарастания веса по месяцам, которых следует придерживаться, оценивая темпы развития ребенка.
В течение первых 3–4 дней новорожденный теряет от 5 до 10 % первоначального веса, что составляет примерно 200–300 г. Эта так называемая физиологическая убыль веса не влияет на состояние здоровья ребенка, и с 5-го дня вес начинает повышаться, достигая первоначального к 10–12 дню.
После этого вес продолжает стабильно нарастать и к 4-му месяцу удваивается, а к 9–10-му утраивается.
По этой таблице легко определить, соответствует ли физическое развитие вашего ребенка норме.
Например, ребенок, родившийся с весом 3600 г, в возрасте 3 месяцев должен весить 5800 г (вес при рождении 3600 г + норма прибавки веса за 3 месяца 2200 г).
Если ребенок за истекший месяц «перебрал» или «недобрал» веса, но не более чем на 15 %, не переживайте. Следующий месяц все расставит по своим местам.
Беспокойство должно вызывать систематическое превышение средних показателей или низкая прибавка веса ребенка.

Чтобы молока хватило надолго.
Материнское молоко – самый щедрый дар природы и самое совершенное питание: его одного достаточно для роста и развития ребенка первых четырех – шести месяцев.
Так звучит один из основных принципов уже упоминаемой программы по поддержке грудного вскармливания: в течение первого полугодия не давать ребенку никакой другой пищи или питья, кроме грудного молока.
В этот период молоко для него и еда, и питье. Мудрая природа устроила так, что первые порции молока более жидкие, а последующие – более густые и питательные, содержащие основное количество белков и жиров. Получается, что младенец, сосущий грудь, сначала пьет, а потом ест.
Это вовсе не означает, что до полугода ребенок не познакомится ни с водой, ни с чаем. При заболеваниях, сопровождающихся подъемом температуры, рвотой, жидким стулом, а также в жаркое время года, когда повышается потребность организма в жидкости, малыша необходимо поить в перерывах между кормлениями.
Грудное молоко не только удовлетворяет потребности младенца в пищевых веществах, витаминах, микроэлементах, но и защищает от множества болезней, аллергических состояний, стимулирует рост, благодаря содержанию в нем гормонов и ферментов. Досадно сознавать, что многие молодые мамы с легкостью отказывают своему ребенку в грудном вскармливании по стандартной причине: «У меня мало молока. Он голодный».
Чтобы такого не случилось с вами, позаботьтесь о достаточной лактации заранее, то есть на протяжении беременности. У вас в запасе целых девять месяцев.
Секреты хорошей лактации.
Готовиться к кормлению ребенка грудью женщина должна еще во время беременности. Очень важна психологическая подготовка. Будущая мама должна в полной мере сама осознать важность и необходимость грудного вскармливания, активно желать этого, создать установку на вскармливание малыша грудью.
Родные и близкие могут оказать женщине посильную помощь в подготовке к вскармливанию ребенка, внушая уверенность в благополучном исходе родов и появлении достаточного количества молока.
Заранее готовьте грудь к выполнению своей главной функции – кормлению младенца: на последних месяцах беременности ежедневно мойте прохладной водой и насухо вытирайте суровым полотенцем, особенно область сосков, чтобы их нежная чувствительная кожа становилась более плотной и противостояла появлению трещин. Старайтесь не пользоваться мылом: в околососковых кругах расположены маленькие железки, выделяющие специальную защитную смазку. Если соски плоские или втянутые, необходимо их ежедневно массировать и вытягивать, предварительно смазав детским кремом, облепиховым маслом или витамином Е. Помогает подготовиться к лактации регулярно проводимый массаж молочных желез. Массажное масло нанесите на кожу и легкими поглаживающими движениями обработайте каждую грудь от периферии к центру по ходу выводных протоков. Раз в день массируйте грудь прохладной водой из душа круговыми движениями по часовой стрелке. Важно подобрать удобный бюстгальтер на широких бретельках, который будет поддерживать грудь, не стесняя ее.
Для установления достаточной лактации большое значение имеет первое прикладывание к груди, которое рекомендуется проводить сразу же после рождения. Услышав мамино сердцебиение, сопровождавшее его на протяжении всей внутриутробной жизни, малыш, только что завершивший тяжелый путь и попавший в этот пугающий мир, успокаивается, а первые капли материнского молока восстанавливают его затраченные силы.
И пускай молока еще совсем мало, зато оно густое и вкусное, а по составу пищевых веществ близко к тканям новорожденного и поэтому легко усваивается.
В первые 3–4 дня ребенок получает из груди матери молозиво, затем – переходное молоко, а после 2-х недель молоко приобретает постоянный состав и называется зрелым.
Создайте установку на грудное вскармливание, повторяя как молитву: «Я буду кормить грудью».
Объем желудка у новорожденного очень мал, и в первые дни на одно кормление ему достаточно 10–15 мл молока. Таким количеством молока его сможет обеспечить любая, даже самая «безмолочная» мама.
Каждый день потребность в молоке возрастает, и к концу 2-й недели, когда лактация у матери уже установилась, малыш может высасывать 80–100 мл молока за одно кормление.
Молоку – знак качества!
В процессе выработки молока важно не только его количество, но и качественный состав, который напрямую зависит от питания кормящей матери.
Пищевой рацион матери должен содержать достаточное количество белковых продуктов, жиров, из которых третью часть составляют растительные, фруктов и овощей. А вот простые углеводы в виде варенья, сахара, шоколада, кондитерских изделий, дающие «пустые» калории, придется ограничить. Пользы от них мало, а избыточный вес маме и ребенку обеспечен.
Белки являются пластическим материалом, обеспечивающим малышу рост и физическое развитие. В условиях белковой недостаточности нарушается выработка иммунитета, так как продукция антител тесно связана с белковыми веществами – иммуноглобулинами.
Жиры дают энергию, которая должна обеспечить бурный рост и развитие организма, а о роли полиненасыщенных жирных кислот, содержащихся в растительном масле и рыбе, мы уже говорили неоднократно.
Сложные углеводы, содержащиеся в овощах, фруктах, зерновых кашах, хлебе, макаронных изделиях из муки грубого помола, обеспечивают постоянный уровень глюкозы в крови, поставляют энергию.
В период лактации женщина должна получать 3200–3500 ккал в сутки, ведь для образования молока и кормления грудью требуются определенные энергетические затраты, а ежедневное высасывание ребенком 800-1000 мл молока лишает организм матери около 10 г белка, 40 г жира и 70 г углеводов, а это составляет 650 ккал.
Для покрытия этих расходов кормящая мать должна получать не менее 200 г мяса или рыбы, 1 л молока, 100–150 г творога, 30–40 г сыра, 1 яйцо, 600 г овощей и 300 г фруктов и ягод.
Количество употребляемой жидкости не должно превышать 2 л, так как при большой водной нагрузке молоко становится жидким, водянистым.
Чаще балуйте себя, любимую, фруктами и овощами. Старайтесь употреблять их в «живом» виде, так вы получите больше витаминов и микроэлементов, необходимых для ребенка.
Уровень гормона пролактина, стимулирующего лактацию, возрастает в стадию глубокого сна. Поэтому каждая семья должна так организовать свой режим, чтобы у кормящей мамы оставалось достаточно времени на отдых и полноценный ночной сон.
Не бойтесь, что сырые овощи, фрукты и зелень вызовут у ребенка понос. При соблюдении санитарных правил этого не случится.
В зимнее время употребляйте квашеную капусту, домашние овощные заготовки, замороженные овощи и фрукты, витаминные напитки.
Не увлекайтесь острыми и пряными закусками, луком, чесноком, придающими молоку неприятный запах и горький привкус. Ребенку это не понравится, и он может отказаться от груди.
Не налегайте на шоколад, мед, какао, цитрусовые, орехи, красную рыбу. Эти продукты являются аллергенами и могут спровоцировать появление у ребенка экссудативного диатеза.
Не слушайте «доброжелательных» советчиков, рекомендующих употреблять пиво для усиления лактации. Никакого алкоголя!
В пиве содержание алкоголя составляет от 3 до 11 %, он быстро поступает в молоко матери, а затем и в организм ребенка, оказывая неблагоприятное воздействие на центральную нервную систему вплоть до отставания в психическом развитии. Действительно, при употреблении пива, как и любой другой жидкости, количество молока может увеличиться, но качество его только ухудшится.
Лучше попробуйте специализированные продукты питания для кормящих мам, приготовленные на основе молока с добавлением витаминов, микроэлементов, минералов: «Олимпик», «Фемилак», «Энфамама».
Специализированные продукты питания для кормящих мам, приготовленные на основе молока с добавлением витаминов, микроэлементов, минералов: «Олимпик», «Фемилак», «Энфамама».
Кормящая мама не должна курить, так как никотин очень быстро поступает в организм ребенка, вызывая токсическое поражение нервной системы и органов дыхания. Не менее вредно для матери и ребенка «пассивное курение». Доказано, что дети курильщиков чаще болеют респираторными инфекциями, бронхитами и бронхиальной астмой.
Мама должна принимать пищу за 20–30 минут до кормления ребенка. Это обеспечивает лучшую секрецию молока и способствует ритмичной работе молочных желез.
Как бы вкусно и полноценно ни питалась кормящая мама, одного этого условия недостаточно для хорошей лактации. Попробуйте не поспать одну ночь из-за беспокойства ребенка, как сразу же почувствуете снижение выработки молока. Оказывается, уровень гормона пролактина, стимулирующего лактацию, возрастает в стадию глубокого сна. Поэтому каждая семья должна так организовать свой режим, чтобы у кормящей мамы оставалось достаточно времени на отдых и полноценный ночной сон.
Уход за ребенком требует значительной затраты физических и моральных сил, поэтому помощь родных и близких людей будет принята с благодарностью. Не менее важны и прогулки на свежем воздухе, а также благоприятный эмоциональный климат в семье. Молодая женщина должна чувствовать заботу и внимание близких, рассчитывать на их помощь.
Примерное меню на день для кормящей матери.
1-Й завтрак – 6.00 – молочная каша, яйцо, хлеб с маслом и сыром, кофе с молоком.
2-Й завтрак – 8.30–9.00 – сосиски с овощным гарниром, салат из свежих овощей, хлеб, фруктовый сок или настой шиповника.
Обед – 12.00 – винегрет, суп на мясном бульоне, котлета с гречкой, компот, хлеб.
Полдник – 15.30–16.00 – творог со сметаной, булочка с молоком, фрукты.
Ужин – 19.00 – рыба с картофельным пюре, овощные котлеты со сметанным соусом, хлеб, чай с молоком.
Перед ночным кормлением – 23.30 – йогурт с печеньем или ряженка с пряником.
Но не следует чрезмерно опекать молодую маму, как это делают некоторые рьяные бабушки. Стремясь взять на себя все заботы о новорожденном, они фактически отстраняют мать от ухода за ребенком, ограничивают ее физическую активность.
Освобождение мамы от ее прямых обязанностей дает обратный эффект и способствует снижению лактации, нарушает установление прочной связи с ребенком, а так же вырабатывает желание при возникновении любых проблем переложить их решение на крепкие бабушкины плечи. Такое поведение формирует в дальнейшем у некоторых родителей способность ловко уклоняться от своих обязанностей, препоручая образование детей школе, оздоровление – поликлинике, а воспитание – милиции.
Обмелели молочные реки.
Иногда у кормящих матерей, особенно первородящих, бывают периоды уменьшения лактации, что вызывает беспокойство у всей семьи и желание докармливать ребенка смесью.
Прежде всего успокойтесь. Ваше нервозное состояние только усугубит положение, увеличивая шансы на неудачный исход. Не торопитесь бежать в магазин за спасительной коробочкой смеси. Подобные трудности переживают почти все женщины. Только от вас зависит, как долго продлится период гипогалактии.
Требуется терпение, настойчивость и уверенность, что все наладится. Помните об «установке» на грудное вскармливание и боритесь за каждую каплю молока. В такие дни придется давать ребенку обе груди за одно кормление.
Существуют специализированные продукты питания для кормящих матерей, у которых вырабатывается мало молока. Один из них – «Млечный путь», содержащий лактогенную добавку – экстракт травы галега.
Конечно, бывают случаи, когда одного желания недостаточно, и молока действительно вырабатывается мало. Тогда приходится применять специальные методы для лечения гипогалактии. Основное условие успешного лечения – регулярное прикладывание ребенка к груди и сцеживание оставшегося после кормления молока до последней капли. (При кормлении «по требованию» сцеживание отменяется.).
За 10–15 минут до кормления выпейте стакан чая с молоком, отвар шиповника, кисломолочный продукт или любой сок. Улучшают секрецию молока соки черной смородины, моркови, редьки и напитки из лекарственных трав – фенхеля, одуванчиков, крапивы, душицы, мелиссы.
Хороший эффект дает прием никотиновой кислоты (витамин РР) по 50 мг 3 раза в день за 10–15 минут до кормления, курс лечения 2 недели. Некоторые мамы после первого приема никотиновой кислоты перестают ее принимать, ссылаясь на возникшую аллергическую реакцию: покраснение лица и верхней половины туловища, головокружение, чувство прилива крови к голове. Это не аллергия, а проявление основного сосудорасширяющего действия препарата. Не стоит этого бояться, так как эти явления быстро проходят.
Для улучшения лактации можно использовать витамин Е (токоферол) – по 10–15 мг 2 раза в день в течение 15 дней.
Попробуйте апилак (маточное молочко пчел) по 10 мг (1 таблетка) 3 раза в день под язык до полного рассасывания в течение 10–15 дней.
Хорошо зарекомендовали себя паста из пекарских дрожжей и гидролизат сухих пивных дрожжей, они улучшают качество грудного молока, повышая содержание в нем белка, жира и лизоцима.
Благоприятное действие на секрецию молока оказывает также физиотерапевтическое лечение – ультрафиолетовое облучение молочных желез.
Приложите все силы, чтобы сохранить для малыша грудное вскармливание, а если вас постигнет неудача, то компенсируйте отсутствие материнского молока неустанной заботой и вниманием.
Попробуйте использовать в питании блюда, рекомендуемые для увеличения выработки молока. Приготовить их несложно, так как все необходимые продукты найдутся в любом доме. А пекарские и пивные дрожжи купите в магазине «Диета».
Морковный сок с медом и сливками.
Свежевыжатый морковный сок 1/2 стакана, 1 столовая ложка сливок, 1 чайная ложка меда – принимать 3 раза в день.
Сок редьки с медом.
Полстакана свежевыжатого сока редьки развести таким же количеством кипяченой воды, немного посолить, добавить 1 столовую ложку меда – принимать по 1/2 стакана 2–3 раза в день.
Тертая морковь с молоком и медом.
3–4 Столовые ложки натертой на мелкой терке моркови залить 1 стаканом молока или сливок, добавить 1 чайную ложку меда – принимать по 1 стакану 2–3 раза в день.
Гидролизат сухих пивных дрожжей.
40 Таблеток сухих пивных дрожжей растолочь, развести в 50 мл кипяченой воды и оставить на 16–20 часов при комнатной температуре. Затем поставить на огонь и, помешивая, довести до кипения. Хранить в прохладном месте. Принимать по 1 чайной ложке 2 раза в день в течение всего периода кормления грудью. Непосредственно перед употреблением добавлять сахар по вкусу.
Паста из пекарских дрожжей.
100 Г дрожжей растереть с небольшим количеством воды до консистенции густой сметаны, добавить 70 мл воды и, помешивая, довести до кипения на слабом огне. Закрыть крышкой и выдержать на водяной бане 2 часа. Добавить сахар (по вкусу), переложить в стеклянную посуду и хранить в сухом прохладном месте не более 2-х суток.
А вот несколько рецептов народной медицины, которыми с успехом пользовались еще наши бабушки.
Лактогенный сбор № 1:
Плоды укропа – 1 часть, трава донника – 1 часть, лист крапивы – 1 часть, плоды аниса – 1 часть.
Лактогенный сбор № 2:
Корень одуванчика – 1 часть, плоды тмина – 1 часть, плоды укропа – 1 часть, лист крапивы – 1 часть.
Способ приготовления лактогенных сборов:
2 Столовые ложки смеси залить двумя стаканами воды, довести до кипения, остудить, процедить и пить по 1/2 стакана 2 раза в день через 1 час после еды.
Лактогенный сбор № 3:
Лист крапивы – 2 части, семя укропа – 1 часть, семя аниса – 1 часть. Две столовые ложки смеси заварить 0,5 л кипятка, настоять два часа. Выпить глотками в течение дня.
Лактогенный сбор № 4:
Плоды аниса, плоды укропа, плоды фенхеля, трава душицы – поровну. Чайную ложку измельченной смеси заварить стаканом кипятка, настоять 30 минут, процедить.
Пить по стакану настоя 2–3 раза в день.
Но где и, главное, когда кормящей маме искать эти целебные травы, смешивать их в нужных пропорциях, отваривать-процеживать, отрывая от ухода за малышом драгоценные минуты?
Об этом позаботились фармацевты, взяв на себя хлопоты по приготовлению лактогонного «колдовства». Спросите в аптеке фиточай «Лактавит», в состав которого входят плоды тмина, фенхеля, аниса и листья крапивы, и, употребляя его ежедневно, вы увеличите количество молока в 2–3 раза и обеспечите своему крохе неиссякаемый источник эликсира жизни.
В последнее время появились специализированные продукты питания для кормящих матерей, у которых вырабатывается мало молока. Один из них – «Млечный путь», содержащий лактогенную добавку – экстракт травы галега.
Несколько дней упорной борьбы с гипогалактией принесли вам заслуженную победу. Установилась достаточная лактация, о чем свидетельствует хорошее физическое и психическое развитие ребенка. Повезло и вам, и вашему малышу, ибо он не только обеспечен пищей, но и защищен маминым молочком от многих бед и напастей. А проводя в течение суток несколько часов у мамы возле сердца, он чувствует себя под надежной защитой и пребывает в уверенности, что мир добр и щедр к нему. Поэтому дети, вскормленные грудью, более уверены в себе и доброжелательны к окружающим.
Расширяем меню.
Получая мамино молочко, ребенок не нуждается ни в каких дополнительных пищевых веществах до 4–6 месяцев. Но вот наступает момент, особенно в осенне-зимний период, когда ребенку уже не хватает витаминов и минеральных веществ, содержащихся в молоке. Необходимо постепенно вводить в рацион фруктовые и овощные соки.
Обычно рекомендуют начинать с яблочного сока из зеленых яблок, который лучше переваривается и усваивается. Оптимальный вариант – наша любимая антоновка, богатая железом и витамином С. На первый прием достаточно 4–5 капель сока во время утреннего кормления.
Возьмите себе за правило любую новую пищу давать ребенку утром, чтобы в течение дня проследить за реакцией, а при возникновении негативных последствий принять меры по их ликвидации.
Возьмите себе за правило любую новую пищу давать ребенку утром, чтобы в течение дня проследить за реакцией, а при возникновении негативных послед ствий принять меры по их ликвидации.
На следующий день при хорошей переносимости сока можно дать ребенку по 1/4 чайной ложки 2 раза в первой половине дня. Ежедневно увеличивая дозу, к концу недели можно довести ее до 30 мл в день за два приема.
Через 2–3 недели, когда малыш привык к яблочному соку и с удовольствием употребляет его, можно расширить знакомство с дарами природы и ввести любой новый сок: черносмородиновый, вишневый, капустный, морковный. А позднее – сливовый, абрикосовый, гранатовый, свекольный. Каждый новый сок вводится по тем же правилам: осторожность и постепенность.
Свекольный сок необходимо разводить кипяченой водой и добавлять сахарный сироп. Не мешает подслащивать сахарным сиропом и любые другие кислые соки.
Соки из разных овощей, фруктов и ягод обладают различным действием, что следует учитывать для каждого конкретного ребенка.
При склонности к запорам ребенку показаны в первую очередь сливовый, капустный, свекольный соки.
При неустойчивом стуле предпочтительны черносмородиновый, гранатовый, черничный, вишневый соки, содержащие дубильные вещества и действующие закрепляюще.
Соки из плодов с красной и оранжевой окраской могут вызвать аллергические проявления у детей с экссудативным диатезом, поэтому будьте осторожны с введением соков из апельсинов, мандаринов, малины, клубники, томатов.

Adam Borkowski / Dreamstime.com
Когда ребенок привыкнет к сокам, можно вводить в рацион фруктовые пюре, которые, кроме витаминов и минералов, содержат клетчатку и пектиновые вещества, оказывающие благотворное влияние на двигательную функцию кишечника. Произойдет это не ранее 5-го месяца жизни. Более густая консистенция пюре по сравнению с молочком и соком может не сразу понравиться малышу. Будьте готовы к недовольным гримасам и выплевыванию новой пищи. Проявите настойчивость, и вскоре консерватор распробует новый вкус и с удовольствием будет поглощать витаминно-минеральную добавку.
Введение прикорма.
Первый прикорм рекомендуется вводить с 5,5–6 месяцев. Природа дает сигнал о необходимости введения новой пищи, посылая ребенку первый зуб и как бы свидетельствуя о готовности малыша к переходу на более «серьезную» еду.
Если раньше пальма первенства принадлежала манной каше, то теперь ее отвоевало овощное пюре. В самом деле, ребенку для нормального роста и развития гораздо более необходимы белки, минералы и витамины, нежели простые углеводы, которыми изобилует сладкая манная каша.
Введение прикорма, как принципиально нового вида пищи, требует соблюдения определенных правил:
• Первое знакомство с новой пищей должно состояться перед кормлением грудью. Пока ребенок голоден, он охотнее примет непривычное на вкус блюдо;
• На первый прием достаточно 2–3 чайных ложек «новинки»;
• Как всегда, новую пищу надо давать утром, чтобы в течение дня проследить за реакцией организма;
• Первый прикорм является переходной пищей от жидкого молочка к более густой, а затем и твердой пище, поэтому он должен иметь полужидкую гомогенную консистенцию и не вызывать затруднений при глотании.
Если ребенок уже привык получать сок или фруктовое пюре с ложечки, то затруднений с введением прикорма не возникнет.
Овощное пюре можно готовить из картофеля, капусты, моркови, кабачков, тыквы, репы, шпината.
Сначала рекомендуется использовать овощи с нежной клетчаткой: картофель, репу, морковь, и для приготовления пюре использовать один овощ.
В дальнейшем вы будете использовать сочетание овощей, что повышает пищевую ценность блюда, так как каждый овощ обладает своими особыми качествами.
Морковь – это источник каротина и калия.
Капуста содержит магний, кальций, аскорбиновую кислоту, большое количество клетчатки.
В цветной капусте целый набор противоанемических факторов: железо, кобальт, цинк.
Помидоры содержат медь, кобальт, марганец, каротин, аскорбиновую кислоту.
Не стоит увлекаться картофелем, так как в основном он состоит из крахмала. В смешанном пюре его содержание не должно превышать половины общего объема.
Приготовить пюре – дело нехитрое, любая хозяйка легко справится с ним. Главное, выбирать качественные овощи, выращенные в экологически чистых условиях (на своем огороде) и соблюдать гигиенические требования во время приготовления блюда. Тщательно вымытые и очищенные овощи нарезают на кусочки и варят в небольшом количестве воды в кастрюле под крышкой на слабом огне. Затем протирают через сито, разводят горячим молоком, чуть-чуть подсаливают и добавляют несколько капель растительного масла.
Такое пюре является вкусной и питательной пищей, оно понравится вашему малышу.
За 10–12 дней вы доведете объем прикорма до 150 г и полностью замените им одно грудное кормление.
Не забывайте, что введение более густой пищи требует повышенного количества жидкости. Не отказывайте ребенку в питье.
Через месяц (6,5–7 мес.), когда ребенок привыкнет к овощному пюре и с удовольствием будет его употреблять, порадуйте его новым видом пищи.
На второй прикорм предложите маленькому гурману молочную кашку, сначала жидкую – 5–8 %-ную, а через 10–14 дней – более густую – 10 %-ную.
Полезнее всего для ребенка гречневая, овсяная, рисовая каши. В продаже имеется специальная диетическая мука из различных круп, что значительно облегчает и ускоряет приготовление блюда, так как исключает длительное разваривание крупы и дальнейшее протирание через сито.
Крупяная мука разводится водой, затем вливается в кипящее молоко и при помешивании варится не более пяти минут. В готовое блюдо добавляется сливочное масло, и пожалуйте кушать!
В первый раз предложите малышу 1–2 чайные ложки кашки в утреннее кормление, а овощное пюре перенесите на вторую половину дня.
За 10–12 дней доведите порцию каши до необходимого объема, и вот уже второе кормление грудью вы можете заменить вкусной и питательной едой.
В это же время в рацион можно ввести яичный желток – источник минеральных веществ, легкоусвояемых жиров и витаминов. В детском питании используются только свежие куриные и перепелиные яйца. Желток сваренного вкрутую яйца отделяется от белка, его четвертая часть растирается с грудным молоком и дается ребенку отдельно или в составе овощного пюре (каши). При хорошей переносимости через несколько дней можно давать половину желтка в день.
Третий прикорм вводится ребенку после 8 месяцев. Обычно используется любой кисломолочный продукт, ассортимент которых в настоящее время приятно широк и разнообразен: кефир, биолакт, ацидофилин, биойогурт, биокефир и т. д. Кисломолочные напитки, благодаря содержащимся в них молочнокислым и бифидобактериям, а также витаминам группы В, оказывают благотворное влияние на микрофлору кишечника, улучшают процессы пищеварения, нормализуют опорожнение кишечника.
Если кисломолочные продукты отсутствуют, можно заменить их цельным молоком или адаптированными молочными смесями.
Для достижения полного объема обычно не требуется длительного времени, так как ребенок уже знаком с молоком по каше и овощному пюре и хорошо с ним справляется.
С первого раза малышу может не понравиться вкус кисломолочного напитка, поэтому можно подсластить содержимое бутылочки сахарным сиропом.
С 7,5–8 месяцев ребенку можно вводить мясо как ценный источник животного белка, железа, фосфора, магния.
Это должна быть нежирная говядина или телятина, хорошо проваренная и протертая через сито. Добавленное в овощное пюре мясо значительно повышает его пищевую ценность.
На первый раз будет достаточно ввести в пюре 1–2 чайные ложки протертого мяса и постепенно довести до 50 г.
Чуть позднее можно будет расширить ассортимент мясных блюд за счет нежирных кур и свинины, кролика и индейки. В 9–10 месяцев малышу можно предложить паровую котлетку или мясное суфле.
Для ребенка, страдающего анемией, рахитом рекомендуется введение блюд из печени, языка, содержащих большое количество железа.
Вот как выглядит примерное меню для ребенка в возрасте 7–8 месяцев:
6.00 – Грудное молоко 200 мл.
10.00 – Молочная каша 150 г, фруктовый сок 50 мл.
14.00 – Грудное молоко 180 мл, фруктовое пюре 40–50 г.
18.00 – Овощное пюре 150 г, 1/2 яичного желтка, сок 40 мл.
22.00 – Грудное молоко 200 мл.
Несколько слов о мясном бульоне. Он не является ценным пищевым продуктом, но стимулирует выделение пищеварительных соков, повышает аппетит. У некоторых детей бульон, особенно куриный, может вызывать аллергические проявления, поэтому начинайте давать его с 1–2 чайных ложек и следите за реакцией. Варите бульон из нежирной говядины, телятины, курицы. На нем можно приготовить овощной суп и дать с белым сухариком.
Рыба является источником полноценного белка с широким набором незаменимых аминокислот, содержит большое количество полиненасыщенных жирных кислот, богата минеральными веществами – фосфор, калий, магний, витаминами А, Д, Е и группы В. Морская рыба – это еще и необходимые организму йод и фтор. Белок рыбы легко переваривается и усваивается, что делает его незаменимым в детском и диетическом питании. Если бы не одно «но»…
Но вводить рыбные продукты надо постепенно и осторожно, так как, к сожалению, у многих детей появляется или усиливается экссудативный диатез или пищевая аллергия. Знакомство с рыбой может состояться в 8–9 месяцев в виде отварного рыбного фарша, суфле или паровой котлетки.
Ребенку, находящемуся на смешанном или искусственном вскармливании, все вышеперечисленные продукты вводятся по той же схеме, но на 2–4 недели раньше.
Старайтесь, чтобы питание было разнообразным, чтобы одни и те же блюда не «приедались». Используйте для овощных пюре зеленый горошек, фасоль, шпинат, щавель, свеклу, особенно если ребенок склонен к запорам.
В молочную кашу добавьте тыкву, морковку, яблочко или грушу, и получится новое блюдо нарядного цвета и необычного вкуса.
Очень хорошо выручают современных мам бананы. Стоит размять его вилкой, и фруктовое пюре готово. Можно использовать как самостоятельное блюдо или как добавку к каше.
Примерное меню ребенка 9 месяцев:
6.00 – Грудное молоко или молочная смесь – 200 мл.
10.00 – Молочная каша 180 г, яичный желток 1/2 шт., фруктовое пюре 30 г, фруктовый сок 30 мл.
14.00 – Овощной суп на мясном бульоне или овощное пюре 180 г, мясное пюре или суфле 50 г, сухарик, овощной сок 30 мл.
18.00 – Творог 40 г, фруктовое пюре 30 г, ацидофилин (кефир, биойогурт) 180 мл.
22.00 – Творог 40 г, фруктовое пюре 30 г, ацидофилин (кефир, биойогурт) 180 мл.
Рецепты для приготовления некоторых блюд, рекомендуемых для прикорма.
Пюре из моркови (картофеля, цветной капусты, зеленого горошка).
Морковь (или другие овощи) почистить и тщательно вымыть, порезать на кусочки, залить кипятком, чтобы вода только покрывала овощи, тушить на слабом огне до готовности и выкипания воды.
Протереть через сито, добавить подогретое молоко, немного соли и прокипятить еще 2–3 минуты. Заправить растительным маслом.
На 100 г овощей понадобится 30–40 мл молока и 3–4 г растительного масла. Получится 100 г готового пюре.
Ассорти овощное.
Так же готовится пюре из разных овощей – морковь, капуста, репа, тыква, свекла по 30 г, тушатся под крышкой, позднее добавляется нарезанный на кусочки картофель (30 г) и тушится до готовности.
Овощи в горячем виде протираются через сито, добавляется горячее молоко (40 мл), немного соли, еще раз довести до кипения, заправить растительным маслом – 3 г.
Пюре из шпината.
Шпинат (100 г) тщательно промыть проточной водой, тушить в кастрюле под крышкой в собственном соку 15 минут на слабом огне. Протереть через сито.
Приготовить белый соус: 5 г муки обжарить в 3 г сливочного масла, добавить 50 мл молока и прокипятить 5 минут, немного посолить. Этим соусом заправить пюре из шпината. Можно немного подсластить.
Суп овощной на мясном бульоне.
Мясной бульон (50 мл) процедить, добавить в него порезанную соломкой морковь (5 г) и несколько минут проварить, затем добавить нашинкованную свежую капусту (10 г), нарезанный картофель (10 г) и зеленый горошек (5 г), варить до готовности. Протереть через сито, посолить, довести до кипения, добавить сливочное масло (1–2 г).
Борщ на мясном бульоне.
В кипящий бульон (50 мл) запустить нашинкованную капусту (10 г), нарезанный картофель (10 г) и морковь (5 г) соломкой, варить 20 минут. В отдельной посуде потушить нарезанную свеклу (10 г) в небольшом количестве бульона до готовности и ввести в бульон с овощами. Протереть через сито, довести до кипения, подсолить и добавить сливочное масло (1–2 г).
Суп-пюре из курицы.
Сварить бульон (50 мл) из куриного мяса (15 г) с добавлением порезанной соломкой моркови (3 г) и картофеля (5 г). Куриное мясо дважды пропустить через мясорубку и ввести в протертый через сито суп.
Довести до кипения, подсолить, добавить сливочное масло (1 г).
Мясные паровые котлеты.
Нежирное мясо говядины или телятину (50 г) пропустить через мясорубку, добавить размоченный в воде белый хлеб (10 г) и еще раз пропустить через мясорубку, посолить, добавить холодную воду (30 мл) и тщательно перемешать. Из полученной массы сделать котлетки, выложить на заполненную наполовину водой или бульоном сковороду и тушить в духовке под крышкой до готовности. Можно использовать пароварку.
Суфле из рыбы.
Филе рыбы без кожи (60 г) пропустить через мясорубку, добавить соль, сырой желток, растительное масло (5 г), взбить деревянной лопаточкой (можно миксером), выложить на сковороду, смазанную растительным маслом и запекать в духовке 30 минут.
Суфле из кабачков.
Кабачки (100 г) очистить от кожи, порезать на кусочки и тушить в молоке (20) до готовности. Взбить веничком и, добавив манную крупу (3 г), варить еще 5 минут. В остывшую массу добавить вареный желток, сливочное масло (2 г), немного соли и сахара (3 г), тщательно перемешать и выложить в смазанную маслом форму и запечь в духовке 15 минут.
Творожная запеканка с яблоком.
Творог (60 г) протереть через сито, добавить протертое на мелкой терке яблоко (40 г), добавить сырой желток, сахар (5 г) и муку (2 чайные ложки). Тщательно перемешать и выложить в смазанную маслом форму. Запечь в духовке.
Вместо яблока можно использовать консервированное яблочное пюре.
Яблочный мусс.
Нарезанное на кусочки и освобожденное от сердцевины яблоко (25 г) залить водой и варить до готовности. Протереть через сито, добавить сахар (1 чайную ложку), довести до кипения и всыпать тонкой струйкой манную крупу (5 г), варить 10 минут, постоянно помешивая. Охладить до 40 °С и взбить миксером до образования густой массы.
Вес продуктов дается из расчета на одну порцию.
Трудно представить маму, которая отмеряла бы на аптекарских весах 5 г моркови и 3 г зеленого горошка. Да этого и не требуется. В быту обед чаще всего готовится «на глазок». Просто старайтесь соблюдать пропорции и не добавляйте много масла и сахара.
Значительно облегчают жизнь мамам овощные и фруктовые смеси («Бебимикс», «Фрутолино»), зерно-фруктовые каши в сухом виде («Топ-топ», «Беби», «Милупа», «Винни» и т. д.), разнообразные овощные, мясные и рыбные консервы, широко представленные в специализированных магазинах детского питания.
Еда из баночек – прекрасная пища для грудничка. Консервированные блюда для детского питания, приготовленные из экологически чистых продуктов по новейшей технологии, сохраняют все природные богатства исходных компонентов, вкусны, питательны, удобны в употреблении, поэтому пользуются заслуженной любовью как у малышей, так и у их родителей. Детские консервы приготовлены без консервантов, но тем не менее сохраняют свои полезные свойства на протяжении всего срока годности.
Примерная схема естественного вскармливания, предложенная специалистами Института питания РАМН, поможет вам кормить малыша «по науке», укрепляя его иммунитет и уберегая от аллергических реакций, дисбактериоза и инфекционных заболеваний (см. таблицу далее).
Отдельный столбик в таблице выделен под загадочный термин – «тренинг». Что это такое?
Чтобы введение незнакомых продуктов протекало успешно и не вызывало у младенца недовольства, диетологи предлагают так называемый педагогический прикорм, который помогает малышу заранее познакомиться с новым вкусом и более густой консистенцией пищи.
За 3–4 недели до введения фруктового пюре во время одного из утренних кормлений дайте крохе маленькую порцию яблочного пюре или печеного яблочка. «Угощение» положите на маленький язычок, когда он уже начал сосать грудь, но еще не насытился. Голодный малыш будет вынужден проглотить угощение, а потом продолжит обычное кормление. Такой прием постепенно приучает малыша к новым вкусовым ощущениям, способствует появлению интереса к незнакомой пище, а также подготавливает пищеварительную систему к скорым нагрузкам, дает возможность заметить ранние проявления аллергии и предотвратить ее.
Каждый новый продукт вводите в рацион ребенка через стадию ознакомления, длительность которой может быть от 3 до 8 недель.
Пробные порции должны быть маленькими – не больше половины чайной ложечки. Ведь цель педагогического прикорма – не накормить ребенка, а вызвать у него интерес к еде и показать, что пища существует и помимо маминой груди.

Раннее знакомство с разнообразной пищей позволяет вовремя заметить негативные проявления и сразу же скорректировать питание. Каждая проба заканчивается прикладыванием малыша к груди. Так он запивает более густую пищу, а содержащиеся в молоке ферменты помогут пищеварительному аппарату справиться с дополнительной нагрузкой.
Приведенная выше схема является примерной и носит рекомендательный характер. Старайтесь придерживаться этих советов, но больше доверяйте своей интуиции и желаниям ребенка. Возможно, не стоит спешить с введением соков и фруктовых пюре, если мама питается разнообразно и полноценно, а следовательно, ее молоко содержит достаточное количество витаминов и микроэлементов. Вместо овощного пюре, от которого ребенок категорически отказывается, на первый прикорм можно дать кисломолочные продукты, в которых содержатся кисломолочные палочки и бифидобактерии. А сейчас только малый ребенок не знает, что эти полезные микробы нормализуют состав кишечной флоры организма, улучшают пищеварительные процессы, а тем самым уменьшают нагрузку на печень и риск возникновения аллергических реакций.
При введении пищи прикорма соблюдайте осторожность, постепенность и последовательность.
Первым прикормом может стать и молочная каша, особенно если ребенок плохо прибывает в весе.
В любом случае надо непременно соблюдать основные принципы введения прикорма: осторожность, постепенность и последовательность.
И еще один важный момент, ставший особенно актуальным в последние годы в связи с обильным поступлением в нашу страну продуктов питания, длительное время считавшихся у нас экзотическими. Употребление таких продуктов беременными и кормящими женщинами, а также использование их в питании грудничков является нежелательным. На протяжении многих веков наши предки проживали в средней полосе и кормились теми продуктами, которые производили сами: злаки, крупы, молоко, мясо, рыба, овощи, ягоды и фрукты, произрастающие в нашем суровом климате. Для переработки этих традиционных продуктов питания у наших предков сформировался определенный набор пищеварительных ферментов, который и передавался из поколения в поколение по наследству. Появившиеся на рынке разнообразные заморские яства: манго, киви, артишоки, авокадо, морские моллюски и т. д. и т. п. – не являются привычной для наших желудков пищей, и у многих людей полностью не перевариваются из-за отсутствия необходимых ферментов. А непереваренные частички становятся сильными аллергенами и требуют напряженной работы печени для обезвреживания и выведения из организма. У беременных, кормящих матерей и младенцев печень не справляется с повышенной нагрузкой, поэтому эти категории населения так склонны к развитию токсикозов (беременные) и аллергических реакций.
Поэтому, выбирая между заморским киви и родной морковкой, предпочтите последнюю. И пусть говорят, что «вы слаще морковки ничего не ели». Это свидетельствует не столько о вашем патриотизме, сколько о заботливом отношении к здоровью – своему и детскому.
Отлучение от груди.
К своему первому дню рождения малыш уже знаком с разнообразными пищевыми продуктами, и мама задумывается об отлучении его от груди. На самом деле вовсе не обязательно лишать ребенка грудного молока лишь на том основании, что ему исполнился год.
Если сохраняется достаточная лактация, кормление грудью не обременяет маму и доставляет удовольствие ребенку, оно может быть продолжено по обоюдному согласию и до 1,5–2 лет.
В вопросе отлучения от груди главным фактором является не возраст ребенка, а истощение лактации и наступление физического и психологического утомления кормящей матери.
У одной мамы лактация может прекратиться, когда ее ребенку 2–3 месяца, а у другой – 2–3 года. Столь широкий диапазон зависит от многих причин, в том числе от наличия или отсутствия «установки» на грудное вскармливание, от материально-бытовых условий, от психологического климата в семье, от состояния здоровья и «сосательной» активности малыша.
Постепенное и последовательное введение прикормов, расширение ассортимента пищевых блюд, хорошая их переносимость ребенком, отменное здоровье малыша сделают расставание с маминой грудью спокойным и безболезненным.
Сначала замените утреннее кормление грудью на бутылочку с молочной смесью, и у вас останется одно прикладывание к груди перед сном.
Через несколько дней молока станет меньше, так как редкие прикладывания к груди уменьшают лактацию. Пришло время отменить и вечернее кормление.
Приучайте ребенка засыпать без прикладывания к груди. Хорошо, если эту обязанность возьмут на себя папа или бабушка, и через 2–3 недели ребенок забудет, что всю предыдущую жизнь он засыпал у мамы под грудью.
Иногда обстоятельства вынуждают прекратить грудное вскармливание одномоментно (болезнь матери или ее отъезд). Тогда расставание с грудью происходит для ребенка спокойнее и естественнее, при условии, что он окружен заботой и вниманием близких людей. Не видя мамы, он не ощущает потребности в сосании груди. Когда через неделю вновь появляется мама, малыш уже довольствуется вечерней сказкой или колыбельной песенкой перед сном, забыв о прежней привязанности.
Нельзя отлучать ребенка от груди в жаркие летние месяцы, когда снижена пищеварительная активность ферментов, и ребенок наиболее подвержен желудочно-кишечным заболеваниям. Если ребенок страдает рахитом, анемией, отстает в физическом развитии, желательно как можно дольше сохранять его на естественном вскармливании.
Не отлучайте малыша от груди, если предстоит дальняя поездка. В дороге лучшая пища для него – мамино молочко.
Перед профилактической прививкой и 2–3 недели после нее сохраняйте грудное вскармливание, так как иммунологическая перестройка организма делает ребенка в этот период более уязвимым для болезней.
Отлучение от груди после года обычно проходит для мамы безболезненно, и лактация угасает за несколько дней, не причиняя неприятных ощущений. Если продолжается нагрубание молочных желез, не пытайтесь сцеживать молоко, иначе процесс грозит растянуться надолго. Ограничьте потребление жидкости на несколько дней, а при необходимости обратитесь за советом к акушеру-гинекологу.
Запретный плод.
Теперь, когда мы все знаем о естественном вскармливании, зададим вопрос: а всегда ли оно возможно и необходимо?
Как это ни печально, но иногда при наличии достаточного количества молока у мамы кормление грудью невозможно. Причины, препятствующие грудному вскармливанию, могут зависеть и от мамы, и от ребенка.
Со стороны новорожденного такими причинами могут быть отсутствие сосательного и глотательного рефлексов при глубокой недоношенности и врожденные анатомические дефекты челюстно-лицевого аппарата, при которых нарушен акт сосания (заячья губа, волчья пасть).
Таких детей приходится кормить через зонд, с помощью пипетки, с ложки, из поильника до устранения первопричины.
Недоношенные дети особенно нуждаются в материнском молоке. Мы уже подчеркивали, что в молоке женщин, родивших преждевременно, содержится больше полиненасыщенных жирных кислот (ПНЖК), способствующих развитию клеток головного мозга и фоторецепторов сетчатки. Именно это свойство молока помогает детям, появившимся на свет раньше времени, догнать своих ровесников.
Кормление грудью запрещается женщине только по медицинским показаниям, если она страдает тяжелым заболеванием, способным нанести вред здоровью ребенка или ухудшить и без того тяжелое состояние женщины (декомпенсированный порок сердца, онкологическое заболевание, хроническая почечная недостаточность).
ВИЧ-инфицированная женщина, больная СПИДом, сифилисом, открытой формой туберкулеза, иногда может выносить и родить здорового ребенка, если во время беременности она получала специфическое лечение и имела неповрежденную плаценту. Но кормить ребенка она не должна, чтобы не передать ему болезнь с молоком или через трещины сосков. Дети от таких матерей с рождения получают донорское молоко или искусственные смеси.
Болезнь матери и кормление грудью.
Но и практически здоровая женщина не застрахована от заболеваний в период лактации, и одно из первых, подстерегающее маму сразу после выписки из роддома, – воспаление молочной железы – мастит.
Появлению мастита способствует наличие трещин в соске, через которые может попасть инфекция, и застой молока в груди, если после кормления грудь не полностью освобождается от него.
Болезнь характеризуется повышением температуры до 39–40 °С, ознобом, появлением твердых бугристых болезненных образований в молочной железе, кожа над которыми краснеет и становится горячей на ощупь. В подмышечной области появляются увеличенные и болезненные лимфатические узлы.
Необходима срочная консультация хирурга для решения вопроса о консервативном или оперативном методе лечения.
«А как же малыш? – спросит мама. – Можно ли продолжать кормить грудью?» На этот вопрос врачи отвечают по-разному.
Хирург, который должен вылечить маму, советует продолжать кормление грудью, чтобы исключить застаивание молока и способствовать рассасыванию воспалительного очага. Педиатр, отвечающий за здоровье ребенка, запретит прикладывание к больной молочной железе, чтобы молоко, зараженное микроорганизмами, не привело к развитию стафилококкового энтероколита у младенца, но посоветует упорно сцеживать молоко из пораженной груди, несмотря на сильную боль.
Как быть? Чьим рекомендациям следовать?
Недавние исследования, проведенные отечественными учеными, показали, что в фекалиях ребенка часто отсутствуют те микроорганизмы, которыми инфицировано материнское молоко, то есть они не всегда приживаются в кишечнике. Следовательно, инфицированное материнское молоко не является абсолютным показанием для перевода ребенка на искусственное вскармливание.
При затвердении молочной железы, когда имеется только застой молока в молочных железах (лактостаз), необходимо часто прикладывать ребенка к груди, что способствует уменьшению застойных явлений. Помогает также массаж загрубевших участков и тщательное сцеживание молока после каждого кормления.
На плотные болезненные участки приложите медовые лепешки (смесь меда с мукой в равных количествах), оставляя свободным сосок, и процесс пойдет на убыль.
Смешайте 2 столовые ложки меда с равным количеством водки, смочите этой смесью салфетку с вырезанным в центре отверстием (для соска) и сделайте компресс на всю ночь. Утром грудь станет мягче, и вы успешно сцедите молоко.
Женщина должна готовить грудь к кормлению еще в период беременности: воздушные ванны, массаж, обтирание прохладной водой, растирание сосков суровым полотенцем – делают их закаленными и менее подверженными травмированию и появлению трещин.
Перед каждым кормлением руки и грудь необходимо вымыть теплой водой с мылом, промокнуть мягкой салфеткой и сцедить первые струйки молока, так как в них могут находиться микробы, попавшие в выводные протоки молочныцх желез.
Профилактикой трещин на сосках и мастита займитесь во время беременности, подготавливая грудь к кормлению младенца.
После кормления оставшееся молоко надо сцедить, вновь обмыть грудь теплой водой, вытереть и при наличии трещин смазать соски 1 %-ным спиртовым раствором бриллиантовой зелени, витамином А, детским кремом или стерилизованным на водяной бане растительным маслом.
Не забывайте и о чудодейственном народном средстве – натуральном меде. Стоит несколько раз смазать соски после кормления медом, и трещинки быстро заживут.
Если ребенок слизнет некоторое количества меда, ничего страшного не случится, ведь это натуральный продукт и естественный антисептик. А слухи о его аллергенности сильно преувеличены.
Хороший эффект оказывает ультрафиолетовое облучение молочных желез и для заживления трещин, и для увеличения молока.
Если мама заболела острой респираторной инфекцией, ангиной или гриппом, то кормление грудью можно продолжать при соблюдении определенных правил:
• Непременное ношение маски из 4-х слоев марли, которую необходимо менять через каждые 2 часа на свежую, постиранную и проглаженную с обеих сторон;
• Носовые платки лучше иметь одноразовые и выбрасывать сразу после использования;
• Часто и тщательно мыть руки и обрабатывать грудь перед кормлением;
• Желательно свести до минимума общение больной матери с ребенком, поручив уход за малышом другому лицу;
• Чаще проветривать комнату, дважды в день проводить влажную уборку, кварцевать воздух в помещении при наличии портативной кварцевой лампы;
• Для повышения иммунитета ребенка в этот период можно закапывать ему интерферон по 2 капли в оба носовых хода через каждые 4–5 часов и материнское молоко, содержащее антитела.
При возникновении у матери острого желудочно-кишечного заболевания инфекционной или неинфекционной природы кормление грудью можно продолжать, так как эти заболевания через молоко не передаются, но требуют строгого соблюдения санитарно-гигиенического режима.
Кормящая мама, заболевшая респираторной вирусной инфекцией, должна продолжать кормление ребенка, так как через молоко она передает ему антитела к этому заболеванию.
Тщательное мытье рук теплой водой с мылом, ополаскивание их антисептическим средством, обработка груди перед кормлением – должны стать непременным условием ухода за ребенком.
Ложки, соски, чашки, игрушки малыша необходимо подвергать кипячению. Дверные ручки, водопроводные краны, раковины, унитаз должны дважды в день протираться 0,5 %-ным раствором хлорки. Уборка должна завершаться мытьем пола с дезинфицирующим средством (гипохлорид кальция, хлорамин, «Санитарный» и т. д.).
Если мать заболела гепатитом, то кормление грудью следует прекратить, так как при гепатите В и С заболевание может передаваться через молоко.
При гепатите А вирус через молоко не передается, но в первые дни болезни без лабораторных исследований определить тип гепатита очень сложно, поэтому ребенка надо сразу отлучить от груди.
Тяжело протекающие инфекционные заболевания (дифтерия, менингококковая инфекция, геморрагические лихорадки) требуют немедленной изоляции заболевшей матери в стационаре и, следовательно, прекращения грудного вскармливания.
Если состояние позволяет матери сцеживать молоко, то оно после стерилизации может быть использовано для кормления ребенка.
Кормление грудью и лекарства.
Говоря о заболеваниях кормящей матери, нельзя не затронуть вопроса о возможности приема лекарственных препаратов в период лактации.
Перед заболевшей мамой стоит непростой вопрос: как быть? Хочется принять какое-нибудь «сильное» лекарство, чтобы поскорее выздороветь, но в то же время опасение навредить ребенку заставляет справляться с недугом народными средствами.
Поведение лекарственных средств в организме больного и здорового человека изучается специальной наукой – клинической фармакологией, благодаря достижениям которой накоплен огромный опыт безопасного применения медикаментов у беременных, кормящих женщин и новорожденных.
Лекарственные вещества поступают в организм ребенка с молоком матери в составе жировых шариков, связанные с жирами и белками.
Перед приемом лекарственных препаратов внимательно читайте аннотацию.
Для решения вопроса о возможном действии лекарства на вскармливаемого новорожденного необходимо знать количество проникновения медикамента из плазмы крови в молоко, степень его всасывания в желудочно-кишечном тракте ребенка, токсичность препарата, его способность накапливаться в детском организме.
Судить об опасности для грудного ребенка по одному показателю невозможно, необходимо учитывать все характеристики препарата.
Существует перечень лекарственных препаратов, противопоказанных кормящим матерям, некоторые из них приводятся ниже:
• Наркотические анальгетики угнетают дыхание у грудных детей, особенно у новорожденных;
• Фенобарбитал (снотворное и противосудорожное средство) – длительный прием кормящей женщиной фенобарбитала, несмотря на низкое его содержание в молоке, нарушает функцию ферментов печени ребенка;
• Препараты лития (могут назначаться при послеродовом психозе) нарушают работу сердца, почек, вызывают снижение мышечного тонуса и температуры;
• Левомицетин вызывает снижение кроветворной функции костного мозга. При индивидуальной непереносимости у грудного ребенка может возникнуть рвота, судороги, желтуха, затруднение дыхания;
• Сибазон, диазепам, седуксен (успокаивающее и противосудорожное действие) – при длительном приеме матерью накапливаются в организме ребенка, приводя к неврологическим расстройствам, сонливости, снижению аппетита, кратковременным остановкам дыхания;
• Метронидазол (трихопол) вызывает рвоту, понос, угнетение функции костного мозга;
• Антитиреоидные препараты (мерказолил, метилтиоурацил) вызывают образование у ребенка зоба, угнетение функции щитовидной железы, нарушение кроветворения;
• Эрготал, эрготамин (средства, сокращающие матку) угнетают лактацию. У ребенка могут вызвать рвоту, понос, слабый пульс, судороги.
Следует помнить, что эрготамин входит в состав беллатаминала и белласпона, которые применяются при раздражительности, вегетососудистой дистонии, нейродермите.
Обратите особое внимание на незаслуженно любимый в народе и принимаемый бесконтрольно по любому поводу левомицетин.
Его побочные действия и осложнения так опасны, что применять его можно строго по показаниям и только по назначению врача.
Лекарственные препараты, которые кормящим матерям следует принимать с осторожностью:
• Теофиллин, эуфиллин – длительный прием препарата, например, при бронхиальной астме, опасен для ребенка развитием бессонницы, беспокойства, раздражительности, приступов сердцебиения;
• Мочегонные средства – гипотиазид, оксодолин – могут вызвать резкое снижение тромбоцитов у ребенка;
• Резерпин может вызвать сонливость, отек слизистой носа, понос, отказ от груди;
• Контрацептивы, содержащие эстрогены и прогестерон, тормозят лактацию. У младенцев мужского пола могут вызвать гинекомастию (развитие молочных желез);
• Слабительные средства: препараты сенны, фенолфталеин – могут вызвать у ребенка кишечные колики и понос;
• Анальгин при длительном приеме матерью по 1,5 г препарата в сутки способен угнетать кроветворную функцию, вызывать аллергические реакции;
• Аспирин при приеме больших доз матерью может вызвать у ребенка геморрагическую сыпь, нарушение дыхания;
• Антибиотики тетрациклинового ряда опасны различными осложнениями: токсическое воздействие на печень, почки, развитие грибковых поражений кожи и слизистых, дисбактериоз, отложение препарата в зубной эмали при прорезывании зубов;
• Сульфаниламиды могут нарушать билирубиновый обмен у новорожденного, вызвать гемолитическую анемию, кожную сыпь.
К сожалению, некоторые заболевания не вылечишь только народными средствами, и прием лекарственных препаратов становится жизненно необходимым. Гнойный мастит, приступ бронхиальной астмы, гипертонический криз, сердечная аритмия, послеродовая депрессия, аллергические реакции – вот далеко не полный список болезней, которые не считаются с желанием матери кормить своего кроху грудью.
Благодаря клинической фармакологии медицине известны лекарственные препараты, которые может принимать кормящая мама, не опасаясь за здоровье ребенка, но только после консультации с врачом (!).
Среди них большая группа антибиотиков пенициллинового ряда, цефалоспорины, аминогликозиды, эритромицин, линкомицин, олеандомицин:
• Для снятия приступа бронхиальной астмы подойдут сальбутамол, вентолин, орципреналин, беротек;
• Сердечные гликозиды – строфантин, дигоксин;
• Антигистаминные препараты – тавегил, димедрол в обычной дозе;
• Слабительные препараты – бисакодил, касторовое масло, сульфат магния внутрь;
• Для снижения артериальной гипертонии – анаприлин, обзидан, аминазин.
Обратите особое внимание на незаслуженно любимый в народе и принимаемый бесконтрольно по любому поводу (от насморка до поноса) левомицетин.
Его побочные действия и осложнения так опасны, что применять его можно строго по показаниям и только по назначению врача.
Здоровье грудного ребенка напрямую зависит от здоровья матери. Помните об этом, и пусть ваш малыш растет жизнерадостным и крепким.
Смешанное и искусственное вскармливание.
Специалисты по поддержке грудного вскармливания утверждают, что любая мать может и должна кормить грудью, если она у нее есть. Несмотря на проводимую ими убедительную агитацию за естественное вскармливание, количество искусственников в нашей стране продолжает оставаться высоким. И дело тут не только в эгоизме некоторых матерей, не желающих «испортить фигуру», «потерять высокооплачиваемую работу», «погрязнуть в быту» и т. д.
Прекращение лактации нередко наступает по причине тяжелого состояния матери или ребенка после родов. Длительная вынужденная разлука мамы и младенца неминуемо приведет к снижению, а возможно, и прекращению лактации. Ведь никакое сцеживание, даже круглосуточное, не способно компенсировать отсутствие сосательной деятельность малыша, лучше всего стимулирующей процесс выработки молока.
Свой вклад в лишение малюток материнского молока вносит и суровая современная действительность: ускоренный ритм жизни, стремительно ухудшающаяся экология, неправильное питание, семейные неурядицы, неблагоприятные жилищные условия и повышенный стрессовый уровень. Эти причины оказывают наибольшее влияние на жительниц крупных городов, и вот результат: лишь одна из пяти молодых мам, проживающих в условиях мегаполиса, кормит малыша грудью.
Отсутствие лактации и вынужденный перевод младенца на искусственное вскармливание воспринимается некоторыми мамами как чувство вины перед ребенком и членами семьи, что совершенно недопустимо в отношениях между близкими людьми. Никто не имеет права упрекать женщину в отсутствии молока: ни муж, ни бабушка, ни тем более медицинские работники.
Да, сегодня все знают о преимуществах грудного вскармливания. Но его отсутствие не говорит о том, что ребенок вырастет несчастным и забитым. Современные технологии пищевого производства способны создавать смеси, максимально приближенные по составу к материнскому молоку. И голодное существование вашему крохе не грозит. Постарайтесь компенсировать отсутствие молока повышенным вниманием и заботой. А материнская любовь – это та сила, которая способна побороть любые трудности и лишения, в том числе и раннее отлучение младенца от груди.
Американские педиатры утверждают, что кормление детей смесью, содержащей ГМ-сою, в три раза повышает уровень заболеваемости щитовидной железы и вызывает аллергию.
К сожалению, изобилие смесей для искусственного вскармливания имеет и обратную сторону, а именно: нередко провоцирует молодых матерей на ранний перевод малютки на «казенные харчи». Не последнюю роль в этом решении играет реклама, превозносящая «самую совершенную» искусственную смесь, способную заменить материнское молоко. Не верь написанному! Ни одна, даже самая идеальная, смесь не может сравниться с грудным молоком, но может быть приближена к нему по составу. В последние годы появилась новая опасность: недобросовестные производители не сообщают о наличии в детском питании генномодифицированных продуктов (ГМ). Излюбленное растение для экспериментов – соя: в ее генокод вводятся частицы ДНК разных растений, бактерий и вирусов для повышения урожайности и устойчивости к многочисленным вредителям и возбудителям болезней. Ученые утверждают, что модифицированные соевые продукты оказывают отрицательное влияние на иммунную систему человека и рост онкологических и нервных заболеваний. И что самое страшное: ГМ-соя используется в производстве детского питания! Но на красочной коробке с соевой смесью, где перечислены все ингредиенты вплоть до микродоз селена и хрома, вы никогда не увидите сообщения о том, что питание приготовлено из ГМ-продукта. А это означает, что под здоровье вашего крохи заложена мина замедленного действия, которая, возможно, рванет в будущем, поражая осколками несколько будущих поколений. Американские педиатры утверждают, что кормление детей смесью, содержащей ГМ-сою, в три раза повышает уровень заболеваемости щитовидной железы и вызывает аллергию.
Производители детских продуктов питания не афишируют содержания ГМ-компонентов в своей продукции, маскируя их под различными кодами.
Е-101 и Е-101А – рибофлавин, производится из ГМ-микроорганизмов, добавляется в детское питание, безалкогольные напитки и продукты для похудения.
Е-150 – карамель и Е-415 – ксантин, производятся из ГМ-зерна.
Е-322 – лецитин, производится из ГМ-сои, используется в производстве молочных смесей, шоколада, печенья и хлеба.
В 1999 г. Совет Федерации и Министерство природы вынесли резолюцию, в которой говорится, что в целях экологической безопасности России необходимо ввести обязательную маркировку, указывающую на содержание в продуктах генетически модифицированных (ГМ) источников. А с 1 июля 2004 г. был введен новый ГОСТ, обязывающий маркировать все продукты, в которых присутствует более 0,9 % генномодифицированных компонентов. Выполняется ли это постановление, вы можете проверить уже сегодня в любом магазине. А можете даже и не трудиться, а поверить на слово: ничего не изменилось, даже в супермаркетах никто их по-прежнему не маркирует.
Внимательно изучите состав смеси, прежде чем дать ее своему ребенку. Отдайте предпочтение отечественной продукции, изготовленной из натурального молока, еще лучше – воспользуйтесь услугами детской молочной кухни.
Перевод ребенка на смешанное или искусственное вскармливание – мера вынужденная и оправданна лишь при наличии серьезных и объективных причин.
Если молока не хватает или нет совсем, желательно использовать донорское в сыром виде, тогда в нем сохраняются все витамины, ферменты, антитела и другие защитные факторы.
Женщина-донор должна строго соблюдать санитарно-гигиенические правила сцеживания и хранения молока, быть абсолютно здоровой и отдавать молоко не в ущерб собственному ребенку.
Стерилизация донорского молока изменяет свойства белка, разрушает витамины, гормоны и антитела.
Женская грудь напрокат.
В любом романе из старинной дворянской жизни в качестве персонажа фигурирует кормилица, как правило, крепостная крестьянка, наряду с собственным ребенком вскармливающая хозяйских детей.
На протяжении веков в России существовал институт кормилиц не только для кормления детей в семьях дворян и богатых купцов, но и для воспитанников казенных учреждений. Сейчас невозможно представить, что в учреждении, аналогичном современному дому ребенка, состояли в штате мамки-кормилицы, обеспечивающие подкидышей грудным молоком. Остается только восхищаться организацией помощи детям-сиротам в дореволюционной России, для которых специально нанимали кормящих матерей. В наше время это кажется фантастическим явлением: своего-то малыша не в состоянии обеспечить молоком, а уж чужих и подавно!
Между тем в современной России происходит возрождение многих старинных традиций, в том числе и обычая нанимать кормилицу для своего ребенка. Конечно, не каждая семья может позволить себе содержать кормилицу. Услуга эта довольно дорога и доступна лишь узкому кругу избранных, но она востребована, а, значит, имеет право на существование.
Профессиональная кормилица способна продлевать лактацию на несколько лет, переходя из одной семьи в другую, и вскармливать детей, зарабатывая себе на жизнь. Понятно, что кормилица должна быть абсолютно здоровой, чистоплотной и добросовестной.
Вскармливание кормилицей нельзя отождествлять со вскармливанием грудью матери, так как только материнское молоко полностью идентично сыворотке крови ребенка.
Если ребенка для бездетной супружеской пары вынашивает «суррогатная» мать, она же может остаться в семье в роли кормилицы.
Нередки случаи, когда женщина с обильной лактацией кормит заодно и ребенка «безмолочной» сестры, являясь одновременно и кормилицей, и родной тетей малышу. Такая кормилица – щедрый подарок судьбы. Ведь молоко близкой родственницы является наиболее подходящим по составу для малютки.
Однако наличие кормилицы у ребенка в настоящее время является скорее исключением, нежели правилом, поэтому следует подробно остановиться на более привычных способах вскармливания – смешанном и искусственном.
Дополнительный паек.
При смешанном вскармливании объем грудного молока составляет от 1/3 до 1/2 суточного рациона ребенка, оставшуюся часть он получает в виде адаптированных молочных смесей.
Прежде всего следует установить количество молока у матери и необходимое количество докорма.
Для этого придется провести ряд контрольных взвешиваний, чтобы выяснить, какое количество смеси необходимо ребенку на одно кормление и на сутки.
Кормление ребенка следует начинать с прикладывания к груди, а затем давать докорм. Регулярные прикладывания к груди стимулируют лактацию, к тому же проголодавшийся ребенок более активно будет сосать грудь, нежели после употребления смеси из бутылочки.
Если количество необходимого докорма невелико, его лучше давать из чайной ложечки. При пользовании бутылочкой надо подобрать упругую соску с несколькими мелкими дырочками, через которые смесь вытекает каплями, а не струей. Привыкнув к легкому поступлению смеси из соски с крупными отверстиями, ребенок может отказаться от груди, не желая трудиться над высасыванием молока.
Любой вид докорма следует вводить постепенно, начиная с небольших доз (10–20 мл на кормление), доведя до необходимого объема в течение 5–7 дней. Даже если молока совсем мало, не спешите прекращать кормление грудью, особенно если ребенку еще не исполнилось 2 месяцев. Искусственная смесь требует от пищеварительной системы младенца более напряженной работы, а содержащиеся в материнском молоке ферменты помогут перевариванию и усвоению смеси. Поэтому в каждое кормление сначала предлагайте грудь. Даже несколько глотков маминого молочка дают младенцу драгоценные ферменты, антитела и другие биологически активные вещества, благотворно влияющие на его развитие.
Как рассчитать необходимое количество смеси?
Ребенок в возрасте до 2 месяцев должен получать за сутки количество пищи, равное 1/5 части массы его тела.
Например, при массе 4000 г объем суточного рациона составит 800 мл. При 6-кратном кормлении ребенок должен получить на одно кормление 133 мл пищи.
Если контрольное взвешивание показало, что из груди он высосал 90 мл, то докорм должен составить 43 мл смеси.
На практике такое строгое дозирование c точностью до 1 мл совершенно ни к чему. Докармливая малыша после груди, наливайте в бутылочку на 20–30 мл больше положенного. За каждое кормление он может высасывать разное количество пищи. Ведь его аппетит зависит от многих факторов, в том числе от настроения, от времени суток, от продолжительности прогулки или сна, поэтому в одно кормление он съест на 20–30 мл меньше, чем надо, зато в следующее наверстает упущенное и в среднем за сутки получит свою норму.
Остерегайтесь систематического перекармливания. Если ребенок регулярно съедает повышенную дозу и требует еще, не идите у него на поводу, а допоите фруктовым или овощным отваром, подслащенным чаем, отваром шиповника.
Как правило, период смешанного вскармливания недолог, лактация постепенно угасает, и ребенок переводится на искусственное вскармливание.
На казенных харчах.
Как это ни печально, но иногда у мамы совсем нет молока, или другие веские причины заставляют перевести малыша на искусственное вскармливание.
К этому важному периоду в жизни ребенка необходимо подходить очень серьезно и ответственно, так как при несоблюдении определенных правил возможны различные нарушения пищеварительной системы, которые отрицательно отражаются на состоянии здоровья и последующем развитии ребенка.
При переходе на искусственное вскармливание гораздо проще контролировать объем полученной смеси, легче установить режим кормления, но этим исчерпываются его достоинства, тогда как опасности подстерегают на каждом шагу.
Если перевод с естественного вскармливания на искусственную смесь осуществляется одномоментно, без предшествующего ему периода смешанного вскармливания, помогающего организму ребенка адаптироваться к новому виду пищи, то необходимо действовать поэтапно и последовательно:
• В первый день на каждое кормление дается не более половины возрастной нормы, а недостающий объем восполняется фруктовым или овощным отваром, чаем, 5 %-ным раствором глюкозы, отваром шиповника;
• На следующий день количество смеси доводится до 2/3 необходимого объема с добавлением нужного количества жидкости;
• В течение 4–5 дней при условии хорошей переносимости объем смеси доводится до нормы;
• Обязательным условием является получение ребенком достаточного количества жидкости, так как повышенное содержание белка в молочных смесях требует для усвоения больше жидкости;
• Выбирая искусственную смесь для своего малыша, тщательно следуйте возрастным и количественным рекомендациям, указанным на упаковке;
• Перерывы между кормлениями должны быть не менее 3,5 часа, так как для переваривания и усвоения молочной смеси требуется более длительная и напряженная работа пищеварительного аппарата, а беспорядочные кормления могут привести к его срыву;
• Не перекармливайте ребенка, не заставляйте его съедать всю «положенную» порцию, если он отказывается. Здоровый организм сам регулирует свои потребности, а систематическое переедание приводит к растяжению желудка и привычке к употреблению повышенного количества пищи;
• Смесь из соски не должна «литься рекой». Быстрое опорожнение бутылочки не вызывает чувства насыщения, а дополнительное количество пищи приведет к срыгиванию или рвоте;
• Если ребенок хорошо переносит выбранную вами смесь, нет нужды переводить его на другую, так как к любому новому продукту организм должен приспосабливаться, а для него это дополнительная нагрузка;
• При кормлении следите за правильным положением бутылочки. Смесь должна полностью заполнять соску, чтобы предупредить заглатывание воздуха и последующего за этим срыгивания.
Суточный объем искусственной смеси, необходимый для ребенка в возрасте до 2 месяцев, составляет 1/5 часть его массы, в возрасте от 2 до 4 месяцев – 1/6, в возрасте от 4 до 6–1/7, после 6 месяцев – 1/8–1/9 часть его массы.
Например, ребенок в возрасте 3,5 месяца с массой 5600 г за сутки должен получить 933 мл смеси (5600:6 = 933), а на один раз при 6-кратном кормлении – 155 мл (933:6 = 155).
И еще один важный момент. При кормлении малыша из бутылочки берите его на руки, бережно и нежно прижимая к себе. Видя мамино лицо, слыша ее ласковый голос, чувствуя родной запах, искусственник легче перенесет преждевременное отлучение от груди.
Как выбрать смесь.
На сегодняшний день ассортимент смесей для искусственного питания в любом магазине приятно разнообразен и богат.
О чем свидетельствует такое богатство выбора?
Кто-то скажет: о хорошо развитой промышленности по производству детского питания. А педиатры совершенно справедливо возразят: наличие разнообразных смесей свидетельствует о трудностях, с которыми сталкиваются мамы и врачи-педиатры при переводе малыша на искусственное вскармливание.
Если бы малыши без проблем осваивали и усваивали заменители грудного молока, сотни ученых, медиков и технологов не бились бы над разработкой все новых и новых смесей. Достаточно было бы одной-единственной, универсальной, которая подходила бы для всех без исключения «искусственников». Но не тут-то было!
Любая мама расскажет вам, как она методом проб и ошибок подбирала и подобрала наконец своему крохе ту смесь, которая не вызывает у него негативных явлений, в отличие от предыдущих. А спектр побочных действий и негативных явлений достаточно широк: срыгивания и рвота, жидкий стул и запоры, экссудативный диатез и вздутие живота, беспокойство и нарушение сна.
Большинство смесей приготовлены на основе коровьего молока с применением специальных технологических приемов, позволяющих приблизить их состав к женскому молоку. Такие смеси называются адаптированными.
Чтобы приблизить состав коровьего молока к женскому, необходимо снизить в нем содержание белка и кальция, ввести определенное количество полиненасыщенных жирных кислот, повысить содержание сахара – лактозы.
Только снизить содержание белка недостаточно, важно изменить его свойства, заставить белок коровьего молока створаживаться мелкими нежными хлопьями. Необходимо изменить соотношение между грубой казеиновой фракцией и сывороточными белками альбуминами и глобулинами в пользу последних.
Для этих целей используют различные технологические процессы: гомогенизацию, подкисление, разведение молочной сывороткой, вакуумную сушку и т. д.
В молочные смеси добавляются аминокислоты: валин, триптофан, гистидин, таурин, чтобы приблизить их к аминокислотному составу женского молока.
Жиры коровьего молока содержат малое количество полиненасыщенных жирных кислот, поэтому в смеси вводится растительное масло (рапсовое, кукурузное, пальмовое, кокосовое, соевое, подсолнечное) как источник ПНЖК.
Выбор смеси для ребенка – сложное и ответственное дело.
Чтобы приблизить коровье молоко к женскому по углеводному составу, в заменители добавляют лактозу, способствующую развитию благоприятной кишечной флоры.
Во все заменители женского молока добавляются витамины и минеральные вещества в соотношениях, способствующих лучшему усвоению.
Так, необходимо добавить железо для профилактики анемии, к которой довольно чувствительны дети грудного возраста. Недостаток йода приводит к отставанию в умственном развитии, цинк и селен участвуют в формировании иммунитета, поэтому во все адаптированные смеси вводят эти необходимые микроэлементы.
Наряду с витаминами детскому организму необходимы витаминоподобные вещества: бета-каротин, карнитин, инозитол и другие, они участвуют в обмене веществ и в развитии высшей нервной деятельности, поэтому в процессе производства их вводят в адаптированную смесь.
В специализированных магазинах детского питания широко представлены адаптированные молочные смеси, которые можно использовать с первых дней жизни ребенка.
Это отечественные смеси «Малютка», «Виталакт», «Детолакт», «Бебелак» (совместно с Голландией), «Нутрилак-1».
Из импортных смесей наиболее популярными стали сухие молочные смеси «Энфамил», «Фрисолак», «Фрисопеп», «Пилти», «Туттели», «Бона», «Ням-ням», «Галлия», «Хумана», «Прехипп», «Хипп» и др.
Сухие смеси выпускаются в пакетах из специального материала, сохраняющего стерильность продукта на срок от 6 до 18 месяцев, или в металлических банках, тогда срок хранения повышается до 3–5 лет.
Вскрытую упаковку необходимо хранить в сухом прохладном месте. Холодильник для этой цели не годится, потому что в нем смесь отсыреет и при разведении будет давать комочки.
Таурин – стимулятор роста, способствует созреванию нервной ткани, сетчатки глаз, гипофиза, надпочечников.
Использовать начатую упаковку надо в течение 3 недель.
Перед приготовлением смеси внимательно прочитайте инструкцию и строго следуйте указаниям.
Большинство современных смесей не требует кипячения, их достаточно развести теплой кипяченой водой, и пища готова.

Cynthi Kovach / Dreamstime.com
Для разведения порошка пользуйтесь мерной ложкой, чтобы не нарушать рекомендованную дозировку. Недопустимо разводить смесь молоком, добавлять сахар и масло. Подобные варварские методы, продиктованные ложной заботой о ребенке, заставляют его пищеварительный аппарат работать с напряжением и приводят к расстройствам желудочно-кишечного тракта – срыгиванию, рвоте, запорам или жидкому стулу, а также могут привести к кишечной непроходимости – инвагинации.
Кроме сухих молочных смесей в цехах детского питания при молокозаводах выпускаются уже готовые к употреблению жидкие адаптированные смеси. Они очень удобны в применении, не требуют разведения, а все приготовление заключается в переливании содержимого из пакетика в бутылочку и подогревании до 38–40 °С.
К этим смесям относится жидкая пресная «Малютка», ацидофильная «Малютка», пресная и кисломолочная смесь «Агу-1», «Бэбимилк», адаптированные кисломолочные смеси «Бифилин», «Бифилакт».
Кисломолочные смеси содержат чистые культуры ацидофильных палочек, бифидо– и молочнокислых бактерий, которые улучшают переваривание пищи, подавляют рост патогенных бактерий, нормализуют кишечную флору, уменьшают брожение в кишечнике.
Поэтому кисломолочные смеси в первую очередь необходимы ослабленным детям, особенно при кишечных дисфункциях, дисбактериозе, пищевой аллергии, кишечных инфекциях.
Максимально адаптированные смеси используют с первых дней жизни ребенка.
Существуют сухие кисломолочные смеси, которые разводятся перед употреблением теплой кипяченой водой и используются у детей с проблемами пищеварения.
Это сухая ацидофильная смесь «Малютка», «Нан кисломолочный с бифидобактериями», «Лактофидус» и др.
Если вы с первого раза угадали с выбором молочной смеси для вашего малыша, вам повезло. Пусть эта смесь станет для него заменителем грудного молока на первое полугодие жизни.
В последние годы разрабатываются и широко применяются так называемые «последующие» смеси, предназначенные для кормления детей с 5–6 месяцев. Эти смеси менее адаптированы к женскому молоку, производятся из сухого цельного коровьего молока с добавлением крахмала и сахарозы. В них повышены энергетическая ценность и содержание белка, что соответствует возросшим потребностям детей второго полугодия в питательных веществах и энергии. «Последующие» смеси, так же как и адаптированные, обогащаются необходимыми витаминами, минералами и микроэлементами. Наиболее широко представлены в нашей стране «Агу-2», «Бебелак-2», «Галлия-2», «Нан с 6 до 12 месяцев», «Нутрилон-2», «Фрисомел».
Иногда перевод ребенка на искусственное вскармливание влечет за собой расстройство пищеварения: срыгивания, рвоту, вздутие живота, жидкий стул, отставание в весе, кожные высыпания.
Эти проявления могут быть симптомами аллергии к коровьему молоку или непереносимости молочного сахара – лактозы. Ведь большинство смесей приготовлено на основе коровьего молока.
Как быть в таком случае?
К счастью, разработаны смеси на основе козьего молока и безмолочные соевые смеси.
Смесь «Нэнни» – диетическое детское питание на основе козьего молока из Новой Зеландии может быть использована с первых дней жизни при непереносимости белков коровьего молока.
К соевым заменителям женского молока относятся «Бебелак-соя» совместного производства Истра-Нутриция, «Энфамил-соя», «Нутри-соя» – Голландия, соевая смесь с рождения «Хайнц» без глютена и без лактозы производства Италии, «Туттели-соя» – Финляндия и др.
Менее адаптированные смеси, содержащие повышенное количество белка казеина – «казеиновые формулы».
Лишь в исключительных случаях при отсутствии адаптированной смеси допускается кормление детей разведенным коровьим молоком. Это вынужденная мера, ибо такое питание является неполноценным, содержит повышенное количество грубого белка, углеводов и кальция, а содержание витаминов, железа, жира, аминокислот в нем значительно снижено.
Введение прикорма при искусственном вскармливании.
В отличие от ровесников, получающих грудь матери, «искусственник» нуждается в более раннем введении пищевых добавок и прикорма.
Так, фруктовые соки необходимо вводить уже с 2,5–3-х месяцев, а через 15–20 дней дайте попробовать фруктовое пюре.
Первым лучше вводить яблочный сок, который легче переваривается и усваивается.
После утреннего кормления можно дать несколько капель сока (лучше из антоновки, наиболее богатой железом и витамином С) и в течение дня наблюдать за реакцией.
На следующий день можно дать 1/4 часть чайной ложки сока, затем по 1/2 чайной ложки за два кормления и, постепенно увеличивая дозу, довести ее за неделю до 30 мл в день в 2 приема.
Когда ребенок привыкнет к яблочному соку, можно вводить и другие, например, черносмородиновый, вишневый, сливовый, гранатовый.
Овощные соки можно вводить через 2–3 недели после фруктовых по той же схеме, начиная с капустного. Свекольный сок необходимо разводить водой в соотношении 1: 1 и добавить сахарного сиропа.
С третьего месяца можно вводить фруктовое пюре, опять же предпочтительно яблочное, затем вишневое, абрикосовое, банановое и т. д.
Новую пищу надо вводить по тем же правилам, с которыми мы познакомились в разговоре о естественном вскармливании. Та же последовательность и постепенность.
С 3-х месяцев в рацион искусственника вводится куриный желток, сначала 1/8 часть сваренного вкрутую желтка растирается с небольшим количеством молочной смеси и дается с чайной ложечки или вводится в молочную смесь. За 2–3 дня доза увеличивается до 1/2 желтка через день, к концу месяца – ежедневно.
Таким образом, трехмесячный ребенок, находящийся на искусственном вскармливании, за день должен получать 800–900 мл смеси, 40 мл фруктового или овощного сока, 40 г фруктового пюре и 1/4–1/2 желтка.
Обратите внимание, что соки, чай, отвары и вода в общий объем пищи не включаются, а при введении в рацион фруктового пюре и желтка объем молочной смеси уменьшается соответствующим образом.
«Взрослую» пищу в виде овощного пюре «искусственник» попробует и оценит в 4–4,5 месяца. На первый раз приготовьте ему пюре из капусты или кабачков, добавьте немного растительного масла и дайте 1–2 чайные ложечки в начале кормления перед бутылочкой со смесью. Если знакомство с новой пищей привело к обоюдному удовольствию, на следующий день увеличьте порцию и постепенно доведите ее до объема, необходимого, чтобы одно кормление смесью заменить прикормом (150 г).
Творог из кефира.
250 Мл детского кефира с молочной кухни или из цеха детского питания перелейте в эмалированную кастрюлю и подогрейте на слабом огне до образования сгустка. Откиньте на стерильную марлю, чтобы стекла сыворотка. Получится 40 г нежного вкусного творога.
Кальцинированный творог.
Готовится из пастеризованного или кипяченого молока. В 250 мл молока добавьте 3 мл 20 %-ного раствора хлористого кальция, нагрейте до кипения в эмалированной посуде и снимите с огня. После остывания откиньте на стерильную марлю и дайте сыворотке стечь.
Выходит 40 г творога.
Постепенно расширяйте знакомство малыша с дарами природы, составляя сложные пюре из разных овощей, что повышает их питательную ценность (зеленый горошек, шпинат, цветная капуста, свекла, репа и т. д.).
На второй прикорм (5–5,5 мес.) предложите молочную кашу, лучше гречневую или рисовую. Сначала варите кашу из одного злака, позднее можно перейти на смешанные кашки, добавляя в них немного сливочного масла – 2–3 г на порцию.
Искусственник познакомится с творожком позднее, чем ребенок, находящийся на естественном вскармливании, потому что смеси более богаты белком, чем материнское молоко. Введение творога отнесем на более поздний срок – 5,5 месяца.
Творог следует получать на молочной кухне или готовить самим при условии соблюдения всех санитарно-гигиенических правил.
Маленький ребенок не осилит всю порцию за один день, пусть оставшееся доест другой ребенок или мама. На следующий день приготовьте новую свежую порцию.
Во втором полугодии малыш знакомится со всеми основными продуктами питания: мясо, рыба, молочные продукты, хлеб и макаронные изделия. Чтобы знакомство не имело негативных последствий, соблюдайте последовательность и осторожность.
Первый мясной прикорм в виде отварной телятины, протертой через сито и добавленной в овощное пюре, малыш должен получить в количестве не более 5–7 г в 6 месяцев. Затем предложите ему говядину и нежирную свинину, курицу, индейку, кролика. Все так же в виде отварного и протертого фарша. Лишь ближе к году вы порадуете маленького гурмана тефтелями, котлетами, фрикадельками, приготовленными на пару или в отварном виде.
Примерное меню ребенка в возрасте 3 месяцев и массой тела 5400 г выглядит так:
6.00 – Молочная смесь 150 мл.
9.30 – Молочная смесь 140 мл, 1/2 желтка и 20 мл сока.
13.00 – Молочная смесь 130 мл, фруктовое пюре 20 г.
16.30 – Молочная смесь 150 мл, сок 20 мл.
20.00 – Молочная смесь 130 мл, фруктовое пюре 20 г.
23.30 – Молочная смесь 150 мл.
Рыба может вызвать аллергические явления, поэтому вводите ее осторожно и не ранее, чем малышу исполнится 8 месяцев, сначала в виде пюре, а затем паровой котлетки.
Кисломолочные смеси, богатые лакто– и бифидобактериями, можно давать с 6-месячного возраста, а при дисбактериозе и раньше, так как они нормализуют кишечную флору.

* Для приготовления блюд прикорма (овощного пюре, каши и др.) Обратите внимание: цельное молоко в питании детей до 1 года используется только для приготовления блюд прикорма.
Малыш с благодарностью примет от вас сухарик из белого или черного хлеба, сухое печенье не только как питание, но и как предмет, которым можно почесать десны, набухшие в ожидании зубов.
Чтобы не запутаться в сроках и количествах вводимых в рацион продуктов, имейте перед собой примерную схему прикорма «искусственников», разработанную диетологами Института питания РАМН.
Дружите с гигиеной.
При искусственном вскармливании возрастает ответственность матери за соблюдение гигиенических правил при приготовлении пищи и кормлении ребенка.
Необходимо соблюдать идеальную чистоту при разведении смеси.
Ягоды, фрукты и овощи следует тщательно мыть в проточной воде, а затем обдавать кипятком.
Вся посуда, используемая для приготовления соков и пюре, должна обдаваться кипятком, а после употребления мыться и кипятиться.
Соки и пюре должны готовиться непосредственно перед их употреблением. Недопустимо хранение детского питания при комнатной температуре даже несколько часов.
Бутылочки после кормления надо сразу вымыть с помощью ершика, не дожидаясь засыхания смеси. Так же следует поступать с сосками и колпачками.
Если у вас есть стерилизатор, то бутылочки, соски и колпачки помещаете в него и кипятите в течение 20 минут, после чего полная стерильность обеспечена.
При отсутствии стерилизатора используйте для этой цели кастрюлю с крышкой, куда поместите заполненные водой бутылочки, налейте в кастрюлю воды, доведите до кипения и кипятите еще 20–30 минут вместе с сосками и колпачками.
Все манипуляции с сосками и бутылочками выполняйте чистыми руками.
Желательно детскую посуду хранить отдельно в закрытом шкафу, а перед употреблением обдавать кипятком.
Соблюдение этих несложных правил сохранит пищевую ценность продуктов и убережет ребенка от кишечных заболеваний.
Глава 3. Легко ли быть мамой?

Периоды детского возраста.
В жизни ребенка выделяют 3 этапа и 6 периодов развития от зачатия до наступления половой и социальной зрелости.
Внутриутробный этап – от зачатия до рождения.
Интранатальный этап – период родов.
Внеутробный этап – наступает с момента рождения и в свою очередь подразделяется на следующие периоды:
• Период новорожденности – неонатальный период, от рождения до 28 дней;
• Период грудного возраста, младенчества – до 1 года;
• Преддошкольный период – старший ясельный возраст – от 1 года до 3 лет;
• Дошкольный период – от 3 до 7 лет;
• Младший школьный период – предпубертатный, от 7 до 11 лет;
• Старший школьный период – пубертатный, период полового созревания, от 11–12 до 17–18 лет.
Период новорожденности.
С первого вдоха и момента перевязки пуповины младенец вступает в период новорожденности. Это самый сложный и ответственный период в жизни человека, когда все функции его организма находятся в состоянии неустойчивого равновесия, а следовательно, новорожденный наиболее уязвим для неблагоприятных воздействий окружающего мира. Основная задача организма в этот период – как можно лучше адаптироваться к условиям внеутробной жизни. Несмотря на кажущуюся слабость и хрупкость новорожденного, он обладает удивительной способностью – приспосабливаться к условиям окружающей среды. А если уж такое нежное создание способно отстаивать свое право на жизнь и бороться за место под солнцем, то уж взрослые люди, ставшие его родителями, тем более должны освоиться в своей новой роли и отважно вступить в новую действительность, несущую не только радости, но и огромную ответственность за своего малыша.
Вот мы и дома.
Первые дни после выписки из роддома даются нелегко. Мама еще не совсем оправилась после родов, а младенец требует постоянного внимания и заботы. К тому же осознание своей ответственности за здоровье крохи давит на психику и внушает страх за каждое действие: правильно ли делаю, не наврежу ли ему?
Ваше беспокойство совершенно естественно, но поддаваться панике из-за неопытности и отсутствия навыков по уходу за новорожденным не стоит. Не боги горшки обжигают, и через пару дней вы приобретете уверенность и сноровку, которые позволят обходиться без посторонней помощи.
Будьте готовы еще к одному испытанию.
Едва вы переступили порог родного дома с малюткой на руках, как вас уже требуют к телефону многочисленные друзья-подруги с поздравлениями, добрыми пожеланиями и насущным вопросом: когда можно прийти с подарками и взглянуть на плод любви?
Организм новорожденного адаптируется к новым условиям, поэтому оберегайте его от лишних контактов.
Потребуется немалое мужество, чтобы отказать в приглашении всем желающим, включая близкую подругу, и отложить знакомство хотя бы на один месяц.
Народные обычаи, мудрости которых мы не устаем поражаться до сих пор, запрещали показывать новорожденного посторонним людям до сорокового дня, опасаясь сглаза.
В сглаз мы нынче не верим, но этого правила придерживаемся по другой причине.
Новорожденный адаптируется к новым условиям, его защитные силы слишком слабы, чтобы противостоять различным факторам окружающего мира, следовательно, его надо оберегать от излишних контактов.
Он родился стерильным и сразу же повстречался с множеством микробов, которые стали активно прописываться в его организме. К маминой микрофлоре он адаптировался еще во внутриутробной жизни, уже получил и продолжает получать с молоком антитела к ней. А каждый новый знакомый несет на себе целый букет своих невидимых, но весьма коварных существ. Как такому маленькому и слабенькому человечку с еще не сформировавшимся иммунитетом противостоять нашествию визитеров и агрессивных микробов?
Да еще каждый посетитель норовит взять на руки, прижать покрепче и поцеловать. Нужно ли это ребенку?
Конечно, нет.
В первый месяц жизни организм ребенка адаптируется к новым условиям, к микрофлоре собственной квартиры и ближайших родственников, а это и так огромная нагрузка на иммунную систему, еще только-только начинающую работать.
Каждый гость, заглянувший «на минуточку», щедро делится своими стафило– и стрептококками с беспомощным малышом, который затем страдает от появившихся неизвестно откуда прыщиков на коже или нагноения пупочной ранки.
В это драгоценное время устанавливается и налаживается тесная связь между матерью и ребенком, и присутствие посторонних людей мешает этим интимным отношениям, делая затруднительным прикладывание к груди по требованию и невозможным сосредоточение на этом важном и ответственном деле.
Отложите знакомство малыша с друзьями и родственниками до 1,5–2-месячного возраста, когда он немного окрепнет, да и жизнь семьи, круто изменившаяся с появлением наследника, войдет в свою колею.
Ваши истинные друзья поймут, что это делается в интересах ребенка, и не обидятся на вас.
Члены семьи, где появился новорожденный, должны строго соблюдать правила общения с младенцем. Как бы ни соскучился папа за долгий рабочий день по малышу, прежде чем подойти к детской кроватке, он должен сменить одежду и обувь на «домашнюю» и вымыть руки с мылом. Не следует тискать и целовать маленького, особенно после пользования душистой парфюмерией и курения – ему неприятно.
Старшему ребенку объясните, что на некоторое время придется отказаться от приглашения в гости друзей-приятелей, чтобы не принести в дом возбудителей детских инфекций и не нарушать покой малыша.
Через несколько месяцев эти ограничения будут сняты самой жизнью, и круг общения малыша с разными людьми расширится.
О материнской любви.
Как бы ни готовилась женщина к рождению первенца, какими бы радужными картинами ни рисовала она долгожданную встречу с младенцем, в действительности все происходит по-другому. И вместо всепоглощающей любви и безграничной нежности она нередко испытывает к ребенку весьма прохладные чувства. В этом страшно признаться даже самой себе, тем более с кем-нибудь поделиться. Это пугает женщину и служит источником лишних переживаний.
Начинаются терзания: может быть, я бесчувственная и бессердечная, и мой ребенок не получит материнской ласки и заботы?
Перестаньте мучиться понапрасну. Каждая нормальная женщина проходит через стадию привыкания к своему новому статусу матери, не испытывая поначалу нежных чувств к собственному ребенку и выполняя весь ритуал по уходу за малышом из чувства долга и по необходимости.
Ваша связь с малышом не прервалась после его рождения, она просто стала неосязаемой и хрупкой, но с каждым днем становится все прочнее и прочнее. И вот вы уже с умилением рассматриваете беспомощные барахтанья своего крохи, и ласковые слова срываются с языка по велению сердца, подсказанные искренней любовью, а не чувством долга. Чем больше времени вы проводите вместе, тем сильнее взаимная привязанность, тем больше удовольствия вы получаете от общения с малюткой.
А для него весь мир сосредоточен в ваших объятиях и в вашем молочке. Он нуждается в мамином постоянном присутствии, только так чувствуя себя в безопасности. Стоит ли обижаться на него за эти проявления безграничного доверия и требования взаимной любви. Новорожденному страшно и неуютно в этом огромном и непонятном мире. Ни стерильная чистота, ни свежий воздух, ни удобные кроватки-коляски не заменят ему тепла материнских объятий. Он должен постоянно чувствовать вашу любовь.
По утверждениям психологов дети, которых часто брали на руки, вырастают более общительными и уверенными в себе.
Чаще берите малыша на руки, разговаривайте с ним, напевайте песенки. Ласковые интонации маминого голоса успокаивают его, внушают чувство защищенности и уюта. Не бойтесь приучить малыша к рукам, пусть он знает с рождения, что любящие родители всегда рядом и защитят от любых невзгод. Лучше дать ребенку нежности и ласки с избытком, чем недоласкать его.
На протяжении тысячелетий считалось, что ребенок первых месяцев жизни нуждается только в пище и сне. Новорожденных туго пеленали, кормили строго по часам, а все действия по уходу за ними выполняли хотя и добросовестно, но без лишних слов. Тем самым ограничивали ребенка в движении, в получении информации и в конечном итоге в развитии.
В средневековой Англии за детьми королевской династии ухаживали няни из простого народа, которым запрещалось в присутствии сановных отпрысков проявлять эмоции и даже разговаривать. Весь ритуал по уходу за детьми надлежало выполнять молча с каменными лицами. Такое, с позволения сказать, воспитание приводило к отставанию в развитии от своих менее родовитых сверстников и к частым болезням. Еще более жестокий эксперимент провел император Священной Римской империи Фридрих II. Он захотел узнать, на каком языке заговорят новорожденные, если не будут слышать человеческой речи. Он забрал у матерей младенцев, а нянькам и кормилицам категорически запретил разговаривать и выражать чувства при уходе за детьми. Эксперимент с треском провалился, все дети умерли, так и не удовлетворив любопытства тирана. Оставим в покое Рим и Англию и посмотрим на детей, воспитывающихся в государственных учреждениях. Всем известно, что детдомовские дети, лишенные эмоционального контакта с взрослыми, развиваются хуже, чем обласканный ребенок в благополучной семье.
По утверждениям психологов дети, которых часто брали на руки, вырастают более общительными и уверенными в себе. Приемы бессловесного контакта – прикосновения, поглаживания, массаж – оказывают благотворное влияние на развитие центральной нервной системы, стимулируют иммунитет и выработку гормона роста.
Отодвиньте от себя все второстепенные дела и сосредоточьтесь на ребенке. Вам проще и легче подстроиться под него, чем заставить его выполнять ваш режим. Пусть бесконечными домашними делами займутся родственники, желающие помочь на первых порах. А ваше главное дело – малыш и его благополучие.
Если вы обделены помощниками, не стремитесь выполнить всю домашнюю работу, пока кроха спит. Может быть, стоит и самой отдохнуть часок? Малышу приятнее общаться с веселой и отдохнувшей мамой, чем ощущать исходящее от нее раздражение в идеально прибранной квартире.
Пройдет совсем немного времени, и вы постигнете всю глубину материнской любви, привяжетесь к ребенку всем сердцем, искренне недоумевая: как я могла не любить его?
Вся семья в одной постели.
Ни в одной отрасли медицины за последние годы не появилось так много новых взглядов и теорий, как в педиатрии.
Детские психологи призывают относиться к плоду в утробе матери как к самостоятельной личности, отстаивая за ним право на собственные мысли и чувства. Еще десяток лет назад такие высказывания казались фантастическими и смешными, а сегодня подтверждены новейшими современными исследованиями.
Еще совсем недавно кормление по режиму было одним из постулатов педиатрической науки, а теперь почти всеми признается неоспоримое превосходство кормления по требованию.
Педиатры настаивали на том, что ребенок должен большую часть времени находиться в своей кроватке, прикладываться к груди строго по времени и не находиться на руках у мамы и папы «просто так», чтобы не разбаловался.
А о том, чтобы взять ребенка в мамину постель, не могло быть и речи. Возражения сыпались как из рога изобилия: от «негигиенично» до «придавишь во сне». Вот и ходила запуганная «страшилками» мама, как сомнамбула, падая с ног от усталости и недосыпания. А младенец орал все ночи напролет, требуя воссоединения с мамой.
Помучавшись несколько ночей, мама брала малыша к себе в постель, чтобы быть рядом с ним и давать грудь, не вставая. Наступал желанный покой для всей семьи, но молодую женщину мучили угрызения совести: правильно ли она делает?
Все громче и громче звучат голоса психологов, приветствующих совместный сон ребенка и родителей. За время внутриутробного развития ребенок постоянно слышал мамино сердцебиение, ощущал тепло и чувствовал себя в безопасности. Новый, окружающий его мир несет отовсюду тревогу и неизвестность. Когда рядом мама, никакие внешние угрозы не страшны. Можно не тратить силы на защиту от опасности, а успокоиться и заснуть. Просыпаясь, малыш чувствует родной запах, находит мамину грудь, высасывает нужное количество молока и вновь засыпает. Потребность в сосании не просто способствует насыщению, но дает малышу чувство физического и эмоционального единства с мамой.
Не бойтесь брать в свою постель беспокойного младенца. Близость мамы гарантирует ему безопасность и успокоение.
По уверению психологов дети, которых родители берут в свою постель, растут спокойными и уверенными в себе, не страдают детскими страхами и боязнью темноты, так как чувствуют себя защищенными. Если мама редко берет ребенка на руки, он вырастает беспокойным и тревожным, а длительный плач, не прерываемый родителями в воспитательных целях, нарушает нервную систему и снижает иммунитет.
В прошлые века инстинкт подсказывал матери брать младенца в свою постель и давать грудь по требованию, и совместный сон матери и ребенка был обычным делом, и лишь требования цивилизации развели их по разным постелям. Однако практика показывает, что не всегда цивилизованные методы жизни идут на пользу здоровью, и это как раз тот случай, когда не вредно вернуться к старым обычаям.
Совместный сон дает маме возможность выспаться, а ребенку дарит ощущение безопасности и комфорта, способствующие росту и развитию. Частые ночные прикладывания к груди стимулируют выработку молока, и женщина способна обеспечить растущего малыша питательным эликсиром до 1,5–2 лет.
Особенно нуждаются в совместном сне слабые и недоношенные дети. Рядом с любящими родителями они лучше развиваются и быстрее прибавляют в весе. Ребенок, неотлучно находящийся при маме, растет более спокойным и меньше болеет. Прижавшись к маме, он защищен от стресса и лучше сопротивляется негативным воздействиям внешней среды, в том числе и болезням. Это вовсе не означает, что детские кроватки не нужны, и все дети должны спать в родительской постели. В каждой семье этот вопрос решается индивидуально и по взаимному согласию всех сторон.
Но не мучайтесь угрызениями совести, если обстоятельства вынудили вас взять ребенка в свою постель. Помните, что сон слишком большая ценность для малыша, мамы и всей семьи в целом, чтобы приносить его в жертву требованиям педагогики. Иногда достаточно 1–2 недель, чтобы сон ребенка наладился, и он «переселяется» в свою кроватку. Другим детям требуется более длительное время для того, чтобы приобрести уверенность в доброжелательности окружающего мира. Но постарайтесь не затягивать пребывания ребенка в родительской постели. После трех месяцев будет очень трудно приучить его засыпать в одиночестве.
Физиологические состояния периода новорожденности.
А теперь рассмотрим как следует нашего малыша и проследим, как его организм адаптируется в новом для него мире.
Впервые увидев новорожденного, вы можете испытать разочарование: он совсем не похож на того очаровательного карапуза, которого рисовало ваше воображение. Кожа красная и морщинистая, личико опухшее с отечными веками и приплюснутым носиком, голова непропорционально большая, да еще какая-то деформированная. Не пугайтесь! Так выглядят все дети сразу после рождения, проделавшие тяжелый путь из материнской утробы в новую действительность. Пройдет несколько дней, и вы убедитесь, что ваш малыш – самый красивый на свете.
Изредка у новорожденных наблюдаются дополнительные грудные соски в виде розовых или пигментных пятен, которые вызывают опасения у родителей. Эти пятнышки вскоре исчезнут без следа.
С первых минут после рождения новорожденный подвергается серьезным испытаниям, заставляющим его приспосабливаться к новым условиям жизни. Достаточно сказать лишь о разнице температур в материнской утробе (37 °С) и в родильном зале (20 °С), чтобы понять, как неуютно чувствует себя новый человек в этом мире.
Способность младенца адаптироваться к внеутробной жизни зависит от многих факторов, в том числе от состояния здоровья матери, от течения беременности и родов, от жилищных, материальных и санитарно-гигиенических условий семьи.
Не случайно первый месяц считается самым ответственным в жизни ребенка и требует от врача-педиатра и матери повышенного внимания к его здоровью. В этот период могут отмечаться так называемые пограничные состояния, которые при правильном уходе исчезают бесследно и лишь в редких случаях требуют применения лечебных воздействий.
Физиологический катар кожи, или простая эритема – покраснение всей кожи новорожденного со слегка синюшным оттенком в области кистей и стоп. Появление эритемы объясняется значительным расширением кожных капилляров в ответ на воздействие обычных раздражителей внешней среды. Общее состояние малыша при этом не страдает, температура тела остается нормальной, аппетит сохранен. Через 2–3 дня кожа бледнеет, появляется мелкое отрубевидное шелушение, особенно выраженное на стопах и кистях. У недоношенных эритема может длиться до 2 недель, специального лечения не требует, достаточно обычного ухода за кожей.
Токсическая эритема – на гиперемированном фоне кожи появляется сыпь, напоминающая крапивницу, и плотные мелкие бугорки белого цвета с ярко-красным венчиком. Появляются они на первой неделе жизни и самостоятельно исчезают через 1–2 дня. Однако периодически возникают вновь и так же быстро проходят. Возможно, их появление связано с аллергической реакцией на всасывание нерасщепленных белков кишечной стенкой и поступление аллергенов от матери. При повторных и обильных высыпаниях рекомендуются антигистаминные препараты, адсорбенты и очистительная клизма. Применение мазей и кремов на кожу не рекомендуется.
Физиологическая желтуха появляется почти у 80 % новорожденных на 1–3 сутки жизни. В выраженных случаях наблюдается желтушное окрашивание склер и слизистых. Появление желтухи связано с физиологической незрелостью печени, неспособной связать и обезвредить накопившийся в крови билирубин, повышенное количество которого связано с массивным разрушением эритроцитов в первые дни жизни младенца. Физиологическая желтуха лечения не требует и проходит на второй неделе жизни. У недоношенных процесс затягивается до 1,5 месяцев.
Нередко на крохотном носике, на лбу и щеках появляются белые прыщики, которые портят небесную красоту вашего сокровища. Руки так и чешутся выдавить их или смазать чем-нибудь, чтобы скорее ликвидировать досадные высыпания. Не стоит применять таких решительных мер для борьбы с безобидной закупоркой сальных желез (милиа), которая пройдет самостоятельно через пару недель. Повышенное образование кожного сала является защитной реакцией организма, оберегающей нежную детскую кожицу от внешних воздействий. Иногда эти прыщики появляются в большом количестве, в основном на лбу и щеках, что вызывает обоснованное беспокойство у матери. Называется такое состояние акне новорожденных, или младенческие угри, а «виноваты» в их появлении гормоны андрогены, уровень которых в крови новорожденного повышен. Соблюдайте обычные гигиенические правила по уходу за младенцем, и угри исчезнут через некоторое время.
Физиологическая убыль веса сопровождает любого ребенка, с каким бы весом он ни родился. Обычно малыш теряет за первую неделю жизни 5–10 % от первоначального веса, а к 15-му дню восстанавливает утраченное. Причиной потери веса является повышенное выделение воды через кожу и дыхательные пути и недостаточное поступление жидкости в организм с богатым белком молозивом.
Транзиторная лихорадка – повышение температуры до 38–40 °С, совпадающее обычно по времени с максимальной убылью веса, появляется между 3-м и 6-м днями после рождения. Это состояние связано с нарушением водного обмена и распадом собственного белка сыворотки крови. Страдает общее состояние ребенка: беспокойство, озноб, дрожание конечностей, подбородка, иногда развиваются судороги. Необходимы врачебное наблюдение для исключения любого другого патологического состояния и коррекция водного обмена: выпаивание младенца глюкозо-солевыми растворами или внутривенное введение жидкости.
Половой криз с одинаковой частотой развивается как у девочек, так и у мальчиков, и обусловлен повышенным уровнем материнских эстрогенов в крови у плода и новорожденного. На 3–4-й день появляется набухание молочных желез, которое способно увеличиваться до 8–10 дня, достигая величины грецкого ореха. При надавливании из железы выделяется жидкость, похожая на молозиво. При тугом пеленании или выдавливании малыш беспокоится, давая понять, что ему больно. Никаких манипуляций с набухшими железами производить не следует. К концу 3-й недели молочные железы придут в норму. Изредка развивается гнойный мастит при несоблюдении гигиенических мероприятий по уходу за ребенком. Не торопите события и не пытайтесь справиться с мастопатией с помощью различных манипуляций. Не массируйте молочные железы и не выдавливайте из них содержимое, не смазывайте и не накладывайте никаких компрессов. Постепенное исчезновение материнских гормонов из крови малютки окажется более нежным и действенным средством. Грубые манипуляции с молочными железами могут привести к присоединению инфекции и развитию гнойного мастита, когда без хирургического вмешательства уже не обойтись.
Изредка у новорожденных наблюдаются дополнительные грудные соски в виде розовых или пигментных пятен, которые вызывают опасения у родителей. Эти пятнышки вскоре исчезнут без следа.
У девочек могут наблюдаться увеличение половых губ и кровянистые выделения из половой щели, обусловленные все теми же материнскими эстрогенами. Через 2–3 дня выделения прекращаются. Это состояние требует строгого соблюдения гигиены половых органов: после мочеиспускания и дефекации подмывать девочку кипяченой водой в направлении спереди назад (кверху животиком).
Если во время беременности мама перенесла молочницу или страдала гинекологическими инфекциями, необходимо уделить пристальное внимание состоянию половых органов малышки. Ведь в процессе родов она могла заразиться от матери и подхватить молочницу или вульвовагинит. Об этом через несколько дней расскажут выделения из половой щели и покрасневшая отечная слизистая гениталий. Если болезнь не была распознана вовремя, то в сделанном перед первой прививкой (в 3-месячном возрасте) анализе мочи будет обнаружено повышенное количество лейкоцитов. Это может быть свидетельством воспалительного процесса во влагалище, полученного в родах от матери, или несоблюдения гигиенических правил содержания малышки. В любом случае консультация детского гинеколога не повредит, а своевременное лечение быстро приведет к полному выздоровлению.
Мочекислый инфаркт почек, несмотря на грозное название, является не тяжелым поражением мочевыделительной системы, а всего лишь следствием недостаточного поступления жидкости в первые дни после рождения и отложением кристаллов мочевой кислоты в почечных канальцах. Количество мочи снижается, и она приобретает насыщенный красно-коричневый цвет, оставляя на подгузниках яркие пятна. По мере повышения поступления жидкости в организм увеличивается количество выделяемой мочи, и мочекислые кристаллы вымываются из почек. Лечения не требуется.
Физиологическая диспепсия проявляется увеличением кратности стула до 10 и более раз на фоне удовлетворительного состояния ребенка. Обычно это состояние возникает на 5–10-й день после рождения и связано с повышенной секреторной чувствительностью кишечника и повышенной проницаемостью кишечной стенки. Не исключается роль аллергии и бактериальной флоры, заселяющей кишечник новорожденного. Специального лечения не требуется. Важно соблюдать правила естественного вскармливания, гигиенические требования и обеспечить ребенка достаточным количеством жидкости.
Продолжаем осмотр.
Кожа младенца по всей поверхности, особенно на плечах и спинке, покрыта мягкими пушковыми волосами, которые постепенно исчезнут.
Иногда, если ребенок беспокоен, какая-нибудь древняя старушка или невежественная соседка, скажет: у него щетинка на спинке колется, поэтому и кричит. И предложит народное средство для удаления «щетинки»: слепить из хлебного мякиша комочек и покатать его по спинке. После этой процедуры незаметные до того пушковые волосы, скручиваясь вместе по несколько штук, действительно напоминают черную колючую щетину, которую «целительница» и предъявляет в качестве доказательства своей правоты. Не попадайтесь на удочку невежд: у человеческого детеныша не может быть щетины!
Новорожденный лежит в позе боксера: ручки со сжатыми кулачками согнуты в локтях, при попытке выпрямить их вы ощущаете сопротивление. Ножки тоже согнуты в коленных и тазобедренных суставах и не желают выпрямляться. Да и не пытайтесь этого сделать. В мамином животике такое положение позволяло ему занимать как можно меньше места, а теперь привычная поза поддерживается повышенным тонусом мышц верхних и нижних конечностей.
Ручки выпрямятся к 2–2,5 месяца, а ножки – к 4 месяцам. И не вздумайте туго пеленать малыша, насильственно распрямляя ножки якобы для формирования стройности. Тугое пеленание раз и навсегда признано вредным, нарушающим глубокое дыхание, способствующим появлению опрелостей на коже, подавляющим свободу и развитие личности ребенка.
Голова новорожденного имеет относительно большие размеры. Так, у доношенного она составляет 1/4, у недоношенного 1/3, тогда как у взрослого человека – только 1/8 часть тела. Окружность головы у доношенного ребенка составляет 34–35 см.
Поглаживая головку младенца, вы нащупаете над лбом небольшое углубление, лишенное костной ткани, и почувствуете пульсацию этого участка. Это место, расположенное между обеими теменными и лобной костями, имеет форму ромба со сторонами длиной 2 см и называется большим родничком.
Природа позаботилась о том, чтобы после рождения мозг ребенка имел возможность увеличиваться и совершенствоваться. А потому не ограничила его свободу плотной черепной коробкой, оставив между косточками соединительную ткань, которая допускает податливость черепа во время прохождения по родовым путям, а в дальнейшем предоставляет мозгу условия для роста и развития. Расширения соединительной ткани на границе между костями образуют так называемые роднички, из которых поддаются прощупыванию только два – большой и малый, расположенный ближе к затылку.
Малый родничок закрывается в первые же месяцы, а большой остается открытым до 9–12 месяцев. Состояние большого родничка о многом может рассказать врачу и внимательной маме. В спокойном состоянии большой родничок находится на уровне костей черепа, края его плотные, иногда можно почувствовать пульсацию, особенно при плаче малыша.
Иногда в жаркую погоду, а при рвоте и поносе довольно часто, больной родничок западает, как бы проваливается. Это свидетельствует об обезвоживании ребенка и необходимости срочного введения жидкости в организм.
Выбухание и пульсация большого родничка говорят о повышении внутричерепного давления и требуют консультации невропатолога для предотвращения тяжелых осложнений (гидроцефалия, судороги, отек мозга).
При рахите кости размягчаются и края родничка становятся податливыми, а его закрытие отодвигается на более поздний срок.
Глазки новорожденного почти всегда закрыты отечными и тяжелыми веками. Но внимательная мама иногда может разглядеть кровоизлияния под конъюнктивой, которые возникли в связи с повышенным давлением на головку в момент прохождения по родовым путям.
Малютка может дышать только носом, поэтому затрудненное дыхание должно насторожить маму и заставить обратиться к врачу.
Если при плаче вы обнаружите на нёбе 2 симметрично расположенные белые горошинки, не пугайтесь. Это еще одна особенность периода новорожденности, так называемые «жемчужины Эпштейна», которые вскоре исчезнут.
Теперь ознакомимся с состоянием наружных половых органов.
У девочек большие половые губы могут быть припухшими, а из половой щели отмечаются кровянистые выделения. Это обусловлено влиянием материнских гормонов и пройдет бесследно через 2–3 дня.
Мошонка у доношенного мальчика свободно висит на значительном расстоянии от промежности, а у недоношенного вплотную прилегает к ней. Прощупайте мошонку у сынишки: на месте ли яички? Они определяются плотными округлыми образованиями размером с фасолинки. Если нашли только одно яичко или не нашли ни одного, придется обратиться к детскому хирургу.

Yuriy Nedopekin / Dreamstime.com
У плода яички располагаются забрюшинно на задней стенке живота. С 6-го месяца внутриутробного периода начинается процесс опускания яичек через паховый канал на дно мошонки. У большинства малышей этот процесс заканчивается до рождения. Однако в ряде случаев наблюдается задержка, и ребенок рождается с одним яичком или вовсе с пустой мошонкой. Такое состояние называется крипторхизм.
Если яичко остановилось в своем движении в паховом канале или в брюшной полости, где температура на 1,5–2 °С выше, чем в мошонке, то происходит нарушение развития сперматогенной ткани, что может привести к необратимым последствиям.
Поэтому своевременное обращение за медицинской помощью и перемещение яичка на законное место способствуют восстановлению его нормального строения и выполнению в дальнейшем своей важной функции. Иногда яичко опускается в мошонку самостоятельно. В любом случае ребенок должен быть осмотрен детским хирургом в первые месяцы жизни.
Среди аномалий мочеиспускательного канала наиболее часто встречается гипоспадия – недоразвитие уретры, при котором наружное отверстие мочеиспускательного канала находится не на верхушке головки, а на нижней поверхности полового члена: на его теле, на мошонке и даже в промежности. Половой член при этом искривляется и подтягивается к лобку.
Лечение только хирургическое, производится в первые годы жизни ребенка.
Кожные болезни новорожденных.
Самая главная ваша задача в период новорожденности – обеспечить младенцу грудное вскармливание и правильный гигиенический уход, защищающий его от возникновения различных заболеваний. Ведь в первый месяц жизни малыши страдают в основном от заболеваний кожи.
Кожа – самый крупный орган человеческого организма, составляющий 1/12 часть от общего веса тела. Она выполняет многочисленные функции, в первую очередь являясь защитным органом, предохраняющим глубже лежащие ткани от физических и химических воздействий. Не случайно ее называют «крышей тела». Кожа играет теплорегулирующую роль, помогая организму поддерживать постоянную температуру тела, а также является органом дыхания и выделения. Заложенные в коже многочисленные рецепторы, воспринимающие раздражения из внешней среды, делают ее органом внешних чувств. Кожа принимает участие в образовании пигментов и витамина Д, а также в формировании иммунитета.
В коже различают три слоя: поверхностный – эпидермис, средний – собственно кожа, или дерма, и подкожно-жировая клетчатка.
Клетки наружного рогового слоя эпидермиса постоянно слущиваются и заменяются на новые. А самый глубокий слой эпидермиса – зародышевый, обеспечивает пополнение ороговевающих элементов. Эпидермис новорожденного очень тонкий и чувствительный, содержит намного больше влаги, чем кожа взрослого человека.
Дерма тоже отличается физиологической незрелостью и слабо связана с эпидермисом.
Подкожно-жировая клетчатка у новорожденных и грудных детей развита хорошо, содержит тугоплавкие плотные жиры, поэтому кожа у младенцев такая упругая.
Все слои кожи слабо связаны между собой и с подлежащими мышцами, и эта особенность способствует быстрому распространению инфекции не только вглубь, но и в отдаленные участки. Слабое развитие рогового слоя и низкая активность местного иммунитета делают кожу новорожденного легко ранимой, подверженной внешним воздействиям. Малая толщина кожи наряду с богатым кровоснабжением определяют ее высокую всасывающую способность. Это обстоятельство следует иметь в виду при использовании у грудничков различных кремов, мазей, спиртосодержащих растираний (например, при высокой температуре).
Защитная функция кожи ребенка первого года жизни в связи с ее анатомо-физиологическими и функциональными особенностями является недостаточной. А постоянный контакт с испражнениями, тесное соприкосновение с пеленками и трение одежды способствуют легкому возникновению раздражения и воспаления. Изменения на коже сопровождаются беспокойством ребенка и неблагоприятно отражаются на его общем состоянии, а присоединение бактериальной флоры вызывает инфекционные заболевания кожи.
Вот почему в первые дни после выписки из роддома внимание мамы должно быть приковано к состоянию кожи и пупочной ранки малыша.
Кожа новорожденного требует мягкого, но регулярного и тщательного ухода. В паховых складочках и в подмышечных впадинках еще осталась первородная смазка, которую вам хочется немедленно удалить. Не усердствуйте, чтобы не повредить нежной кожицы. Вся смазка смоется, как только вы начнете купать малютку.
У девочек в складках между большими и малыми половыми губами могут образоваться белые наложения, состоящие из слущенного эпителия. Эти излишества легко удаляются ватным тампоном, смоченным стерильным растительным маслом или рыбьим жиром.
На состояние кожи оказывает влияние одежда малютки: под пеленками, распашонками, подгузниками возникает более влажная и теплая среда, увеличивается активность микроорганизмов, возникает раздражение.
Тугое пеленание и тесная одежда усиливают трение между кожей и одеждой, особенно если кожа влажная. Многократное в течение суток воздействие мочи и кала способствует нарушению нормального состояния кожи, особенно в паховых и ягодичных областях, на внутренней поверхности бедер и на гениталиях. Появляется покраснение кожи, затем мелкие пузырьки, которые вскрываются, образуя мокнущую поверхность. Так развивается пеленочный дерматит. Малютку беспокоит зуд и жжение, особенно после мочеиспускания и дефекации. Он становится раздражительным, не берет грудь, плохо спит.
Поддержание чистоты кожи, частая смена подгузников и пеленок, воздушные ванны являются главными факторами, предупреждающими развитие болезни. После каждого мочеиспускания малыша надо насухо обтереть, а после действия кишечника подмыть теплой водой и, промокнув салфеткой, смазать складочки стерильным вазелиновым, растительным или специальным детским маслом (рыбьим жиром) или присыпать детской присыпкой (тонким слоем), которая поглощает влагу и снижает трение.
Пупочная ранка требует пристального внимания и тщательного ухода.
Возникновению пеленочного дерматита способствует круглосуточное содержание младенца в одноразовых подгузниках. Получается своеобразный компресс, усиливающий раздражающее действие мочи и кала на нежную кожу ребенка. Если, несмотря на хороший уход, избежать пеленочного дерматита не удалось, принимайте меры к его устранению.
После подмывания малютки тщательно высушивайте все складочки и потаенные места нежными промокающими движениями. Дайте ему возможность побарахтаться голышом. Воздух оказывает хорошее лечебное действие, подсушивая мокнущие участки и улучшая кожное дыхание. Для подсушивания кожи можно воспользоваться феном, держа его на безопасном расстоянии, чтобы не допустить ожога нежной кожицы.
ВНИМАНИЕ: имея дело с мальчиком, следует соблюдать осторожность: выкладывайте малыша на животик, так как на поток теплого воздуха он может ответить «фонтаном», а попавшая на электроприбор струя способна вызвать короткое замыкание.
Помогут снять зуд и раздражение ванночки с отваром трав (ромашка, череда, чистотел, дубовая кора). Одну столовую ложку травы залить стаканом кипятка, дать настояться и влить полученный отвар в тазик с теплой водой.
Смягчают кожу и уменьшают раздражение ванночки с крахмалом: 3 столовые ложки крахмала размешать в холодной воде, заварить и полученный «клейстер» добавить в ванночку для купания.
Хорошее подсушивающее и дезинфицирующее действие оказывает окись цинка, которая входит в состав детских присыпок и различных мазей (паста цинковая, паста Лассара, мазь «Деситин»).
Пересмотрите свое отношение к одноразовым подгузникам. Избавляя маму от бесконечной стирки, это важное изобретение цивилизации при неправильном использовании может нанести ущерб здоровью ребенка.
Не держите малютку в подгузниках все 24 часа в сутки. Они незаменимы при посещении поликлиники, на прогулке, в длительной поездке. Но дома малыш имеет право на «беспамперсовое» содержание. При многократном мочеиспускании подгузник становится тяжелым и влажным компрессом, способствующим перегреванию и развитию патогенной флоры в половых органах и даже сращению малых половых губ. Грязный подгузник вызывает раздражение на нежной слизистой половых органов девочки, где появляются микротрещины, а затем воспалительный процесс, который может привести к сращению близко расположенных малых половых губ и закрытию половой щели. Чтобы ликвидировать последствия безграмотного использования одноразовых подгузников, приходится прибегать к оперативному вмешательству. Постоянное пребывание мальчика в одноразовых подгузниках способствует перегреванию яичек и возможному нарушению сперматогенеза. Для нормального функционирования яичкам требуется прохладная температура.
Если у ребенка жидкий стул, то длительное пребывание в одноразовом подгузнике приведет к раздражению кожи едким содержимым кишечника вплоть до химического ожога.
При использовании одноразовых подгузников соблюдайте следующие правила:
• Меняйте подгузник до или сразу после кормления, после каждого испражнения, перед сном, сразу после пробуждения, перед выходом на прогулку. За сутки получится 4–6 переодеваний, а у новорожденных до 10 раз;
• Подбирайте подгузники по размеру, руководствуясь при этом не только весом малыша, но и впитывающей способностью изделия. Если ребенок обильно мочится, и кожа под подгузником остается влажной, попробуйте подгузник большего размера;
• С другой стороны, не следует покупать подгузники «на вырост», так как резиночки не будут плотно прилегать к ножкам, и вам не удастся избежать протечек;
• Храните «трусики-непромокашки» в сухом прохладном месте. Повышенная влажность в помещении снижает поглощающую способность изделия.
Если вы остаетесь убежденной сторонницей одноразовых подгузников, отдайте предпочтение современным моделям, выполненным на хлопковой основе из воздухопроницаемых материалов, с повышенной впитывающей и удерживающей способностью. Не последнее значение в выборе изделий имеет и качество застежек, дающее возможность застегивать подгузник несколько раз.
При недостаточном уходе за малышом, чрезмерном укутывании и перегревании на теле может появиться потница в виде мелких красных элементов на невоспаленной коже, иногда превращающихся в прозрачные пузырьки. Особого лечения потница не требует. Достаточно устранить причину повышенного потоотделения и наладить правильный уход за ребенком (гигиенические ванночки, туалет кожных складочек, особенно паховых и ягодичных, частая смена белья, воздушные ванны), и потница будет побеждена.
До полного заживления пупочной ранки не купайте ребенка в ванночке, ограничьтесь обмыванием его тельца теплой водой на пеленальном столике, а после «больших» дел подмойте теплой проточной водой над ванной.
Мальчика подмывают сзади наперед (спинкой кверху), а девочку – спереди назад (кверху животиком).
Чистая кожа хорошо дышит, увеличивая поступление кислорода в организм ребенка и улучшая обменные процессы.
Лицо и глаза ребенка ежедневно протирайте ватными тампонами или мягкой губкой, смоченными кипяченой водой.
Ватными фитильками аккуратно прочищайте носик и ушки, не стремитесь проникнуть глубоко, чтобы не причинить малютке боль.
Везикулопустулез, пузырчатка новорожденных, эксфолиативный дерматит, псевдофурункулез, пиодермия – все эти заболевания характеризуются появлением на коже младенца гнойничковой сыпи, мелкой или крупной, поверхностной или глубокой, склонной или не склонной к слиянию, и вызываются, как правило, патогенными стафилококками, реже – стрептококками. В тяжелых случаях множественные гнойные пузыри вскрываются, образуя обширные эрозивные поверхности, напоминающие ожог. Нередко на этом фоне развивается сепсис, представляющий серьезную угрозу для жизни. А начинается все с безобидного, казалось бы, гнойничка.
Омфалит – гнойное воспаление тканей в области пупочной ямки. Развивается в период заживления пупочной ранки в результате попадания бактериальной инфекции. Из пупка появляется гнойное отделяемое, кожа вокруг него краснеет и уплотняется, становится болезненной и горячей на ощупь. Пупочная ямка превращается в язвочку, окруженную плотным валиком. При надавливании на околопупочную область из ранки выделяется гной. Воспалительный процесс может захватить соседние участки и перейти во флегмону передней брюшной стенки, требующей госпитализации в хирургическое отделение.
От мамы требуется с первых дней обеспечить должный уход за пупочной ранкой, предупреждающий развитие осложнений. При выписке из роддома она чаще всего покрыта корочками, из-под которых сочится небольшое количество светлой жидкости.
Для обработки пупочной ранки необходимо иметь 3 %-ный раствор перекиси водорода, стерильную пипетку, 1 %-ный раствор бриллиантовой зелени и ватные палочки. Большим и указательным пальцами левой руки разведите края пупочной ранки и закапайте пипеткой перекись водорода. Появление пенящейся жидкости свидетельствует об очищении ранки от микроорганизмов. Ватной палочкой просушите не только поверхность пупка, но и его дно (это очень важно!).
Эту процедуру повторите 2–3 раза, тщательно просушивая пупок и освобождая его от корочек с помощью ватных палочек. Под корочками в теплой и влажной среде вольготно живется микробам, поэтому надо лишить их укрытия. За один раз ликвидировать корочки не всегда удается, так как насильно отдирать их нельзя, это может привести к кровотечению, а размягченные перекисью водорода они довольно легко снимаются.
После тщательного просушивания донышка пупка и кожи вокруг него обработайте пупок зеленкой, так же разведя его края и смазывая дно пупка, складочки и кожу вокруг него. За 2–3 дня правильной обработки пупочная ранка заживает полностью и больше не требует ухода. Смазывание зеленкой лишь поверхности пупочной ранки ведет к различным неприятностям: мокнущий пупок, гнойное воспаление пупка и передней брюшной стенки вплоть до сепсиса.
Себорея новорожденных («чепец младенца») – образование сальных чешуек и корочек на волосистой части головы, иногда на лбу и бровях малыша. Их появление связано с повышенной функцией сальных желез в раннем возрасте. Если не удалять их своевременно, то чешуйки утолщаются, склеиваются между собой и образуют плотную корку, которая нарушает кожное дыхание, вызывает раздражение и мокнутие кожи, облегчая внедрение гноеродных бактерий.
Избавиться от чешуек нетрудно. На ночь смажьте их прокипяченным растительным маслом, вазелином или детским кремом, наденьте на головку чепчик. На следующий день перед купанием частым гребешком попробуйте вычесать размягченные чешуйки, после чего вымойте голову с мылом и опять поработайте гребешком, чтобы удалить оставшиеся наложения. Не всегда вы сможете удалить за один раз все корочки, поэтому процедуру придется повторить через 2–3 дня. Однако у некоторых детей корочки продолжают образовываться вновь и вновь, несмотря на идеальный уход. Повторное их образование является признаком экссудативного диатеза, а, следовательно, требует повышенного внимания к уходу за кожей.
Гемангиома. На коже новорожденного младенца нередко можно обнаружить сосудистую опухоль – гемангиому. Это врожденная патология, связанная с поражением кровеносных сосудов. Гемангиомы различаются по форме, по размерам и по течению. У одного ребенка она представляет собой маленькое красное пятнышко на одном уровне с кожей. А у другого гемангиома имеет ярко выраженную темно-лиловую окраску, выступает над поверхностью кожи и достигает значительных размеров. Поведение гемангиом непредсказуемо: появившись на любом участке тела, одни могут исчезать бесследно и самостоятельно, в то время как другие склонны к увеличению и разрастанию. Кроме чисто косметических дефектов и переживаний, гемангиомы могут доставлять и физические неудобства, если расположены на слизистых оболочках, на веках, на губах, на половых органах и в местах, подвергающихся частому травмированию: на шее, в области суставов. Кавернозные гемангиомы склонны к кровотечениям, особенно при травме, иногда подвергаются изъязвлению и инфицированию.
Наблюдение за ходом развития гемангиомы осуществляет детский хирург, который и принимает решение о выборе метода лечения. Большинство гемангиом не требует специального вмешательства в свое естественное течение, так как не причиняют малышу никаких неприятностей и самостоятельно исчезают к 5-летнему возрасту, а иногда и на первом году жизни. Если гемангиома постоянно растет, часто травмируется и мешает нормальному функционированию органа, значит, с ней придется расстаться, не дожидаясь ее самоизлечения.
Наличие гемангиомы на лице у девочки нередко вызывает у родителей страдание и даже отчаяние. Не расстраивайтесь раньше времени. Современные методы хирургического и косметического лечения исправят ошибку природы и вернут вашей принцессе первозданную красоту.
Если раньше применялось хирургическое иссечение гемангиомы, то в настоящее время врачи располагают такими возможностями, которые дают хороший результат и не оставляют рубцов на коже. Выбор метода лечения зависит от размера опухоли, ее локализации и поведения. Наиболее распространены электрокоагуляция (прижигание), склерозирующая терапия – ведение специальных растворов, вызывающих спадение просвета капилляров и их запустевание, воздействие рентгеновских и лазерных лучей, компрессионная терапия. Иногда применяется сочетание нескольких методов для достижения наилучшего эффекта.
Пигментные пятна (невусы). Редкий ребенок появляется на свет свободным от родимых пятен, которые бывают очень разнообразными по размерам, цвету и локализации. На веках младенца, на лице и затылке на границе с ростом волос часто наблюдаются родимые пятна розового цвета, плоского характера и различные по форме. Как правило, они исчезают в течение нескольких месяцев самостоятельно. У детей, в семьях которых есть выходцы из Азии, на спинке и ягодичках обнаруживаются пятна серо-голубого цвета, напоминающие синяки, так называемые монголоидные пятна. Они не доставляют малышу ни малейшего неудобства и вскоре могут исчезнуть.
Беспокойство врачей вызывают пигментные пятна (невусы). Плоское светло-коричневое пятнышко, расположенное на спинке младенца, не вызовет у мамы огорчения, тогда как огромный участок черного цвета, к тому же еще покрытый волосами, способен лишить сна и душевного равновесия. Невус опасен своим перерождением в злокачественную опухоль кожи – меланому, поэтому подлежит хирургическому удалению. При обширной площади поражения операцию проводят в несколько этапов с использованием пересадки кожи.
Органы чувств.
Пробуждение чувств начинается у ребенка еще в материнской утробе. Психологи доказали, что плод чувствует настроение матери, слышит ее голос и музыку, его глаза реагируют на яркий свет, падающий на мамин живот, а кожа испытывает приятные ощущения от колебаний околоплодной жидкости. Органы чувств только что родившегося ребенка испытывают колоссальную нагрузку от обрушившихся на них раздражителей: света, шума, прикосновений акушерки, резкого перепада температур и т. д. Этот шквал ощущений способен вызвать настоящий стресс. Недаром всемирно известный новатор в области деторождения Мишель Оден рекомендует создавать в родильном зале обстановку, благоприятную для рождающегося ребенка: уменьшить свет, приглушить звуки, младенца сразу же положить матери на живот, дать ему грудь, а все неприятные для него процедуры проводить на мамином животе и как можно бережнее. Оден утверждает, что существует четкая взаимосвязь между началом жизни и будущей судьбой человека, так как обстоятельства рождения оказывают долговременное воздействие на такие качества, как общительность, дружелюбие, агрессивность, то есть на способность и неспособность любить.
Молодых мам очень часто беспокоят вопросы: как видит, как слышит, что чувствует новорожденный.
Зрение.
Почти 80 % информации из окружающего мира ребенок воспринимает зрительно. Поэтому огромное значение для младенца имеет качество зрения. Органы зрения – это не только глазные яблоки, но и нервно-мышечный аппарат, и соответствующий отдел головного мозга, который анализирует полученную зрительную информацию. Не зря говорят, что человек видит не глазами, а головой.
Глазные яблоки младенца имеют относительно большие размеры, чем у взрослого человека. Белки глаз с голубоватым оттенком, конъюнктива розовая, блестящая, радужная оболочка обычно темно-голубая, а постоянный цвет устанавливается в течение первых месяцев. Зрачки у новорожденного узкие и вяло реагируют на свет. До рождения у младенца не было потребности видеть, поэтому зрение развито недостаточно: зрительный нерв еще не обзавелся миелиновой оболочкой, необходимой для передачи нервных импульсов, а центральная часть сетчатки, на которую проецируется изображение предметов, недостаточно развита. Поэтому зрительное восприятие объектов нечеткое, нерезкое. Но ребенок видит с первого дня жизни. В этом вы можете убедиться воочию, проследив за его реакцией на яркий свет. Даже во сне малыш плотно смыкает веки, если перед глазами поместить источник света. Немецкие ученые экспериментально доказали, что младенцы уже в утробе матери реагируют на яркий свет и активными движениями дают знать об этом.
Глаза новорожденного имеют фиксированное фокусное расстояние, составляют 20–25 см, что соответствует расстоянию между лицом матери и ребенком, находящимся на ее руках.
Согласно законам оптики, изображение окружающего мира проецируется у человека на сетчатке в перевернутом виде. Но кора головного мозга с возрастом приспосабливается переворачивать картинку. Мозг младенца еще несовершенен и не способен к таким сложным действиям, поэтому малыши видят мир «вверх ногами». В первые дни после рождения малютка встречается с большим количеством зрительных раздражителей. Но умная природа защитила его от огромной зрительной нагрузки, дав возможность видеть только крупные предметы, расположенные возле его лица. Мамино лицо он сначала видит схематично как овал с двумя темными кругами (глазами). Но изображение, подкрепляемое звуковыми сигналами (маминым ласковым обращением, тихим пением), очень скоро станет для него родным и знакомым. И скоро он узнает свою маму и отличит от других людей, ответив на ее появление оживлением и улыбкой.
Новорожденный еще не координирует движения глаз, не фиксирует предметы взглядом, поэтому косоглазие в период новорожденности – явление обычное, свидетельствует о функциональной незрелости зрительного анализатора, и не надо этого пугаться. К концу первого месяца вы заметите, что ребенок следит глазами за ярко освещенными предметами, и успокоитесь: со зрением у него все в порядке.
Новорожденные видят мир в черно-белом цвете, а цветное зрение появляется не ранее 3-го месяца. Это установлено экспериментально на основании изучения условных рефлексов в ответ на цветовые раздражители. На втором полугодии жизни дети уже различают все цвета, раньше всего узнавая желтый, белый и розовый.
Боковое зрение у детей первых месяцев жизни отсутствует и появляется приблизительно с 5–6 месяцев. У большинства детей при рождении отмечается дальнозоркость. Повесьте над кроваткой подвижные игрушки – мобили, вращающиеся под влиянием легких движений воздуха. Малыш с удовольствием будет разглядывать яркие красочные предметы. Психологи утверждают, что дети первых месяцев жизни любят желтый, зеленый, красный цвета и круглые предметы. Оптимальное расстояние висящих игрушек составляет 40–50 см от глаз ребенка.

Ребенок не должен постоянно находиться в кроватке, рассматривая одни и те же объекты. Взяв малыша на руки и перемещаясь по квартире, вы расширяете для него обзор, способствуете получению новых впечатлений и формированию более сложных образов, следовательно, даете стимул к познавательному развитию. Помещение, где находится ребенок, должно иметь хорошее освещение. Учитывайте это при выборе детской комнаты. Острота зрения в течение года значительно возрастает, и 2–3-летний малыш видит мир во всей его красоте.
На первом году жизни ребенок должен посетить окулиста в 3 месяца, в 6 месяцев и в 1 год, чтобы не пропустить симптомов какого-либо глазного или общего заболевания. Окулист на ранней стадии заметит помутнение роговицы или хрусталика, выявит истинное косоглазие, обнаружит застойные диски зрительных нервов и заподозрит внутричерепную гипертензию. Только врач с помощью специальной аппаратуры определит остроту зрения у малыша, еще не умеющего назвать картинку на таблице для определения зрения. В раннем возрасте у детей выявляется дальнозоркость, что является нормой. Однако необходимо выявить степень дальнозоркости. Если она высокая, то речь пойдет о коррекции зрения с помощью очков.
Слух.
Органы слуха, к которым относятся наружное, среднее и внутреннее ухо, слуховые нервы и слуховые центры, сформированы у детей к рождению полностью. Слух у новорожденного несколько понижен, но не отсутствует, как принято было считать раньше. Сейчас достоверно известно, что плод воспринимает внешние звуки, находясь в утробе матери, а после рождения узнает их. Проводилось наблюдение за детьми, которым мамы во время беременности пели песенки, давали слушать музыку Моцарта или Вивальди через наушники, приложенные к животу. С изумлением мамы обнаруживали, что, услышав эти мелодии после рождения, малыши узнавали их. На громкую рок-музыку будущие детишки реагировали недовольством и возмущением, проявлявшимся усилением двигательной активности.
Наружный слуховой проход у новорожденного может быть заполнен жидкостью, а барабанная полость заполняется воздухом постепенно, этими причинами объясняется снижение слуха в первые дни жизни. Кроме того, слуховой нерв развивается в течение всего первого года, и соответственно этому улучшается слух. Так что не стоит беспокоиться, если на громкий звук младенец не реагирует и продолжает безмятежно спать.
Однако проверить, хорошо ли слышит ваш малыш, нужно обязательно. Для этого вовсе не обязательно идти к врачу, сначала понаблюдайте за поведением ребенка в домашних условиях. Во время сна произнесите негромкую фразу рядом с его кроваткой и прислушайтесь к дыханию. У малыша должен измениться ритм дыхания: за короткой паузой последует глубокий вдох и несколько ускоренных дыхательных движений. Он может открыть глаза и взмахнуть ручками. Во время бодрствования проверить слух еще проще. Поднесите к его уху звучащую игрушку или тикающий будильник, и по его реакции сразу поймете, как обстоят дела со слухом. Выявление тугоухости или полной глухоты должно произойти как можно раньше. В противном случае малыш будет отставать в развитии и не сможет разговаривать. Особенно внимательными должны быть мамы, если:
• Ребенок родился недоношенным;
• При рождении младенец получал реанимационную помощь;
• В семье наблюдались случаи врожденной глухоты;
• Во время беременности мама получала антибиотики с ототоксическим эффектом (стрептомицин, гентамицин, канамицин, мономицин).
При подозрении на снижение слуха ребенка надо немедленно проконсультировать у специалиста.
Довольно рано малыш учится координировать зрительные и слуховые раздражители. Уже с 2-месячного возраста он поворачивает голову на звук и следит глазами за звучащим предметом. Опытным путем доказано, что младенец различает звуки по тембру и высоте и отличает музыкальные звуки от других шумовых сигналов. В этом вы можете убедиться и сами: малыш отличает мамин голос от любого другого, с удовольствием слушает мелодичную музыку и реагирует недовольством на резкие неприятные звуки.
Самая лучшая музыка для него – это ласковый мамин голос. С первых дней жизни малыш должен «купаться в звуках». Чаще разговаривайте с ним, пойте детские песенки. Пусть он пока не понимает слов, но прекрасно разбирается в интонации и с радостью приветствует ваше общение. Вовлекайте в разговор папу и других родственников, и скоро малыш будет различать их по голосам. Только помните, что громкие звуки пугают ребенка и вызывают нагрузку на его слуховой аппарат. Создайте в доме звуковой комфорт.
К сожалению, рождение ребенка с пониженным слухом – далеко не редкость в наше время. Приблизительно 1–2 новорожденных из 100 имеют проблемы со слухом в той или иной степени. Поэтому раннее выявление снижения слуха у младенцев необходимо для своевременного и эффективного лечения глухоты. Недавно российскими учеными был изобретен уникальный прибор, позволяющий выполнить эту задачу практически в роддоме. В ухо новорожденному вводится зонд, по которому направляются звуковые сигналы, и воспринимается ответ из органа слуха. Полученный результат анализируется, и при подозрении на тугоухость данные обрабатываются на компьютере. При необходимости назначается более сложное обследование. Новая методика позволит выявлять детей с проблемами слуха в первые дни жизни и предупреждать дальнейшее развитие глухоты.
Вкус.
На язычке новорожденного имеются вкусовые сосочки, с помощью которых он воспринимает и оценивает вкусовые раздражения. На попадание в рот сладкого маминого молочка он отвечает сосанием, глотанием и общей реакцией успокоения. А попробуйте предложить ему горькое лекарство, и убедитесь, что такой вкус ему не по нраву: появится недовольная гримаса, сосание прекратится, зато усилится слюноотделение. Чувство вкуса имеется даже у недоношенных малышей и у детей с врожденными дефектами развития нервной системы. На третьем месяце жизни ребенок уже прекрасно дифференцирует вкусовые сигналы и открыто дает понять, нравится ему данный продукт или нет. Это может подтвердить любая мама малыша-искусственника, предложившая ему после сладкой смеси кисломолочную. Ощутив вместо привычной сладости непонятный новый вкус, малыш откажется от смеси и выразит недовольство. Потребуется некоторое время и настойчивость с маминой стороны, чтобы кроха убедился в питательных и вкусовых достоинствах новой пищи.
Обоняние.
В определении запахов основная роль принадлежит тройничному и обонятельному нервам, чувствительные окончания которых воспринимают обонятельные раздражители. С самого рождения младенец чувствует запах маминого молочка и способен отличить ее от любого другого человека. Чем сильнее выражен любой запах, тем выше реакция малыша на него. На резкие неприятные запахи он отвечает недовольством. Поэтому не рекомендуется общаться с маленьким тем людям, которые пользуются парфюмерными средствами. Это в первую очередь относится к маминым подругам, которые пришли познакомиться с младенцем и желают его потискать. Неприятно для малыша и тесное общение с папой сразу после бритья, сопровождающегося применением туалетной воды или одеколона. Зато запах родной мамы, оказывающий успокаивающее действие, для него дороже любого самого изысканного парфюма.
Острота обоняния у младенцев, конечно, меньше, чем у взрослых. Но это дело наживное. По мере взросления и знакомства с окружающим миром обоняние совершенствуется, и через пару лет ребенок поразит вас своим чутким носиком, способным унюхать самый слабый запах.
Кожная чувствительность.
Чувствительность кожи у новорожденных выражена хорошо, но неравномерно. Наиболее чувствительна к прикосновениям и раздражениям кожа ладоней (вот почему не следует надевать на новорожденного рукавички или распашонки с зашитыми рукавами), подошв, лица, промежности, менее чувствительны разгибательные поверхности предплечий и голеней. Еще меньшей чувствительностью обладает кожа спины, груди, живота и бедер. Младенец чутко отзывается на прикосновения, давая понять, нравится ему или нет, как его берут на руки, вынимают из кроватки, погружают в ванну.
В наличии у новорожденного болевой чувствительности никого убеждать не приходится. Его реакция на кишечные колики, инъекции и другие болезненные процедуры предсказуема и ничем не отличается от ощущений взрослого человека.
Температурное чувство новорожденного зависит от состояния терморегуляции, которая еще довольно несовершенна. В момент рождения температура младенца составляет приблизительно 38 °С, но уже через 30–40 минут она заметно снижается, а через 2–3 часа может упасть ниже 36 °С. Особенно заметен этот процесс у слабых, травмированных и недоношенных младенцев. У здорового ребенка в течение первых суток температура вновь повышается и устанавливается на постоянных цифрах в пределах 36–37 °С. Иногда процесс установления нормальной температуры затягивается до 5–7 дней.
Поддержание постоянной температуры тела зависит от состояния терморегуляции, которая состоит из двух основных процессов: теплопродукции и теплоотдачи. У новорожденного выявляется недостаточность теплопродукции, зато теплоотдача повышена, в первую очередь, за счет непривычной для него низкой температуры окружающего воздуха. На степень и длительность снижения температуры оказывают влияние вес ребенка, размеры его тела, состояние при рождении, количество околоплодных вод и первородной смазки, а также условия ухода и способ вскармливания.
Температура 37 °С является нормальной для ребенка, и беспокойство матери по этому поводу ничем не обосновано. В течение суток температура тела может меняться неоднократно в зависимости от обстоятельств: после кормления и беспокойства повышается, в голодном состоянии и после сна понижается. Такая подвижность температуры также свидетельствует о несовершенстве терморегуляции и превышении теплоотдачи над теплопродукцией. Круглосуточное пребывание младенца в одноразовых подгузниках способствует затруднению теплоотдачи, и температура тела может постоянно держаться на показателях 37,3–37,5 °С, вызывая беспокойство у родителей. Попробуйте измерить температуру через 15 минут после снятия подгузника и убедитесь, что она нормализовалась. С возрастом способность организма удерживать температуру собственного тела повышается, и температура тела становится стабильной, не зависящей от температуры окружающей среды.
Безусловные рефлексы.
Жизнедеятельность новорожденного обеспечивается безусловными рефлексами, которые появляются на свет вместе с ним и руководят его поведением. Наиболее важные рефлексы, способствующие выживанию, – сосательный и глотательный. Глубоко недоношенный ребенок, у которого отсутствуют эти рефлексы, не сможет выжить без введения пищи непосредственно в желудок через зонд.
Хорошо развиты при рождении защитный рефлекс, выражающийся в мигании век, и ориентировочный, заключающийся в движении глаз за источником света.
Попробуйте вложить свой палец в маленькую ладошку, и вы почувствуете, как крепко схватил его малютка. Так проявляется хватательный рефлекс, который через несколько месяцев перейдет в сознательное действие, и малыш станет захватывать любые предметы, попадающиеся под руку.
Положите младенца на живот и приставьте к его подошвам свою ладонь. Он тут же оттолкнется от вашей руки, будто собрался ползти. Это феномен ползания.
Поднимите малыша под мышки так, чтобы его стопы касались твердой поверхности, с удивлением обнаружите, что он упирается полной стопой и как бы стоит на полусогнутых ножках с выпрямленным туловищем. Это рефлекс опоры.
Наличие хорошо выраженных безусловных рефлексов свидетельствует о том, что спинной мозг у новорожденного лучше подготовлен к функционированию, чем головной. Некоторые безусловные рефлексы сопровождают человека всю жизнь: глотательный, кашлевой, чихательный. Другие постепенно и не одновременно угасают, выполнив свою роль, на протяжении первых 3–6 месяцев: поисковый, хоботковый, сосательный и т. д.
Большое плавание.
Приступая к первому купанию малыша, мама испытывает вполне обоснованное волнение. Ведь от исхода этого ответственного дела зависит дальнейшее отношение ребенка к водным процедурам. Малыши любят купаться, ибо, оказавшись в ванне, каждый вспоминает знакомую среду, в которой провел 9 месяцев. Не бойтесь навредить малютке, держитесь уверенно и спокойно, бережно и плавно погружая его в ласковую водную стихию.
В теплую воду (35–37 °С) добавьте несколько капель концентрированного раствора марганцовки, чтобы получилась розовая водичка, и осторожно опустите ребенка в ванночку. Мягкой губкой, намыленной детским мылом, гелем или пеной для ванн, протрите тело малыша, начиная с ладошек и пальчиков, пройдя все складочки и потайные места, в последнюю очередь вымойте голову шампунем «без слез» или детским мылом, слегка наклонив ее назад. Во время первого купания не держите ребенка в ванне больше 5 минут, так как для его нервной системы это довольно большая нагрузка, а после купания ополосните водой с настоями трав: ромашка, череда, чистотел, шалфей.
Одна столовая ложка сухой травы заливается 1 л кипятка и выдерживается на медленном огне в течение 15 минут, процеживается и добавляется в воду для ополаскивания.
Желательно во время купания иметь помощника, так как мамины руки заняты ребенком: одна рука подведена под головку, а вторая под попку. А помощник займется собственно мытьем младенца, особое внимание уделяя местам наибольшего скопления грязи: шея, паховые и подмышечные складки.

Mishavera / Dreamstime.com
Если вы купаете ребенка без помощника, будьте осторожны, помните о том, что намыленный малыш может выскользнуть из рук и удариться или захлебнуться.
После купания заверните малыша в полотенце, промокните влагу и перенесите на пеленальный стол. Здесь вы протрете и обработаете все складочки и оденете свежевымытого малыша в чистые и наглаженные пеленки-распашонки. Не допускайте большой разницы температур между помещениями, где купаете и где одеваете малютку, чтобы не простудить его. Помните о несовершенстве терморегуляции новорожденного и в связи с этим о способности его организма к перегреванию и переохлаждению.
До полугода рекомендуется купать ребенка через день, а если нравится – ежедневно. Детское мыло и другие моющие средства используйте не более двух раз в неделю, чтобы не высушивать и не обезжиривать кожу.
Ежедневное купание не только поддерживает чистоту тела, но и стимулирует развитие нервной системы и двигательных функций малыша, оказывает закаливающее действие на организм. Длительность водной процедуры для ребенка до года не должна превышать 12–15 минут.
Одна столовая ложка сухой травы заливается 1 л кипятка и выдерживается на медленном огне в течение 15 минут, процеживается и добавляется в воду для ополаскивания.
Вы вполне можете обойтись без детской ванночки, используя для купания новорожденного обычную ванну. Надо ли говорить о необходимости тщательного мытья ванны дезинфицирующим средством?
Использование большой ванны для купания младенца превращает обычную гигиеническую процедуру в оздоровительное и закаливающее мероприятие. Ванну наполняйте водой полностью. Правой рукой поддерживайте затылок и шейку ребенка, лежащего на спине, а все тело погрузится в воду. Такое положение дает малышу возможность свободно двигать конечностями, а с вашей помощью он может перемещаться в ванне вперед-назад. Переверните ребенка на живот, поддерживая его за шейку и подбородок, пусть теперь поплавает в таком положении. Если пару раз нечаянно нырнет – не паникуйте. Рефлекторное закрытие голосовой щели не позволит воде попасть в дыхательные пути, а небольшое количество проглоченной воды не отразится на здоровье. Вода, попавшая в нос, вызовет чихание, а, следовательно, носик основательно очистится от пыли и сухих корочек. Постепенно снижая температуру воды, вы добиваетесь закаливающего эффекта. Только следите, чтобы ребенок активно двигался в прохладной воде.
Как одевать ребенка.
Вы полны решимости с первых дней закалять малыша, не признаете чепчиков и ватных одеял и выдерживаете ежедневные нападки бабушки, утверждающей, что вы «издеваетесь над ребенком, ему холодно», а она вас «растила в тепле и заботе».
Ворчание старшего поколения зарождает сомнение в правильности действий, и вот уже возникает беспокойство: может, и правда, ему холодно?
Как одеть малыша, чтобы он чувствовал себя комфортно, не мерз, но и не перегревался? Самый простой критерий – теплый носик. Если носик холодный, его обладатель замерз, и требуется более теплая одежда. Иногда свидетельством замерзания является икота, которая подскажет, что малыша надо «утеплить».
Надевать ли в квартире шапочку? На этот вопрос нельзя ответить однозначно. Бывают разные малыши и разные квартиры. Следует учитывать индивидуальные особенности ребенка, его вес при рождении, активность при сосании, состояние нервной системы и системы терморегуляции. Здоровый доношенный новорожденный в теплой квартире может обходиться без головного убора, а чепчик ему нужен только после купания, пока не высохнет голова.
А другой малыш в таких же условиях икает и мерзнет, пока мама не догадается надеть на него шапочку.
Голова новорожденного относительно больше, чем у взрослого и составляет 1/4 часть от длины тела (у взрослого – 1/8 часть). Следовательно, потери тепла через кожу головы велики, приблизительно 70 %, поэтому голова у малыша мерзнет в первую очередь.
Поговорка, рекомендующая держать «ноги в тепле, а голову в холоде», применительно к грудным младенцам верна только наполовину.
Что касается недоношенных, ослабленных, недавно переболевших младенцев, то для них шапочка является непременным атрибутом домашнего костюма.
Оптимальная температура воздуха в детской комнате – 20 °С. В таких условиях на малыше должна быть одежда в 2 слоя: тонкая хлопчатобумажная распашонка или футболка и х/б (фланелевый или трикотажный) костюмчик. На маленькие ножки наденьте х/б носочки.
При температуре воздуха 18 °С одежда остается двухслойной, но верхний костюмчик должен быть из шерстяного или полушерстяного трикотажа, а на ножках шерстяные носочки.
Если в квартире прохладно – 17–18 °С, спешите утепляться: три слоя одежды защитят кроху от нерадивых коммунальщиков, не подключивших отопление вовремя. Экипировка состоит из нижнего х/б белья, легкого х/б костюмчика и шерстяного костюма с длинными рукавами, дополненного шерстяными носочками и легкой шапочкой. Это одежда для бодрствования. Во время сна укрывайте малыша одеялом. Лучше всего из овечьей шерсти. Во-первых, оно легкое и теплое. Во-вторых, овечья шерсть способна впитывать влагу, оставаясь при этом совершенно сухой. Сохраняется естественная терморегуляция организма.
Вы собираетесь на прогулку? О чем шепчет погода за окном?
Лето в разгаре, солнце в зените, температура воздуха +25 °С. Форма одежды летняя, облегченная: тонкая х/б рубашечка или маечка, тонкие х/б ползунки или трусики и х/б носочки. Пусть тельце дышит и наслаждается долгожданной свободой. Голову защитите панамкой или косыночкой.
При температуре воздуха 20° С на облегченный вариант набросьте трикотажный костюм с длинными рукавами и ползунками и трикотажный чепчик.
В прохладный летний день, когда температура понизилась до 17–18 °С, требуется три слоя одежды: нижнее х/б белье, трикотажный костюмчик и шерстяной костюм с длинными рукавами и шерстяными носочками. На голову наденьте трикотажную шапочку.
Вот и осень наступила, на улице 14–16 °С, но еще светит солнце, и погода безветренная. Наш малыш постепенно превращается в «капусту», а число слоев достигает 4-х. Предыдущий вариант дополняем шерстяным костюмом плотной вязки, шерстяными носками и плотной вязаной шапочкой.
В настоящую осеннюю погоду, когда термометр не поднимается выше 10 °С, достаем из сундука осенний комбинезон, вторые носочки и вторую шапочку.
Температура приближается к нулевой отметке, а число слоев возрастает до 5: нижнее х/б белье, х/б костюмчик, полушерстяной или шерстяной костюм из тонкого трикотажа, теплая кофта и шерстяные рейтузы, шерстяные носки из толстой пряжи или 2 пары тонких шерстяных носков, осенний комбинезон. На голове х/б чепчик и шерстяная шапочка. Пришло время познакомить малыша с новыми предметами одежды: варежками и шарфом.
При температуре около нуля замените осенний комбинезон на зимний, превращающий малыша в забавного медвежонка. Остальные слои остаются без изменения.
Зимой прогулки с малышом возможны при температуре не ниже –10 °С. Своего «медвежонка» заверните в теплое одеяло или меховой конверт. Такая экипировка позволит «зимовать» в течение 1,5–2 часов. Наш народ не запугать и сибирскими морозами: при –20–25 °С отважные мамы выгуливают малышей часами. Не переусердствуйте! Хотя малыш и закутан как многослойная капуста, носику приходится вдыхать холодный воздух, не успевающий согреваться в носоглотке. А это может вызвать простуду.
Почему мы постоянно говорим о количестве слоев одежды? Такая форма одевания предпочтительнее для малышей, так как прослойка воздуха между слоями играет теплоизолирующую роль и позволяет удерживать тепло, не допуская переохлаждения.
Отошли в прошлое те времена, когда мамы и бабушки часами простаивали в очередях, чтобы купить малышу шубу из натурального меха. Обновка бралась на вырост, и бедный кроха вынужден был выносить на своих плечах всю тяжесть маминой любви в виде сковывающей движения шубы. Гораздо удобнее и практичнее легкие, но теплые и уютные комбинезоны, позволяющие быть в постоянном движении на прогулке, а следовательно, не препятствующие физическому развитию. К тому же, активно двигаясь, ребенок никогда не замерзнет.
В перегревании тоже нет ничего хорошего: малыш потеет, беспокоится, в кожных складках образуются опрелости, на потной головке появляются гнойнички. С потом малыш теряет жидкость и соли, наступает нарушение водно-электролитного обмена вплоть до обезвоживания и угрозы судорог. Не забывайте в жаркие дни предлагать малютке воду, даже если он получает грудь по требованию. А искусственник нуждается в питье безоговорочно.
Собираемся на первую прогулку.
Когда можно впервые выйти в свет с малышом? Как долго должна длиться первая прогулка? Эти вопросы каждая юная мама обязательно задает своему врачу. Пожалуй, в этом вопросе разногласий среди педиатров нет.
Как только малышу исполнилось десять дней, он готов к первому путешествию. И хотя путешествие не претендует на дальность и продолжительность, для мамы и малыша это серьезное событие.
Первая прогулка – не столько режимный момент для ребенка, сколько повод для мамы предстать перед всем миром в новом качестве. Чувство гордости и значимости охватит вас, когда вы впервые выйдете во двор, толкая перед собой коляску с драгоценным свертком и отвечая на приветствия и поздравления соседей.
Для первого раза достаточно провести на улице 10–15 минут, какой бы хорошей ни была погода. Для малыша сейчас не так важен свежий воздух, как постоянный близкий контакт с мамой, которого он лишен, находясь в коляске на улице. Да и мама, не вполне оправившаяся после родов, лучше чувствует себя в привычной домашней обстановке, нежели под любопытствующими взглядами посторонних людей.
Установление тесной связи между матерью и ребенком требует тишины и уединения, а также частого прикладывания к груди, что весьма проблематично в условиях прогулки. Поэтому до достижения ребенком 1,5-месячного возраста пребывания на свежем воздухе не должны быть частыми и длительными. Достаточно выйти на 20–30 минут 2 раза в день, чтобы малыш привыкал к новым условиям, а мама могла развеяться от постоянных забот. В дальнейшем длительность прогулок возрастет, но не беспредельно. Два раза в день по 2 часа вполне достаточно для ребенка в городских условиях.
Если вы испытываете сожаление по поводу длительности прогулок в ущерб нескончаемым домашним делам, вас выручит наличие в квартире балкона или лоджии. Расположите коляску так, чтобы через стекло вам было видно личико ребенка и слышен его плач при пробуждении. Подросшего малыша, умеющего самостоятельно садиться, а тем более вставать, оставлять в коляске без присмотра нельзя. Одного такого непоседу бабушка едва успела схватить за ноги, когда он, проснувшись, встал в коляске и перегнулся через балконные перила.
Выберите удобное место для прогулок подальше от многолюдных улиц и загазованных магистралей. Вас гостеприимно встретят и укроют от «шума городского» тенистые аллеи парков и бульваров, а имеющийся поблизости водоем защитит прохладой в жаркий летний день. Избегайте дворов, в которых снуют машины, отравляя воздух выхлопными газами и шумом работающих двигателей.
Чтобы время не казалось потерянным, используйте его с пользой для своего здоровья: гимнастические упражнения, быстрая ходьба и легкие пробежки помогут вернуть девичий стан, а длительное пребывание на воздухе улучшит цвет лица и настроение.

Hajek / Dreamstime.com.
Если ребенок родился зимой, то его первый «выход в свет» должен состояться на 4-й неделе жизни при температуре воздуха не ниже –5 °С. Если погода суровая, то приучайте ребенка к холодному воздуху постепенно, устраивая прогулки в комнате при открытой форточке или на закрытой веранде.
В теплое время года ребенок может находиться на воздухе большую часть дня, наслаждаясь ласковым солнышком и возможностью освободиться от лишних одежек. Если вы проводите лето на даче, то малыш находится на улице с утра до вечера. И это время идеально подходит для закаливания.
Пусть малыш побудет раздетым несколько минут, если температура воздуха не ниже +20 °С. Воздушные ванны можно выполнять 2–3 раза в день, постепенно доводя их продолжительность до 15–20 минут.
С солнечными ваннами будьте осторожны. Грудной ребенок не должен находиться под прямыми солнечными лучами, гораздо комфортнее он будет чувствовать себя в кружевной тени.
Недоношенный ребенок независимо от времени года первый месяц проведет в домашних условиях, а на прогулку выйдет, когда окрепнет и наберет не менее 3 кг веса. В теплые летние деньки длительность прогулок будет нарастать постепенно от 15 до 45 минут 2 раза в день. А в зимнее время пробная прогулка состоится в безветренную погоду при температуре воздуха не ниже –5 °С. На первый раз будет достаточно провести на улице 10 минут. По мере привыкания малыша к прохладному воздуху время прогулки будет увеличиваться.
Личный транспорт.
Самая необходимая для прогулок вещь – коляска – понадобится вам с первых же дней. Еще до выхода в свет вы можете использовать ее дома в качестве уютного гнездышка для крохи. В ограниченном пространстве он будет чувствовать себя более комфортно и защищенно, нежели в необъятной, по его мнению, кроватке.
Среди разнообразных моделей и фасонов необходимо выбрать такую коляску, которая будет верой и правдой служить малышу в течение 1,5–2 лет. К делу надо отнестись серьезно. В выборе следует учитывать не только материальное положение семьи, но и наличие места для хранения транспортного средства, состояние дорог, а также время рождения ребенка.
В первые месяцы на прогулке ребенок будет спать, значит, коляска должна иметь удобную люльку-корзинку. Родившийся в летние месяцы малыш начнет сидеть не раньше ноября-декабря, и «запакованный» в теплые одежки, он проспит всю зиму в коляске, как медвежонок в берлоге. Значит, ему тоже больше подойдет коляска, в которой удобно спать.
Если второе полугодие жизни приходится на теплое время года, то уверенно сидящий ребенок (7–8 месяцев) предпочтет на улице любоваться окружающим миром, набираясь впечатлений и жизненного опыта, следовательно, его интересы больше удовлетворяет прогулочная коляска.
В настоящее время можно приобрести комплект, в который входят сразу два варианта: люлька, в которой можно спать, и прогулочное сиденье для подросшего бодрствующего на прогулке малыша.
По желанию на ходовую часть устанавливается та или иная «кабина».
Более современный вариант – коляска-трансформер, изменяющая форму по желанию пассажира. Пока ребенок спит, коляска является люлькой. А если, проснувшись, желает приобщиться к общественной жизни, пожалуйста. Легким движением руки люлька превращается в удобное сиденье с широким обзором.
Если прогулки с ребенком по ближайшим окрестностям будут напоминать бег по пересеченной местности, уделите особое внимание выбору ходовой части. Отдайте предпочтение модели с большими колесами на широком ободе, что позволит форсировать весенние разливы, снежные сугробы и всесезонные рытвины на дорогах. По этой же причине не стоит приобретать коляску, бывшую в употреблении. Ее моторесурс уже выработан в преодолении российского бездорожья.
О хранении коляски – разговор особый. Довольно часто теснота квартиры не позволяет поставить коляску даже в коридор, и она выдворяется на лестничную клетку. А там она доступна не только для воров и хулиганов, но и для бездомных кошек, которые с удовольствием устраиваются в ней на ночлег. Четвероногие «бомжи» нередко являются источником заболевания для малыша, наделяя его лишаем, глистами и другими «подарками». Если обстоятельства вынуждают вас оставлять коляску за дверью, превратите ее в неприступный для злоумышленников объект.
В один прекрасный день вы собрались с ребенком совершить путешествие на автомобиле. Для этой цели приобретите автомобильное кресло. В нем ребенок будет находиться в безопасности, да и мама отдохнет, так как ей не придется держать непоседу на руках во время длительной поездки. В Европе уже давно запрещается перевозить детей в автомобиле, не оборудованном специальным креслом, и производить любые манипуляции с ребенком во время движения. Вам надо покормить малыша или поменять подгузник? Остановитесь у обочины и сделайте все необходимое, а потом продолжите путешествие, поместив ребенка в его кресло. Во время поездки ребенок не должен находиться на руках у матери или другого взрослого человека.
Пойми меня.
– Доктор, почему он все время кричит? – часто спрашивают молодые матери.
– Потому, что живой, – отвечаю я.
Потому, что плач – это единственное доступное ему средство общения и привлечения внимания. Потому, что он, в конце концов, имеет право на крик.
Как иначе может он вам сообщить, что голоден, что надоело лежать в мокрых пеленках, что затекла спинка от долгого лежания в одном положении, что болит животик, что надоели бесконечные переодевания, наконец?
Самые трудные для понимания первые дни после роддома, когда мама и ребенок «притираются» друг к другу и не всегда говорят на одном языке. С каждым днем вы все лучше и лучше будете понимать свое сокровище и вскоре станете безошибочно понимать причину его плача и устранять ее.
Если вы сторонница кормления по требованию и даете крохе грудь, лишь только он закапризничал, то плакать от голода он вряд ли будет. Правда, за сутки придется прикладывать его к груди до двадцати раз, но специалисты по грудному вскармливанию утверждают, что это стимулирует выработку молока, да и ребенок чувствует себя спокойнее и комфортнее.
При кормлении по режиму вам придется научиться распознавать голодный крик: настойчивый и требовательный.
«Но ведь он только час назад поел!» – говорит мама.
А может, ему не хватает молока?
Устройте контрольное взвешивание, чтобы развеять сомнения и отрегулировать питание. А заодно посчитайте, сколько пеленок «подписывает» кроха за сутки. Редкие мочеиспускания – показатель того, что ребенку не хватает питания.
При искусственном вскармливании, когда объем съеденной смеси контролируется легко и просто, мама точно знает, что ребенок не голоден. Но его может мучить жажда, потому что богатая белком молочная смесь требует для переваривания большего количества жидкости. Надо предложить капризуле водички, и он успокоится.
Если малыша беспокоят спастические боли в животе, так называемые колики, возникающие у многих детей, чаще у мальчиков, по непонятной причине и так же беспричинно исчезающие после трех месяцев, то крик резкий, визгливый. Ребенок извивается всем тельцем, сучит ножками, притягивает их к животу. Такая же картина развивается, если ребенка мучают газы или запор.
Возьмите ребенка на руки и прижмите животиком к себе, согрейте его. Тепло способствует снятию спазмов. Положите малышу на животик сложенную в несколько слоев и проглаженную утюгом пеленку. Она долго будет сохранять тепло.
Сделайте страдальцу массаж живота. Он способствует отхождению газов и стула. Если стула не было больше суток, ребенок беспокоен, а массаж не помогает, сделайте очистительную клизму.
О технике массажа и очистительной клизмы подробно рассказывается в главе про запоры.
Малышу не нравится лежать в мокрых пеленках, и он своим возмущенным криком и недовольными гримасами сообщит вам об этом.
Не держите малыша в одноразовых подгузниках, если у него проблемы с кожей, опрелости, раздражение. Неприятные ощущения, зуд, боль в пораженных участках заставят его страдать и плакать жалобно и настойчиво, а также ерзать в кроватке.
Если малыш плачет сразу или через некоторое время после кормления, возможно, его беспокоят газы в желудке. Подержите его «столбиком», чтобы он отрыгнул воздух, и малыш успокоится.
Малыш может плакать оттого, что замерз, или оттого, что ему жарко. Проверьте, не холодный ли у него носик, не жарко ли в комнате, не слишком ли тепло одет ребенок.
При пеленании аккуратно расправляйте складочки на одежде, особенно на спине. Нежная кожа «принцессы (принца) на горошине» очень чувствительна к малейшим неровностям, и беспокойство может быть связано с этим.
Малыша пугает и страшит одиночество в кроватке. Это вам кроватка кажется уютным гнездышком, а ему после теплого и ограниченного мирка она представляется бескрайним пространством. Может быть, он плачет от страха? Не бойтесь взять его к себе в постель. Почувствовав запах и близость мамы, малыш успокоится.
Можно оставить кроху в кроватке, но, положив с боков свернутое валиком одеяло, сделать ее более уютной.
Какой бы ни была причина беспокойства, мама всегда должна реагировать на крик. Чем продолжительнее ребенок плачет, тем тяжелее его успокоить. Нервная система малыша несовершенная, и длительное беспокойство приводит к перевозбуждению, когда причина плача уже давно устранена, а ребенок все еще не может успокоиться.
Не старайтесь «выдерживать характер» и приучать малыша к дисциплине, дескать, сухой, сытый, что еще надо, пусть спит, а у меня своих дел полно.
Сейчас главное ваше дело – благополучие ребенка. Он должен постоянно чувствовать рядом близких и любящих людей, знать, что в любую минуту на его зов откликнутся заботливые родители. Не бойтесь, что вы избалуете ребенка, зато ваше внимание сделает его более спокойным и уверенным в себе.
Нужна ли соска?
Незадолго до родов молодая женщина перебирает приданое для первенца, в том числе и соски-пустышки, одну лучше другой: разных размеров, форм и цветов, со светящимся в темноте колечком, с ограничительным кольцом в виде бабочки и ромашки, с футляром, предохраняющим от загрязнения, с пластмассовой цепочкой, которую можно повесить на шею малышу.
Ассортимент, как в хорошем магазине.
А вот двухлетний малыш во дворе сосредоточенно и серьезно собирает каштаны в ведерко, а во рту все та же пустышка. За время прогулки ребенок не издал ни одного звука, не произнес ни одного слова.
«Он у нас с месячного возраста на пустышку подсел, – беспечно смеется отец, – не расстается с ней ни на минуту».
Надо ли смеяться в такой ситуации, или пора бить тревогу?
Может, вообще исключить соску-пустышку из списка необходимых новорожденному предметов?
Однозначного ответа на этот вопрос нет. Жаркие споры вокруг этого незатейливого предмета ведутся долгие годы, но к единому мнению специалисты так и не пришли.
Совершенно ясно одно: нельзя приучать кроху к пустышке сразу после рождения, когда процесс выработки молока находится в стадии становления, и малютка еще не приноровился сосать грудь. Механизмы сосания груди и соски-пустышки принципиально различные, и привыкнув сосать пустышку, малыш не захочет трудиться над добыванием молока из груди.
Довольно часто приходится наблюдать такую картину: новорожденный выплевывает пустышку, а мама раз за разом упорно и настойчиво засовывает ее в маленький ротик. Но вот малыш устал сопротивляться и «присосался» к пустышке. Мама довольна: теперь поспит подольше, меньше плакать будет.
Сосательный рефлекс у новорожденного самый сильный, он преобладает над всеми другими чувствами. Находясь у мамы в животике, малыш чувствовал себя уютно и комфортно, время от времени посасывая кулачок или петли пуповины.
Попадая в огромный шумный мир с ярким светом и разнообразными пугающими звуками, малыш стремиться обрести успокоение в виде сосания и пытается найти предмет, подходящий для этой цели. Если повезет, он найдет материнскую грудь. В худшем случае это будут пустышка или бутылочка с соской.
Ребенок, получающий грудь «по требованию», в пустышке не нуждается. Зачем ему «резиновая радость», если всегда под боком мягкая нежная мамина грудь с теплым и сладким содержимым? Сразу забываются все неудобства и печали, и наступает вожделенный покой.
Если ребенок кормится грудью, но по режиму или из бутылочки, то он не всегда может реализовать свой сосательный рефлекс и, попадая в дискомфортные условия, начинает плакать. Вот тут действительно может пригодиться пустышка, особенно если ребенок беспокоен или у него имеются неврологические проблемы. Сосание успокаивает малыша и выручает маму. Но не надо затыкать рот ребенку, лишь только он заплачет. Сначала выясните причину его беспокойства.
Помните, что сосательный рефлекс после полугода начинает угасать, а у ребенка появляются другие, более сильные, чувства и эмоции. Постарайтесь потихоньку освободиться от сердечной привязанности к пустышке. Чем раньше малыш расстанется с соской, тем проще он перенесет разлуку.
Длительное увлечение пустышкой может привести к деформации прикуса, нарушению прорезывания зубов, к замедленному развитию речи, даже к отставанию в психическом развитии.
Пустышка всегда должна быть идеально чистой. Ежедневно ее надо кипятить, а в течение дня несколько раз мыть кипяченой водой и обдавать кипятком. Чем старше ребенок, тем тяжелее становится уследить за чистотой соски. Он может уронить ее на пол и тут же сунуть обратно в рот или угостить ею приятеля на прогулке.
Нередко мамы, подняв упавшую на пол пустышку, облизывают ее и дают уже «чистую» ребенку. Ни в коем случае не делайте этого! В ротовой полости каждого человека обитают миллионы микроорганизмов (там созданы идеальные условия для их размножения: тепло, темно и влажно), часть которых мама передает малышу с облизанной соской.
Возьмите с собой на прогулку или в поликлинику запасную соску и бутылочку с кипяченой водой, чтобы можно было ополоснуть упавшую «подружку».
Если после года ребенок ни в какую не хочет расставаться с соской, отлучение от нее превращается в настоящую проблему. Постарайтесь проявить твердость, объясните малышу, что он уже большой, а соску ночью утащила мышка для своего маленького мышонка, а взамен принесла мягкого пушистого зайчика или собачку. В общем, призовите на помощь всю свою выдумку и фантазию, чтобы облегчить расставание.
Несколько дней вам обоим придется туго, но если не фиксировать внимание на пропавшем предмете, а стараться отвлекать малыша от воспоминаний, то вы справитесь с этим испытанием.
Если время идет, а малыш не может забыть пустышку, продолжает сосать палец или уголок подушки, обратитесь к педиатру и к невропатологу, значит, его что-то беспокоит.
Не отлучайте малыша от пустышки, если он болен, если у него прорезываются зубки, если вы находитесь в непривычной обстановке, то есть тогда, когда ребенок испытывает дополнительную нервную нагрузку и нуждается в «успокоительном» средстве.
Если вы планируете отдать ребенка в ясли, то расстаться с пустышкой следует за несколько месяцев до первого посещения, чтобы не осталось даже воспоминаний о бывшей подружке.
Иногда соска специальной формы со скошенным верхом, так называемая пустышка-капелька, помогает в лечении неправильного прикуса.
У ребенка, сосущего грудь, в процессе активно участвуют язык, нижняя губа и нижняя челюсть, производящие «доящие» движения. Когда ребенок кормится из бутылочки, то нижняя челюсть бездействует. Поэтому часто у искусственников наблюдается недоразвитие нижней челюсти. Чтобы предотвратить эту проблему или устранить ее, разработаны специальные пустышки со скошенным верхом, захватывая которую малыш должен выдвинуть вперед нижнюю челюсть и хорошо поработать ею.
Стоит ли говорить, что такой интимный предмет, как пустышку, нельзя покупать в случайных местах, на рынке или в торговой палатке?
Только в аптеке или в специализированном магазине, где вам предъявят сертификат, гарантирующий качество товара.
Подбирайте пустышку по размеру и по возрасту. Такие данные должны быть указаны на упаковке.
Современные пустышки имеют у основания клапан для выпускания воздуха, что делает их упругими и эластичными одновременно. Проверьте, есть ли такой клапан у изделия, которое вы выбрали.
Ограничительное кольцо не должно быть слишком большим, чтобы не упиралось в носик ребенка.
Если ребенок плачет часто и без причины, не спешите сунуть ему в рот пустышку. Может быть, ему нужна не она, а нежные мамины объятья, и он страдает от недостатка вашего внимания?
Врожденные и наследственные болезни.
Сразу после рождения у ребенка могут быть выявлены врожденные пороки развития и некоторые хромосомные болезни, например, болезнь Дауна, причина которой заключается в появлении лишней хромосомы. Значительно позднее проявляются генетические болезни, связанные с поломкой отдельных генов (фенилкетонурия, гемофилия и т. д.).
Каждая женщина мечтает родить здорового ребенка. Зарождение и развитие человеческой жизни – процесс во многом случайный даже при сознательном планировании беременности. Негативное влияние на плод могут оказать различные факторы внешней среды: вирусное заболевание матери (грипп, краснуха, токсоплазмоз, цитомегаловирусная инфекция), радиационное или химическое воздействие, стрессовая ситуация и т. д. И у изначально здорового зародыша или плода разовьются пороки развития, аномалии или врожденные болезни.
Генетические болезни имеют принципиально иное происхождение. Они связаны с поломкой какого-либо гена в половой клетке одного или обоих родителей. Яйцеклетка содержит 23 хромосомы, столько же хромосом находится внутри сперматозоида. При слиянии половых клеток отца и матери образуется новая клетка, содержащая полную информацию о будущем ребенке, а именно несколько десятков тысяч генов, каждый из которых отвечает за тот или иной признак: цвет глаз, волос, форму ушей, группу крови, резус-фактор, рост и т. д. Завладеть одной-единственной яйцеклеткой стремятся тысячи сперматозоидов, и не всегда это удается самому достойному. Яйцеклетка тоже не всегда бывает идеальной, а нарушения в хромосомном аппарате половых клеток приведут к внутриутробной гибели плода или к рождению больного ребенка.
К сожалению, появление на свет детей с генетическими, наследственными заболеваниями не является большой редкостью, и такое горе может прийти в любую семью. С каждым годом население вообще и беременные женщины в частности испытывают на себе негативное влияние ухудшающейся экологии, токсическое воздействие алкоголя, никотина и наркотиков, а эти факторы приводят к поломке генетического материала и рождению ребенка с врожденной патологией.
Итак, главная особенность генетических болезней – патология определенного гена передается по наследству из поколения в поколение.
Современные научные исследования могут значительно сократить риск рождения больных детей, если родители еще до зачатия или на ранних стадиях беременности обратятся в медико-генетическую консультацию.
Похвально, когда человек интересуется историей (древней или современной), но знает ли он так же хорошо свою родословную, историю предыдущих поколений своей семьи? А эти знания не будут лишними, когда вы решаете обзавестись ребенком.
Многие наследственные заболевания малыш получает от родителей, которые, являясь абсолютно здоровыми, в хромосомном наборе имеют ген этого заболевания. Если супруги знают о наличии в генеалогическом дереве родственников, страдающих генетическими болезнями (гемофилия, фенилкетонурия, сахарный диабет, психические болезни, миопатия Дюшена, хорея Гетингтона), они обязательно должны попасть на консультацию к генетику, главная задача которого – предупредить появление на свет больного ребенка. Медицинское обследование будущих родителей начинается с изучения родословной, наличия наследственных заболеваний и состояния здоровья обоих супругов. Затем производится анализ хромосомного набора соматической клетки, по которому определяется наличие дефектных генов. Такие гены (до 10–12) есть у каждого, но ребенок родится больным в том случае, если встретятся два одноименных патологических гена – от отца и от матери.
Если несчастье уже обрушилось на вашу семью, и первый ребенок страдает наследственным заболеванием, перед повторной беременностью обязательно пройдите медико-генетическое обследование.
Риск рождения неполноценного ребенка значительно увеличивается, если супруги состоят в близком родстве. Несмотря на то, что российское законодательство запрещает брачные союзы между родными братьями и сестрами, такие случаи, увы, не редки. Еще чаще вступают в брак двоюродные и сводные братья и сестры, дяди и племянницы и даже родители с детьми. В православной религии кровные браки считаются большим грехом и не благословляются церковью. Однако по данным московских ЗАГСов количество заключенных браков между родственниками постоянно растет.
Если у женщины долго не наступала беременность или были многократные выкидыши, вероятно, и тут дело в генетических нарушениях. А бесплодием и прерыванием беременности природа защищала вас и себя от рождения неполноценного ребенка.
Если супруги решили обзавестись ребенком в зрелом возрасте, когда генетический аппарат уже подвержен нарушениям, не исключена возможность повреждения хромосом в момент слияния половых клеток и их деления.
При повторяющихся в семье онкологических заболеваниях, особенно у молодых родственников, приходится думать об их наследственном характере.
Если женщина незадолго до зачатия или в первые недели беременности подвергалась негативным воздействиям (рентгеновское обследование, медикаментозное лечение, химические и токсические вещества на производстве и т. д.), то нельзя исключить возможности поломки генов.
Во всех вышеперечисленных случаях супруги должны пройти обследование в генетической консультации.
В настоящее время каждая будущая мама на протяжении беременности трижды обследуется с целью обнаружения патологических генов. Этот метод называется пренатальной (дородовой) диагностикой и помогает выявить генетический дефект задолго до рождения плода.
Ультразвуковое исследование.
Первое УЗИ проводится до 12-й недели, а следующее – на 18–20-й неделе. Такое динамическое исследование позволяет определить, развивается ли плод нормально, или у него имеются какие-то дефекты развития.
Если после первого УЗИ у врача появились сомнения в правильном развитии плода, он назначит дополнительное обследование – биопсию ворсин хориона, которое можно провести уже на 10–12-й неделе беременности. Достоверность этого исследования почти 100 %. И при малом сроке беременности легче прервать ее по медицинским показаниям.
Выявить врожденную аномалию можно с помощью взятия крови у матери для определения уровня альфа-фетопротеина (АФП) – белка, вырабатываемого плодом. Наибольшую достоверность несет этот анализ на сроках беременности от 16 до 18 недель.
Определение уровня АФП возможно и в амниотической жидкости. Для этого существует методика амниоцентеза, при которой врач с помощью шприца производит пункцию маточной стенки и забор амниотической жидкости.
При необходимости врачи исследуют содержание гормонов в околоплодной жидкости: хорионического гонадотропина (ХГТ), эстриола и 17-оксипрогестерона, которые позволяют с большой долей вероятности судить о полноценности вынашиваемого ребенка.
Иногда прибегают к взятию крови плода из пуповины (иглой, вводимой в полость матки непосредственно в сосуды пуповины) под контролем УЗИ. Этот метод применяется нечасто в связи с возможными осложнениями, но достоинством его является получение результата уже через 2 дня. Поэтому в основном используется для срочного выявления генетической аномалии.
Повышение АФП свидетельствует о нарушении развития центральной нервной системы (недоразвитие головного мозга, спинно-мозговая грыжа и т. д.).
Снижение АФП и эстриола наряду с одновременным повышением ХГТ является показателем болезни Дауна.
Повышение уровня 17-оксипрогестерона заставит заподозрить патологию надпочечников.
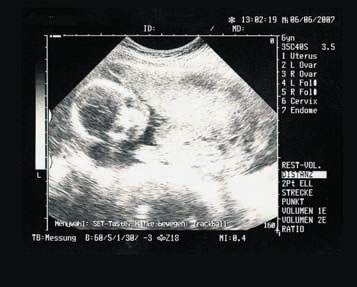
Взятие околоплодной жидкости или биопсия оболочек плода (для анализа ворсин хориона) производится под контролем ультразвукового исследования, что практически исключает повреждение плода. Так что не стоит бояться этого обследования, тем более что его результаты имеют большую ценность для дальнейшего течения беременности и благополучия семьи.
Если в результате обследования генетики дают заключение о наличии у плода врожденной патологии, врачи предлагают женщине прервать беременность. Но последнее слово остается за супругами, они должны решить сами: последовать советам врачей или рожать заведомо больного ребенка.
Новейшие достижения ученых-генетиков позволяют надеяться, что в недалеком будущем можно будет «лечить» нездоровый ген путем замещения его фрагментом здоровой ДНК. Сейчас это кажется нам фантастикой, но разве зачатие в пробирке, ставшее обычным делом, не казалось еще 20 лет назад попросту невозможным?
Врожденные пороки сердца.
Ежегодно в России появляется на свет 20–25 тысяч детей с врожденными пороками сердца (ВПС). На каждую тысячу новорожденных приходится от 5 до 10 больных с врожденной патологией сердца и крупных сосудов.
Причинами ВПС являются неблагоприятные воздействия на организм в первые три месяца беременности, когда формируется сердечно-сосудистая система плода. Отрицательное влияние могут оказать вирусные инфекции (краснуха, грипп, полиомиелит, ветряная оспа), порок сердца у матери, ионизирующая радиация, гиповитаминозы, возраст старше 35 лет. Также имеет значение наследственная предрасположенность к порокам и хромосомным заболеваниям.
Дети с ВПС вялые, плохо сосут и прибывают в весе, часто болеют респираторными инфекциями и пневмониями, во время приступа цианоза может возникнуть кратковременная потеря сознания. Они бледные, хрупкого телосложения, отстают в физическом развитии.
Клиническая картина порока зависит от его вида, то есть от анатомических нарушений, от степени выраженности этих нарушений, от состояния кровообращения, от способности организма компенсировать порок.
При тяжелых анатомических аномалиях ВПС распознается уже в первые часы после рождения, а некоторые виды пороков проявляются только в подростковом возрасте.
Основные симптомы у детей с ВПС одышка, бледность или цианоз (синюшность) кожных покровов, усиливающиеся при физической нагрузке. А какая физическая нагрузка может быть у грудного младенца? Понятно, какая: сосание и плач.
Дети с ВПС вялые, плохо сосут и прибывают в весе, часто болеют респираторными инфекциями и пневмониями, во время приступа цианоза может возникнуть кратковременная потеря сознания. Они бледные, хрупкого телосложения, отстают в физическом развитии.
Хроническая кислородная недостаточность приводит к деформации ногтевых фаланг в виде «барабанных палочек» и «часовых стекол». Течение болезни зависит от способности организма компенсировать нарушенное кровообращение.
Единственный способ лечения ребенка с врожденным пороком сердца – операция. Благодаря современным успехам кардиохирургии разработаны методы лечения всех врожденных пороков. Наиболее благоприятный период для оперативного вмешательства – возраст от 3 до 12 лет. В случае тяжелого состояния новорожденного, неэффективности консервативного лечения операция проводится в раннем возрасте.
Один из часто встречающихся врожденных пороков сердца – открытый аортальный порок (ОАП), может ликвидироваться самостоятельно в течение первых месяцев жизни.
В организме человека имеются 2 круга кровообращения: большой и малый. Первый начинается из левого желудочка аортой и, разветвляясь до мельчайших капилляров, питает все органы и ткани артериальной кровью. Отдав кислород и питательные вещества тканям и забрав отработанные вещества, кровь по венозной системе попадает в печень, где очищается от токсических веществ и вливается в правое предсердие и затем в правый желудочек.
Профилактикой врожденных пороков является ранняя постановка на учет беременной, физиологическое течение беременности. Если в семье или среди ближайших родственников есть больные с ВПС, необходимо обследование в генетическом центре.
Малый круг гонит кровь из правого желудочка по легочной артерии в легкие, где она обогащается кислородом и возвращается в левое предсердие и левый желудочек, чтобы вновь нести кислород во все ткани.
Пока ребенок развивается в утробе матери, его аорта соединена с легочной артерией аортальным протоком. Через 10–15 часов после рождения у доношенных детей происходит закрытие ставшего ненужным аортального протока, а через 2–3 недели его рассасывание. У недоношенного ребенка этот процесс протекает медленнее и проток закрывается в возрасте 1–1,5 месяца.
Если по каким-то причинам закрытие аортального протока не произошло, можно говорить о врожденном пороке сердца. При этом виде порока наблюдается сброс крови из аорты в легочную артерию из-за более высокого давления в аорте, что приводит к переполнению малого круга кровообращения и перегрузке левых отделов сердца, а позднее развивается перегрузка и правого желудочка.
Порок проявляется обычно на втором-третьем году жизни, когда повышается физическая активность малыша. Раннее проявление болезни возникает при широком протоке: одышка и синюшность кожных покровов при нагрузке (сосание и плач), частые респираторные заболевания, отставание в физическом развитии.
Если ширина открытого аортального протока невелика, то в некоторых случаях наблюдается его самопроизвольное закрытие после года.
Способствует закрытию протока применение у новорожденных индометацина по определенной схеме. Наиболее благоприятный срок для оперативного лечения ОАП – возраст от 3 до 12 лет. Более раннее хирургическое вмешательство производится при угрожающих состояниях.
В настоящее время разработана и применяется щадящая операция – закрытие протока специальным баллончиком при катетеризации сердца. В других случаях во время оперативного вмешательства проток перевязывается и рассекается.
После операции результаты видны сразу же: исчезают симптомы сердечной недостаточности, дети начинают быстро преодолевать отставание в физическом развитии и догоняют сверстников.
Пролапс митрального клапана (ПМК) – один из видов врожденных пороков сердца, о котором стало известно всего полвека назад. Вспомним анатомическое строение сердца, чтобы понять сущность этого заболевания. Известно, что сердце имеет два предсердия и два желудочка, между которыми находятся клапаны, своеобразные ворота, пропускающие кровь только в одном направлении и предотвращающие обратный ток крови в предсердия во время сокращения желудочков. Между правыми предсердием и желудочком запирающую функцию осуществляет трехстворчатый клапан, а между левыми – двустворчатый, или митральный, клапан. Пролапс митрального клапана проявляется прогибанием одной или обеих створок клапана в полость предсердия во время сокращения левого желудочка. Это довольно частое врожденное отклонение диагностируется обычно в старшем дошкольном или школьном возрасте, когда неожиданно для мамы врач обнаруживает у практически здорового ребенка шум в сердце и предлагает пройти обследование у кардиолога. Ультразвуковое исследование (УЗИ) сердца подтвердит подозрения врача и позволит с уверенностью говорить о ПМК. Выявление этого недуга вовсе не означает коренного изменения образа жизни ребенка и всей семьи, ведь в большинстве случаев ПМК протекает бессимптомно и позволяет ребенку вести обычный образ жизни без ограничений физической нагрузки.
Регулярное наблюдение у кардиолога является единственным непременным условием, которое придется соблюдать ребенку перед тем, как приступить к занятиям, связанным с физическим перенапряжением, например, заняться плаванием, принять участие в соревнованиях или посвятить себя большому спорту.
Большинство людей с ПМК ведут обычный образ жизни, не подозревая о наличии у себя такого заболевания. Тяжелые осложнения ПМК встречаются редко. В основном это расхождение створок, ведущее к недостаточности митрального клапана или инфекционный эндокардит, которые имеют выраженные симптомы и требуют специализированного лечения.
Дети с выявленными пороками сердца должны наблюдаться врачом-кардиологом в первые два года жизни ежеквартально, а позднее – 2 раза в год с проведением необходимых исследований. Ребенок должен соблюдать режим, позволяющий чередовать посильные физические нагрузки с полноценным отдыхом. Максимальное пребывание на свежем воздухе, разнообразное богатое витаминами питание, санация очагов инфекции (аденоиды, хронический тонзиллит, кариозные зубы), закаливающие процедуры – повышают сопротивляемость организма к инфекциям, усиливают иммунитет, увеличивают шансы благоприятного исхода операции.
Профилактикой врожденных пороков является ранняя постановка на учет беременной, физиологическое течение беременности. Если в семье или среди ближайших родственников есть больные с ВПС, необходимо обследование в генетическом центре.
Рождение больного ребенка – тяжелое испытание для всей семьи. У родителей может сформироваться чувство вины за болезнь малыша, возникнуть отчаяние из-за невозможности изменить ситуацию. Подобные переживания – плохие помощники в борьбе за здоровье и жизнь новорожденного.
Если в семье царит атмосфера страха, неуверенности, ожидания трагического исхода болезни, то самые лучшие врачи и самые современные лекарства будут бессильны. Родители должны стать союзниками медицинских работников, тщательно выполнять все врачебные назначения, обеспечить надлежащий уход за ребенком.
Нельзя показывать ребенку свою боль и отчаяние, ведь он чувствует настроение родителей, и это отражается на его состоянии. Напротив, оптимизм и уверенность в благоприятном исходе болезни внушают надежду и увеличивают шансы на выздоровление.
Врожденный вывих бедра.
Некоторые малыши рождаются с недоразвитыми тазобедренными суставами, когда вертлужная впадина, в которую должна входить головка бедренной кости, не сформировалась, остается неглубокой и не может удержать головку в нужном месте, от чего та смещается наверх и назад.
Иногда эта патология выявляется уже в роддоме, и ребенку ставится диагноз врожденного вывиха (подвывиха) одного или обоих бедер. В других случаях заболевание обнаруживает сама мама или хирург-ортопед, к которому кроху принесли на осмотр в возрасте 1–2 месяцев.
Обнаружить это заболевание, все признаки которого на виду, нетрудно. Внимательная мама заметит, что кожные складки на ягодичках и бедрах малыша расположены на разных уровнях. А при разведении в стороны согнутых в коленках ножек одна опускается ниже, чем другая. Иногда при этой манипуляции слышится щелчок.
Эти симптомы должны насторожить маму и заставить обратиться к ортопеду незамедлительно. В некоторых случаях асимметрия складок зависит от гипертонуса мышц нижних конечностей, который проходит со временем самостоятельно, но бдительность не помешает. Специалист осмотрит малыша, при необходимости проведет дополнительное обследование (ультразвук, рентген) и назначит лечение.
Своевременное обращение за специализированной помощью позволяет ликвидировать недоработку природы за несколько месяцев. Если порок развития не обнаружен до года, то, начав ходить, ребенок будет хромать или передвигаться вразвалку, утиной походкой. Подобное упущение является настоящим преступлением по отношению к ребенку и свидетельствует о безразличии матери к его судьбе. Тяжелые случаи врожденного вывиха в настоящее время тоже излечиваются, но процесс выздоровления затягивается на несколько лет.
Причины этой аномалии, как и других врожденных пороков, кроются в неблагополучной экологической обстановке, заболеваниях матери и малоподвижном образе жизни во время беременности, неправильном положении плода в родах (тазовое предлежание) и т. д.
Раннее выявление и своевременное обращение к специалистам позволяет обойтись без оперативного вмешательства. Основной прием, который легко и просто выполняется в домашних условиях – широкое пеленание. С помощью одноразового подгузника или толстой байковой пеленки ножки разводятся в стороны, что фиксирует головку бедренной кости в нужном положении.
В арсенале ортопедов имеются специальные приспособления (шины-распорки, стремена Павлика, подушки Фрейка), постоянное использование которых на протяжении нескольких месяцев позволяет сохранить подвижность сустава при нормальном расположении головки бедренной кости в вертлужной впадине.
Для ношения малыша имеется специальное приспособление с широко расставленными отверстиями для ног – рюкзачок-кенгуру.
При поздней диагностике малыша «запаковывают» в гипсовую повязку, в которой он проведет длительное время, но выйдет из нее, как лягушка из собственной кожи, здоровым, с крепкими ножками.
Ношение фиксирующих приспособлений не исчерпывает всех методов лечения. Огромное значение имеет массаж, который должен проводить только массажист-ортопед, владеющий специальной методикой. Для закрепления успеха потребуются занятия лечебной физкультурой и физиотерапевтические процедуры, укрепляющие связки тазобедренного сустава. «Плавать раньше, чем ходить» – такой образ жизни больше всего подходит для малышей, появившихся на свет с врожденным вывихом бедра. Занятия в бассейне позволяют полностью реабилитировать детишек с этой аномалией и забыть о некогда существовавшем недуге.
Врожденная косолапость.
Это еще одно заболевание, при котором помощь ортопеда понадобится с первых дней жизни. Ребенок рождается с деформированной стопой (или двумя): наружный край опущен, внутренний приподнят, а пальчики смотрят внутрь. Подвижность голеностопного сустава ограничена. Из-за неправильного положения стопы страдают и мышцы ног, что в запущенных случаях приведет к нарушениям походки, деформации позвоночника, болям при ходьбе.
Лечение косолапости зависит от степени ее выраженности и может быть консервативным или оперативным. Главное условие успешного лечения – как можно раньше его начать и продолжать непрерывно и последовательно до достижения эффекта. Потребуется упорство и терпение, а также вера в благополучный исход болезни.
В раннем возрасте все косточки стопы состоят из хрящевой ткани, поэтому весьма податливы, и стопу легко установить в нужном положении и зафиксировать в нем. При легких формах косолапости стопу фиксируют бинтами, при более тяжелых случаях – гипсовыми повязками. Обязательны массаж стоп и голеней, а также гимнастические упражнения, корригирующие положения стопы. За 2–3 месяца лечения удается достигнуть правильного положения стопы при легкой степени косолапости, но для закрепления эффекта желательно на ночь фиксировать стопу специальными пластмассовыми шинками.
Если ребенок лечится гипсовыми повязками, то по достижении желаемой коррекции необходимо продолжать носить их еще 3–4 месяца (ребенок может в них ходить), а затем перейти на ношение специальной обуви, фиксирующей голеностопный сустав (высокие ботинки) и удерживающей стопу в физиологическом положении.
Массаж, корригирующая гимнастика – такие же обязательные составляющие режима дня, как сон и еда. Хороший эффект дают занятия в воде и физиотерапевтические процедуры.
Если, несмотря на все усилия, консервативное лечение не привело к успеху, то на 2–3-м году жизни показана операция.
Врожденная кривошея.
Через 2–3 недели после родов мама замечает, что у малыша голова все время наклонена к одному плечу, лицо повернуто в другую сторону, подбородок приподнят, а движения шеи ограничены. Ребенок, выложенный на живот, кладет голову на подушку всегда на одну и ту же щеку, а при попытке изменить положение головы мама почувствует сопротивление. Если подкрепить свои наблюдения прощупыванием, то чуткие мамины пальцы определят на одной половине шеи веретенообразное уплотнение в толще грудино-ключично-сосцевидной (кивательной) мышцы, которое может быть болезненным, о чем ребенок даст знать недовольным криком.
Врожденная мышечная кривошея встречается почти у 5 % новорожденных и связана в большинстве случаев с воздействиями неблагоприятных факторов на плод во время беременности, а также с травмой шейных мышц (растяжение, надрыв) в процессе родов с ягодичным предлежанием.
Своевременно обнаруженная кривошея хорошо поддается лечению и постепенно ликвидируется. Если же патологию запустить, то спазмированная мышца укорачивается, приводя к усилению поворота и асимметрии лица и головы.
Выпрямление шеи начинают с лечения положением. Малыша кладут на жесткий матрасик без подушки. Чтобы зафиксировать голову в правильном физиологическом положении под шею крохи кладут специальный валик, который упирается в плечо, и не допускает наклона головы. В домашних условиях валик можно заменить продолговатым мешочком, наполненным сыпучим содержимым (промытый песок, соль, крупа). Этот мешочек станет вашим постоянным спутником: положили малыша на живот – мешочек под шею, взяли кроху на руки – мешочек опять под шею. Если выкладываете малыша на больной бок, кроме мешочка вам понадобится подушка, чтобы удерживать голову в правильном положении. Старайтесь не держать малыша вертикально, такое положение усиливает спазм пораженной мышцы.
В кроватке помещайте малыша таким образом, чтобы стимулировать поворот головы в правильное положение. Подходите к кроватке со стороны здоровой мышцы. Тогда он будет вынужден поворачивать голову на мамин голос, преодолевая сопротивление и растягивая травмированную мышцу. Яркие предметы и игрушки располагайте также со здоровой стороны.
Иногда для фиксации шеи в правильном положении используются специальные шейные воротники, препятствующие наклону головы. Их надевают детям только в дневное время.
Самое действенное средство против кривошеи – массаж. В этом вы убедитесь буквально через несколько сеансов, проведенных специалистом. Внимательно присматривайтесь к действиям массажиста, повторяйте их, попробуйте выполнить движения под его руководством. Эти уроки пригодятся вам и в дальнейшем. Перед массажем желательно прогреть шею синей лампой или проглаженной горячим утюгом пеленкой.
Непременным условием успешного лечения является корригирующая гимнастика, которую вы должны освоить под руководством врача ЛФК, а выполнять самостоятельно по 3–4 раза в день на протяжении нескольких месяцев. Иногда малышу назначают физиотерапевтические процедуры, способствующие рассасыванию уплотнения (электрофорез, парафиновые аппликации).
Совместными усилиями медиков и родителей кривошея будет побеждена, и через несколько месяцев ваш красавец станет обладателем ровной лебяжьей шейки.
В редких случаях выраженной кривошеи, когда консервативное лечение не дает желаемого результата, приходится прибегать к оперативному вмешательству.
В настоящее время чаще наблюдается неврогенная кривошея, связанная с асимметрией тонуса шейных мышц. Такие дети наблюдаются и успешно лечатся врачом-невропатологом, и патология исчезает на первом году жизни.
Фенилкетонурия.
Фенилкетонурия – наследственное заболевание, которое ребенок получает от здоровых родителей, являющихся носителями гена этой патологии.
…Лида легко переносила беременность и в положенный срок родила мальчика. Сынуля оказался настоящим богатырем: весом 3900 г и ростом 54 см. «Весь в папу!» – радовалась счастливая мать. Малыш сразу взял грудь и сосал активно и сосредоточенно, словно выполнял важную работу. На пятый день мама с сыном были уже дома, и началась новая жизнь, подчиненная нуждам и требованиям маленького Игорька.
Справедливости ради следует сказать, что малыш оказался на редкость спокойным, и Лида управлялась с ним без посторонней помощи. Тем неожиданнее оказался телефонный звонок, приглашавший Лиду с малышом на анализ крови и консультацию к врачу-генетику.
Врач подробно расспрашивал о здоровье родителей Игорька и близких родственников, особенно интересовался наличием в обеих семьях умственно неполноценных детей. Лида с трудом вспомнила дальнюю родственницу, которую видела один раз в детстве, когда отдыхала у бабушки в деревне. Девочке было в то время лет десять, она страдала слабоумием с рождения, а потом куда-то пропала, и Лида не могла понять теперь, какая связь между той девочкой и ее ненаглядным Игорьком.
Из дальнейшей беседы Лида узнала, что у всех новорожденных в роддоме берут кровь из пяточки для раннего выявления наследственного заболевания – фенилкетонурии, характеризующейся прогрессирующим слабоумием. У Игорька тест на это заболевание оказался положительным, и ему необходимо пройти повторное обследование, чтобы в случае подтверждения диагноза начать своевременное лечение.
Будто через глухую стену до Лиды доносились слова врача, смысл которых был непонятен. Она чувствовала, что над сыном нависла беда, от которой его надо спасать. Очнулась Лида лишь тогда, когда врач, в который уже раз, повторил, что ребенка необходимо отлучить от груди и перевести на специальную диету. До окончательного установления диагноза врач порекомендовал использовать для вскармливания искусственные смеси на основе гидролизата соевого белка – «Изомил» или «Фиталакт», и пригласил на прием после получения результата повторного анализа крови.
Проплакав весь день и всю ночь, Лида приступила к решительным действиям, обложилась учебниками и медицинскими справочниками и уже через несколько дней знала о фенилкетонурии все.
Для нормальной жизнедеятельности человеку требуются незаменимые аминокислоты, которые поступают в организм с белковой пищей. Одна из таких аминокислот – фенилаланин, который расщепляется под влиянием фермента с труднопроизносимым названием (фенилаланингидроксилаза). Если ребенок родился без данного фермента, в его крови накапливается фенилаланин и продукты его неполного расщепления, оказывающие токсическое влияние на головной мозг.
Диетическое питание при ФКУ является главным методом лечения.
Так развивается фенилкетонурия (ФКУ), частота которой – 1 случай на 10–15 тысяч новорожденных. При рождении ребенок выглядит здоровым, но в результате токсического воздействия на мозг происходит постепенное отставание психического развития, и через несколько месяцев становятся очевидными довольно выраженные психические нарушения, которые уже невозможно ликвидировать.
Такой ребенок нуждается в социальной помощи, в специализированном образовательном учреждении. Как правило, это белокурый, светловолосый, голубоглазый ребенок. У него светлая кожа, нередко с экземоподобной сыпью. На близком расстоянии от таких детей ощущается заплесневелый, «мышиный» запах – так пахнет фенилуксусная кислота, которая в избытке содержится в организме. Недоразвитие головного мозга сказывается на внешнем виде – маленькая голова, широко расставленные зубы, низкий рост. Дети часто склонны к судорожным припадкам.
Классическая фенилкетонурия редко встречается в странах, где эффективно действует программа неонатальной (ранней послеродовой) диагностики этого заболевания.
В роддоме проводится проба, выявляющая наличие фенилпировиноградной кислоты в моче новорожденного. Но эта простая проба может не дать положительного результата в первые дни жизни.
Более точная проба основана на определении уровня фенилаланина в крови. Несколько капель капиллярной крови (из пяточки) помещают на фильтровальную бумагу и отправляют в лабораторию. Уровень фенилаланина у больного может быть повышен уже через 4 часа после рождения.
Если результаты теста указывают на ФКУ, ребенка немедленно переводят на специальную диету с низким содержанием фенилаланина. Только таким образом можно предотвратить развитие глубокой умственной неполноценности и инвалидности ребенка, обеспечить его нормальное физическое и психическое развитие.
Диетическое питание является единственным эффективным методом лечения ФКУ. Из рациона больного необходимо исключить продукты с высоким содержанием белка. Но жизнь без белка невозможна, ведь он является пластическим материалом, из которого строятся все органы.
Поэтому, когда ученые-биохимики получили гидролизат белка, полностью лишенный фенилаланина, – берлофен, в истории фенилкетонурии открылась новая страница. И тысячи детей получили возможность вырасти здоровыми, не отставая от своих сверстников с нормальным аминокислотным обменом.
Тщательное и постоянное соблюдение диеты до 6-летнего возраста является основным условием для нормального развития ребенка.
В настоящее время выпускаются специализированные лечебные продукты, которые обеспечивают потребности детей в белковом компоненте питания. Это «Афенилак», «Тетрафен», «Триафен», «Фенилфри», «Лофеналак», «Нофелан», «Фенил-40», «Лактанал», а также малобелковые или безбелковые овощные и фруктовые консервы, обогащенные витаминами и минеральными солями, для употребления в виде прикорма.
На основе крахмала злаковых культур (пшеничного и кукурузного) создаются безбелковые продукты, которые существенно облегчают составление рациона для растущего ребенка: безбелковый хлеб, печенье, макароны, вермишель, искусственные крупы, муссы.
Ограничения в диете не касаются жиров и углеводов. Ребенок получает возрастные нормы жиров за счет сливочного и растительного масла, с преобладанием доли последнего. Растительное масло обладает желчегонным действием, оказывает слабительный эффект, повышает бактерицидное свойство желчи, а также содержит полиненасыщенные жирные кислоты, которые благотворно сказываются на развитии нервной системы.
Источники углеводов: овощи, фрукты, сахар, крахмалосодержащие продукты – позволяют сделать рацион ребенка разнообразным, вкусным и питательным.
Ребенок должен получать достаточное количество витаминов и минеральных солей для создания наиболее полноценного питания.
Непременным условием является тщательное соблюдение диеты, контроль за вскармливанием и частые определения уровня фенилаланина в крови. Успех лечения зависит от понимания родителями своей ответственности за судьбу ребенка.
К сожалению, иногда родители самопроизвольно расширяют диету, прерывают на время или прекращают ее, не задумываясь о последствиях. В крови сразу же повышается уровень фенилаланина, в моче появляется фенилпировиноградная кислота, что свидетельствует о нарастании патологического процесса. Перерыв в лечении резко снижает шансы на успех и при возобновлении диеты не дает положительных результатов.
Строгая диета в течение первых 5–6 лет трудно переносится детьми и тяжелым психологическим грузом ложится на плечи родителей. Попробуйте найти нужные слова и объяснить ребенку, почему Васе можно кушать колбасу, Наташе – пирожное, а ему нельзя. Нередко эти выяснения являются поводом для нервных срывов, депрессий, поэтому необходима помощь психоневролога не только ребенку, но и его родителям.
После 6 лет диета постепенно расширяется, но контроль за уровнем фенилаланина остается. С возрастом ребенок понимает, чем он отличается от других людей, и вполне сознательно может отказываться от запрещенных продуктов, хотя уже не требуется такого жесткого ограничения.
С помощью медико-генетической консультации риск рождения больного ребенка может быть сведен к нулю. В настоящее время возможно выявление носителей патологического гена до зачатия и диагностика заболевания на ранней стадии беременности.
На следующий прием к врачу Лида шла уже подготовленная и стойко выдержала удар судьбы: фенилкетонурия у сына подтвердилась.
Врач подробно рассказал о правилах вскармливания, о необходимости контролировать содержание фенилаланина в крови и порекомендовал познакомиться с семьей, в которой растет такой ребенок, чтобы не остаться наедине с болезнью, а иметь возможность общения с людьми, пережившими подобное несчастье, для получения практических советов и моральной поддержки. Лида в полной мере оценила рекомендацию врача сразу же, выйдя из кабинета. Проголодавшийся Игорек раскричался и требовал еды, бутылочку со смесью надо было подогреть, а рук не хватало. Сидевшая рядом женщина предложила свою помощь, и пока Лида подогревала смесь, а затем кормила сына, рассказала о своей четырнадцатилетней дочери с таким же заболеванием, которая учится в физико-математической школе, дополнительно занимается английским языком и не только не отстает от ровесников, но даже превосходит многих.
Лида смотрела на хорошенькую улыбающуюся девочку и, как ни старалась, не могла найти в ней ни малейшего намека на слабоумие. А ее мама говорила о том, что не стоит поддаваться отчаянию, ведь жизнь продолжается, и с каждым годом появляется все больше специальных продуктов, и проще становится соблюдать диету, и о том, что следующий ребенок родится здоровым, как у нее, надо только пройти генетическую консультацию, и еще много чего говорила эта женщина, и ее слова придавали Лиде силы и уверенности в том, что Игорек вырастет здоровым.
Внимание: опасность.
Новорожденный младенец не может рассказать маме о своем самочувствии. А женщина, только что ставшая матерью, часто не замечает и не может правильно оценить первые симптомы неблагополучия. Лишь внимательное наблюдение родителей за поведением малыша позволит заподозрить и своевременно выявить патологию, которая проявляется в первый месяц жизни.
Перинатальная энцефалопатия (ПЭП).
Хроническая кислородная недостаточность плода, острое кислородное голодание, возникшее в родах, и родовые травмы приводят к грубым нарушениям в центральной нервной системе. Эти нарушения проявляются перинатальной энцефалопатией (ПЭП), довольно часто встречающейся в настоящее время.
Находясь в утробе матери, плод может испытывать кислородное голодание, если беременность протекает с осложнениями (токсикоз, инфекции, интоксикации, преждевременная отслойка плаценты, длительный безводный период и т. д.). Тяжелые роды, узкий таз, обвитие пуповины вокруг шеи, акушерские манипуляции могут привести к асфиксии новорожденного, в результате которой нарушается поступление кислорода к органам и тканям.
Наиболее чувствительны к недостатку кислорода клетки головного мозга, которые и повреждаются в первую очередь. Степень их повреждения зависит от тяжести и продолжительности кислородного голодания. Нарушения ЦНС легкой степени могут остаться незамеченными в роддоме, и ребенок выписывается домой. Внимательная мама, круглосуточно наблюдающая за малышом, быстрее любого врача заметит симптомы, которые сигнализируют о нарушении центральной нервной системы, о повышении нервно-рефлекторной возбудимости. И обратится за консультацией к невропатологу с жалобами на беспокойство, поверхностный сон, вздрагивания, срыгивания, дрожание подбородка и кистей ручек, усиливающиеся при крике.
Врачебный осмотр подтвердит наблюдения мамы и отметит нарушение мышечного тонуса, который при ПЭП может быть повышенным (гипертония мышц), пониженным (гипотония) и неравномерным (дистония), когда на фоне мышечной гипотонии возникает гипертонус отдельных мышечных групп, связанный с беспокойством ребенка, изменением положения его тела.
В материнской утробе плод находится в эмбриональной позе, позволяющей занимать как можно меньше места: конечности согнуты и вместе с подбородком плотно прижаты к туловищу.
У грудничков тонус сгибательной мускулатуры верхних и нижних конечностей остается повышенным еще в течение полугода, и это считается нормальным явлением, так же как и типичная для новорожденных поза боксера. Постепенное понижение мышечного тонуса и возрастание двигательной активности малыша дают возможность педиатру и невропатологу контролировать его физическое развитие. Нарушение мышечного тонуса влечет за собой задержку физического и психического развития.
И опять важная роль в диагностике этой патологии принадлежит маме, которая наблюдает за развитием моторной деятельности, движениями ребенка с первых дней его жизни.
Вот ребенок проснулся и сладко потягивается, выгибаясь всем туловищем, вытягивает ручки, и мама замечает, что одна ручка поднимается за голову, а вторая прижата к грудной клетке. Или при плаче малыш приводит ножки к животу, но одна ножка отстает от другой. А стоит его распеленать, как он всегда «заваливается» на одну сторону. И об этом надо непременно рассказать невропатологу.
Для предупреждения опасных последствий кислородного голодания огромное значение имеет своевременная диагностика гипоксии плода.
Движения у грудного ребенка – это основной вид его деятельности. Нередко задержка моторного развития приводит к отставанию в психическом развитии, так как ограничивает возможности ребенка в познавании внешнего мира и затрудняет активное манипулирование с игрушками и другими предметами. При глубоких расстройствах мышечного тонуса и двигательных функций возможно формирование тяжелой патологии – детского церебрального паралича (ДЦП).
Неумение сидеть, вставать, ползать вынуждает малыша разглядывать одни и те же объекты обстановки, в то время как переход в вертикальное положение значительно расширяет обзор и возможности для знакомства с окружающим миром.
Если ребенок вял, адинамичен, заторможен, не реагирует оживлением на ласковое обращение матери, а любой раздражитель вызывает у него отрицательные эмоции, крик, беспокойство, следует подумать об отставании в психомоторном развитии.
Обнаруженные бдительной мамой малейшие отклонения в поведении ребенка помогут ранней диагностике патологического состояния и своевременному лечению у специалистов.
А лечение ребенка с двигательными нарушениями должно быть длительным, комплексным и непрерывным. И эффективность его будет в первую очередь зависеть от мамы, ее упорства, настойчивости, дисциплинированности и желания победить недуг.
Не преуменьшая значения медикаментозной терапии, следует признать ведущую роль физических методов реабилитации: массаж, гимнастика, упражнения в воде и физиотерапевтические процедуры.
Если патология выявлена в родильном доме, то сразу начинают лечение «положением». Младенцу придают физиологическое положение с помощью валиков, укладок, лонгет для пораженных конечностей. Если неврологические нарушения сохраняются, ребенка переводят в специализированное отделение, где лечение продолжают. Дома ребенок должен находиться на ровном плотном матрасике, без подушки. Необходимо менять положение ребенка в кроватке, чтобы источник света и яркие игрушки были от него то слева, то справа.
Обеспечьте малышу охранительный режим. В семье должен быть благоприятный психоэмоциональный климат, способствующий развитию нервной системы ребенка. Чаще берите малыша на руки, разговаривайте с ним негромко и ласково, он должен чувствовать вашу любовь и заботу, в которой нуждается больше, чем его здоровый сверстник. Снижает тонус спазмированных мышц покачивание ребенка на руках, в люльке, специальном кресле-качалке для малышей. Благоприятное действие оказывает мелодичная классическая музыка, которая вызывает и успокаивающее, и стимулирующее влияние на мозг ребенка.
Как сделать горячий компресс на икроножные мышцы?
Шерстяной платок нагрейте паром над кастрюлей с кипящей водой, чтобы он стал слегка влажным, и оберните им ножку малыша. Другим платком оберните вторую ножку. Затем укутайте ножки клеенкой и теплым одеялом.
Прежде чем обернуть ножку горячим платком, приложите его к своему локтевому сгибу: не горячо ли? Первая процедура не должна быть продолжительной – достаточно 5 минут для первого раза. В дальнейшем, постепенно увеличивая время горячих компрессов, можно довести длительность процедуры до 20 минут и выполнять их через день.
Для расслабления спастически сокращенных мышц применяются специальные приемы массажа: поглаживание, вибрация, потряхивание, валяние, катание – которые вы должны освоить сами или пригласить профессионального массажиста. Массаж улучшает кровоснабжение, стимулирует лимфоток, улучшает обмен веществ в органах и тканях. Очень важно, чтобы массаж вызывал у ребенка положительные эмоции. Если ребенок голоден или хочет спать, сопротивляется массажу и гимнастике, не следует насильно продолжать манипуляции, так вы добьетесь противоположного эффекта – усиления мышечного тонуса. Занятия должны доставлять ребенку удовольствие, проходить с улыбкой, в виде игры, под приятную музыку – только тогда они будут эффективны.
Расслабляющее действие на мышцы оказывают упражнения на большом надувном мяче, которые принимаются малышом за увлекательную игру и выполняются им с удовольствием. А спазмированные икроножные мышцы откликнутся на горячие ножные обертывания, которые легко выполняются в домашних условиях, а по эффективности не уступают физиотерапевтическим процедурам.
Врач ЛФК должен стать вашим другом и соратником в борьбе с болезнью. Под его руководством вы освоите различные комплексы лечебной физкультуры, чтобы ежедневно упорно и настойчиво преодолевать последствия энцефалопатии.
Гимнастические упражнения развивают суставно-мышечный аппарат, вырабатывают двигательные навыки, стимулируют физическое и психическое развитие. Во время занятий ребенок получает воздушные ванны, а, следовательно, закаляется.
Регулярные занятия лечебной физкультурой на протяжении месяцев и лет (!) позволяют компенсировать отставание развития психики и моторики и дают возможность ребенку догнать своих ровесников. Теперь он не будет сторониться коллективных детских игр, стесняясь своей неловкости и неуклюжести, а станет равноправным участником подвижных забав и развлечений.
Если в детской поликлинике есть бассейн – ваше место там. Упражнения в воде способствуют снижению повышенного тонуса, облегчают движения в конечностях при гипотонии мышц, улучшают координацию движений, дают мощный положительный заряд малышу, повышают аппетит и способствуют нормализации сна. Пройдя курс обучения у опытного инструктора, вы сможете продолжать занятия дома в ванне.

Несомненную пользу принесут малышу современные физиотерапевтические процедуры, которые помогут справиться с нарушением мышечного тонуса, с повышенной нервной возбудимостью и отставанием в физическом развитии.
Возможно, позднее потребуются занятия с логопедом, ортопедическое лечение, но главная роль в ранней диагностике и успешном лечении принадлежит маме, так как от ее наблюдательности, упорства и терпения зависит исход болезни.
Как сделать горячий компресс на икроножные мышцы?
Шерстяной платок нагрейте паром над кастрюлей с кипящей водой, чтобы он стал слегка влажным, и оберните им ножку малыша. Другим платком оберните вторую ножку. Затем укутайте ножки клеенкой и теплым одеялом.
Прежде, чем обернуть ножку горячим платком, приложите его к своему локтевому сгибу: не горячо ли? Первая процедура не должна быть продолжительной – достаточно 5 минут для первого раза. В дальнейшем, постепенно увеличивая время горячих компрессов, можно довести длительность процедуры до 20 минут и выполнять их через день.
Внутричерепная гипертензия.
Это патологическое состояние развивается в связи с нарушением циркуляции жидкости, вырабатывающейся в желудочках головного мозга. И может свидетельствовать о перинатальной энцефалопатии или гидроцефалии. Кратковременное повышение внутричерепного давления может возникнуть и у здорового ребенка во время плача или сосания груди, то есть в момент психического или физического напряжения. Проявляется это состояние внезапным приступом «замирания» с резкой бледностью, остановкой дыхания на несколько секунд, возможны судороги в отдельных мышечных группах, после чего ребенок «обмякает», становится вялым и засыпает. Этот эпизод может стать первым и последним, а у некоторых детей отмечается повторение приступов, что требует наблюдения невропатолога и исключения эпилепсии.
Стойкое повышение давления делает малыша беспокойным, возбужденным, его крик – пронзительным и монотонным. После еды ребенок часто срыгивает, периодически возникает рвота. Обращает на себя внимание выбухание и пульсация большого родничка, опущение книзу радужной оболочки глаз (симптом «заходящего солнца»), выраженный венозный рисунок на коже головы, особенно на веках, переносице, в височных областях, расхождение швов черепа. Во время плача у ребенка дрожит подбородок, трясутся ручки и ножки, что свидетельствует о судорожной готовности. Если эти симптомы сопровождаются увеличением объема головы, то речь идет о гипертензионно-гидроцефальном синдроме.
При появлении малейших симптомов внутричерепной гипертензии необходимо немедленно обратиться за консультацией к невропатологу, возможно, потребуется госпитализация для уточнения диагноза с применением новейших методов исследования и своевременного лечения.
Малышу с незакрытым родничком проведут нейросонографию (УЗИ мозга через родничок). Старшим детям предложат пройти обследование на компьютерном томографе, сделать электроэнцефалограмму, посетить окулиста для осмотра глазного дна.
Повышение внутричерепного давления не является самостоятельным заболеванием, а относится к симптомам перинатальной энцефалопатии или гидроцефалии. Поэтому проводят лечение не самой внутричерепной гипертензии, а основного заболевания. Для каждого ребенка подбирается индивидуальный метод лечения, включающий целый комплекс лечебных процедур.
Дети с повышением внутричерепного давления требуют к себе бережного и нежного отношения, создания вокруг них спокойной психологической обстановки, соблюдения режима, тщательного выполнения врачебных назначений и регулярного наблюдения невропатолога.
Конъюнктивит и дакриоцистит.
Нередко мама замечает, что у новорожденного младенца гноятся глазки. А если отвернуть нижнее веко, то будет видна покрасневшая и отечная слизистая оболочка глаза – конъюнктива. Ее воспаление – конъюнктивит – не такое уж редкое явление в период новорожденности. И объясняется это опять-таки анатомо-физиологическими особенностями младенца в этот период.
Слезные железы выделяют недостаточное количество слезы, а слезно-носовой канал, отводящий излишек слезы в полость носа, значительно шире и короче, чем у взрослого, что способствует попаданию микробов в глаза не только из окружающего воздуха, но и из носа, например, при насморке.
Конъюнктивит – воспаление слизистой оболочки глаза – проявляется покраснением глаза, слезотечением, отеком век и слизисто-гнойным отделяемым. В зависимости от причины, вызвавшей заболевание, конъюнктивиты бывают бактериальные, вирусные и аллергические.
Вирусный конъюнктивит может быть симптомом кори, ветряной оспы, гриппа, аденовирусной инфекции. Аллергический конъюнктивит проявляется на цветение деревьев и трав, на сильные резкие запахи, на ультрафиолетовые лучи.
Лечение должен назначать и контролировать врач. Использование капель или мази по совету подруг недопустимо, так как лекарство, помогающее при аллергическом конъюнктивите, может быть противопоказанным при вирусном и наоборот.
Лечение бактериального конъюнктивита: промывание глаз кипяченой водой или слабо-розовым раствором марганцовки. Для каждого глаза берите отдельный ватный тампон, промывание начинайте со здорового или менее пораженного глаза, направление движения – от наружного угла глаза к внутреннему (!). После промывания закапайте в глаза 20 %-ный раствор сульфацила натрия (альбуцида), 0,25 %-ный раствор левомицетина или софрадекс. Соблюдайте ту же очередность – сначала здоровый или менее пораженный глаз, затем больной. При закапывании старайтесь не дотрагиваться пипеткой до глаза.
При сильно выраженном воспалении во время сна реснички слипаются и не дают открыть глаза, что доставляет ребенку дополнительные страдания. Для предупреждения этого перед сном закладывайте за нижнее веко специальную глазную мазь (тетрациклиновую, эритромициновую) или 1 %-ную синтомициновую эмульсию. Если же ребенок не может разлепить веки, промойте их теплой водой, осторожно очищая от корочек.
Для лечения вирусных конъюнктивитов используется знакомый всем интерферон, мази флореналь, бонафтон.
При аллергических конъюнктивитах – софрадекс, гидрокортизон и дексаметазон в виде капель или мази. А также антигистаминные препараты – димедрол, супрастин, глюконат кальция.
Помните, что конъюнктивит – болезнь заразная и, ухаживая за больным ребенком, соблюдайте санитарно-гигиенические правила, чтобы не заразить себя и других членов семьи.
Иногда мама лечит конъюнктивит, и заболевание как будто проходит, но стоит перестать закапывать лекарственные капли, как глазки опять начинают слезиться, а потом гноиться. Эта история продолжается раз за разом, испытывая мамино терпение и вызывая недоумение: почему мой малыш видит мир сквозь слезы? В чем дело, может быть, эти капли неэффективны, и следует назначить более сильное средство?
Попробуем разобраться в этом, учитывая возрастные особенности новорожденного.
Слезные железы функционируют с рождения, но слез вырабатывается немного из-за недоразвития соответствующего отдела нервной системы. Этого количества слезной жидкости вполне достаточно для увлажнения глаза, придания ему живого блеска и защиты от инфицирования. Излишек слезы удаляется из глаза через слезно-носовой канал.
Первые слезы при плаче появляются у ребенка лишь в 3–4 месяца. Они вызывают у родителей умиление: растет малыш, вот уже и слезки капают.
Если же у ребенка в первый месяц жизни появляется слезостояние и слезотечение, это свидетельствует о непроходимости слезно-носового канала.
Почти у трети новорожденных этот канал перекрыт эмбриональной пленкой, которая обычно рассасывается в первые дни жизни.
Если этого не произошло, то слеза скапливается в слезном мешочке, вытекает из глаза, теряет свои защитные свойства, инфицируется и мутнеет, а у внутреннего угла глаза скапливается гнойное отделяемое.
Это и есть дакриоцистит новорожденного, но причина его кроется не в попадании микробов в глаз, а в непроходимости слезно-носового канала.
Обычные методы лечения конъюнктивита: промывание глаз кипяченой водой или слабо-розовым раствором марганцовки, закапывание сульфацила натрия (альбуцида) или 0,25 %-ного раствора левомицетина (что и делала наша мама) – дают положительный эффект, но стоит прекратить лечение, как возвращаются те же симптомы, и процесс грозит перейти в хронический.
Конъюнктивиты бывают бактериальные, вирусные и аллергические. Лечение зависит от причины, вызвавшей заболевание.
Обратитесь к окулисту, который проверит проходимость слезоотводящих путей с помощью простой пробы. В глазки малыша закапывают безвредный окрашенный раствор и следят за его продвижением. Если слезные точки, канальцы и мешочки функционируют нормально, то через 5 минут красящее вещество исчезнет из глаз. А о проходимости слезно-носового канала расскажет появление окрашенного раствора в носовых ходах, засвидетельствованное с помощью ватных тампонов. Если тампоны остаются чистыми, значит, на пути жидкости существует непреодолимое препятствие.
Лечение дакриоцистита заключается в восстановлении проходимости слезно-носового канала.
В большинстве случаев достаточно несколько раз провести массаж области слезного мешка: на нижнем веке малютки у внутреннего угла глаза найдите наружное отверстие канала и легкими точечными движениями проведите нажатия в направлении сверху вниз для разрыва пленки. Проведите эту процедуру 3–4 раза в день по 5–7 надавливаний, и через 1–2 дня вы забудете о дакриоцистите, как о досадной мелочи.
Если в течение недели проходимость не восстанавливается, требуется вмешательство окулиста для зондирования и промывания слезных путей.
Пилоростеноз.
Поговорим еще об одном заболевании, которое проявляется в период новорожденности, обычно в трехнедельном возрасте.
Любой малыш время от времени срыгивает, и к этому надо относиться спокойно. Чаще всего причиной срыгивания являются перекорм и заглатывание воздуха во время кормления.
Чтобы избежать этих неприятностей, следует после каждого кормления подержать малютку вертикально «свечой», или «столбиком», чтобы отошел проглоченный воздух, поднять изголовье у кроватки, не допускать переедания. Для этого кормите кроху чаще, но уменьшенными порциями. Во время кормления следите, чтобы малыш плотно захватывал сосок, препятствуя заглатыванию воздуха.
Для искусственников разработаны специальные смеси с загустителями, помогающими пище удерживаться в желудке: «Нутрилон Антирефлюкс», «Фрисовом», «Сэмпер Лемолак». В качестве загустителей в этих смесях используется крахмал или клейковина рожкового дерева, которые к тому же содержат специальные пищевые волокна, способствующие опорожнению кишечника, следовательно, рекомендуются для детей, склонных к запорам и коликам.
Срыгивание после кормления – довольно обычное явление у младенцев. Относитесь к этому спокойно.
Но иногда никакие хитрости не помогают. Ребенок продолжает срыгивать не только сразу после каждого кормления, но и через 1,5–2 часа после него.
Рвота становится обильной и сильной, распространяется на большое расстояние. Врачи припасли для нее формулировку: рвота «фонтаном». Рвотные массы содержат створоженное молочко, имеют кислый запах, что свидетельствует о длительном пребывании пищи в желудке.
С этого момента все идет кувырком. Рвота приобретает постоянный и упорный характер. Малыш с жадностью сосет грудь, не соблюдая режима, но рвота после каждого кормления сводит на нет его усилия. Ребенок становится беспокойным от голода, «тает» на глазах и к концу первого месяца вместо ожидаемой прибавки веса едва сохраняет свой вес при рождении. Появляются признаки обезвоживания: сухость кожи и слизистой оболочки рта, западение большого родничка, редкие и скудные мочеиспускания.
Врачу не придется долго думать и проводить тщательное обследование ребенка, чтобы поставить диагноз врожденного пилоростеноза.
Что же это за болезнь – пилоростеноз?
Для начала проведем урок анатомии. В желудок пища попадает по пищеводу. Этот отдел желудка называется кардиальным. Здесь расположена круговая мышца – запирающий сфинктер, который отделяет желудок от пищевода и не дает пище обратного хода. У взрослого человека даже в положении вниз головой пища из желудка в пищевод не затекает. У новорожденных этот сфинктер развит слабо, чем и объясняются частые срыгивания. С возрастом сфинктер становится сильнее, и срыгивания прекращаются.
Место, где желудок переходит в двенадцатиперстную кишку, называется пилорическим отделом или привратником. Здесь тоже имеется круговая мышца, не позволяющая пище преждевременно перемещаться в тонкую кишку. При врожденном пилоростенозе эта мышца гипертрофирована, что ведет к сужению привратника и затрудняет переход содержимого желудка в двенадцатиперстную кишку.
Пища подолгу застаивается в желудке и, не имея другого выхода, с силой, «фонтаном» выбрасывается через рот. В тонкий кишечник поступает совсем незначительное количество пищи, поэтому ребенок постоянно голоден и стремительно теряет вес. Необходимо хирургическое вмешательство, чтобы спасти ребенка от дистрофии и голодной смерти.
При операции рассекается утолщенное мышечное кольцо, устраняется анатомическое препятствие и восстанавливается проходимость привратника, что делает ребенка здоровым. Малыш начинает нормально питаться и быстро достигает положенного по возрасту физического и психического развития.
У некоторых детей может наблюдаться пилороспазм, который тоже сопровождается рвотой после каждого кормления. При этом у круговой мышцы размеры нормальные, но повышен тонус, и она склонна к спастическим сокращениям. Такое состояние легко снимается противоспазматическими средствами и в оперативном лечении не нуждается.
Глава 4. Период грудного возраста.

Cynthi Kovach / Dreamstime.com
Итак, позади самый трудный месяц в жизни ребенка – период новорожденности. Для вас этот этап был не только напряженным и сложным, но одновременно радостным и богатым на открытия. Молодая женщина преодолела робость перед малюткой и неуверенность в своих действиях, приобрела необходимые навыки и бесценный опыт по уходу за ребенком и с достоинством несет гордое звание Матери.
А впереди еще полон рот забот и хлопот, множество испытаний, сомнений, вопросов и естественное желание узнать: правильно ли развивается мой малыш?
На первом году жизни в организме младенца происходят ускоренные процессы обмена веществ, обеспечивающие высокие темпы его физического и нервно-психического развития. Никого не приходится убеждать, что всего за 12 месяцев ребенок превращается из беспомощного существа, почти беспробудно спящего в своей кроватке, в активного разумного человека, стремящегося к самостоятельному познанию мира и свободе передвижения. Этот огромный скачок в нервно-психическом развитии ребенка весьма заметен посторонним людям: «Как быстро чужие дети растут!». А родители в повседневных делах и заботах не всегда замечают успехи своего отпрыска, но зато болезненно реагируют, если соседский ровесник в физическом развитии опережает их собственного ребенка. Появляются сомнения и страхи, не отстает ли наш ребенок от положенного ему по возрасту развития, и стремление «догнать и перегнать».
Дорогие мамы и папы! Соревнования в этом виде спорта неуместны. Каждый ребенок уникален и развивается по собственному плану, по индивидуальным законам, предначертанным для него природой. А ваша задача состоит в том, чтобы обеспечить ему условия для правильного развития: рациональное питание, здоровое пространство, правильный уход, массаж, гимнастику, достаточное пребывание на свежем воздухе.
В медицине существуют примерные нормы, облегчающие врачам динамическое наблюдение за развитием детей, но стремиться к выполнению, а тем более к перевыполнению этих показателей неразумно и неуважительно по отношению к ребенку. Разве вы станете любить его меньше, если в 3 месяца он не очень уверенно держит голову? Или, может быть, ваша любовь превысит все мыслимые пределы, если в 10 месяцев он начнет ходить?
Не пытайтесь непременно научить ребенка садиться в 8 месяцев или ходить в 1 год только потому, что «так положено». Он должен выполнить эти действия самостоятельно. Кстати, раннее сидение приводит к искривлению позвоночника, а раннее вставание отнюдь не способствует стройности ног. Ведь косточки у ребенка еще довольно гибкие, а мышцы не в состоянии удерживать вес туловища.
Наши достижения.
Что умеет малыш в возрасте 1 месяца?
Если провести яркой игрушкой у него перед глазами, он проследит за ней. На голос мамы, разговор в комнате или звучание игрушки прислушается, сосредоточится. На мамино обращение ответит первой улыбкой. И хотя психологи утверждают, что это не улыбка, а непроизвольная гримаска, сокращение мимических мышц, приятнее считать, что он узнал вас и в ответ улыбнулся. В положении на животе приподнимает голову и пытается ее удержать до 5 секунд. На разговор с ним отвечает отдельными звуками. Крик приобретает эмоциональный оттенок.
В возрасте 2 месяцев малыш уже умеет длительно сосредоточить внимание на привлекательной игрушке, на лице взрослого человека, следит глазами за движущимся предметом, мамиными передвижениями. Прекращает сосание, если ему показывают яркий предмет. Поворачивает голову на звук, на голоса людей в комнате. На обращение к нему отвечает улыбкой и отдельными звуками, с удовольствием общается. В положении на животе поднимает голову и довольно длительно удерживает ее.
В 3 месяца удерживает голову в вертикальном положении, следя при этом за движущейся игрушкой, смотрит на лицо говорящего с ним человека. Отвечает оживлением на обращение к нему любого человека, ищет глазами источник звука и поворачивает голову на звук. В положении на животе опирается на предплечья, высоко подняв голову и длительно удерживая ее. Беспорядочное искание материнской груди сменяется открыванием рта при приближении груди или при виде бутылочки, ложечки (условный рефлекс). Движения рук становятся свободными и целесообразными: тянет предметы в рот, ощупывает попавшие под руки предметы, тянется к игрушкам. Иногда узнает мать, смеется в хорошем настроении, криком выражает недовольство, когда его оставляют одного. Музыкальные звуки вызывают положительные эмоции, гуление становится разнообразным.
В 4 месяца узнает мать и близких людей, отвечает оживлением на их появление, улыбается, в гулении появляются певучие звуки, громко смеется в ответ на обращение, реагирует на незнакомое лицо. Активно поворачивает голову в стороны, стараясь найти глазами источник звука. Захватывает игрушки, висящие над грудью, рассматривает, ощупывает их. На руках у взрослого в вертикальном положении хорошо держит голову. Исчезает повышенный тонус мышц нижних конечностей, и движения ног становятся свободными, более дифференцированными. При поддержке под мышки крепко упирается в твердую опору согнутыми в тазобедренных суставах ножками. Приподнимается на руках, опираясь на ладони. Во время кормления придерживает руками грудь матери или бутылочку.
В возрасте 5 месяцев различает своих и чужих. Узнает голос матери и близких людей, понимает ласковую или строгую интонацию. Радуется общению, берет протянутую игрушку из чужих рук, удерживает ее. Долго лежит на животе, подняв корпус и опираясь ладонями выпрямленных рук о поверхность. Переворачивается со спины на живот. Поддерживаемый под мышки уверенно стоит на прямых ногах. Хорошо сидит с поддержкой, но позвоночник легко подвижен и изгибается при сидении. Подолгу «разговаривает», гулит. Ест и пьет с ложки.
В 6 месяцев знает свое имя, уверенно берет игрушки из любого положения и подолгу ими занимается, перекладывает из одной руки в другую, тянет в рот. Переворачивается с живота на спину. Сидит без поддержки, но самостоятельно не садится. В положении на животе перемещает руки вперед, подтягивается за ними, немного подползая. Помогите ему овладеть способом передвижения, выпустите на простор. В кроватке или в манеже развернуться негде, поэтому почаще выкладывайте малыша на разостланное на полу одеяло. В положении на животе согните его ножки в коленных суставах, а перед ним положите яркую игрушку, он устремится к ней. В гулении появляются отдельные слоги: «ма», «ба». Хорошо ест с ложки, немного пьет из чашки.
В 7 месяцев легко управляется с игрушками: размахивает, стучит ими, перекладывает с места на место, бросает. Встает на четвереньки, на колени, хорошо и быстро ползает. Знает названия многих предметов и на вопрос «где?» находит взглядом искомый предмет. Перекладывает игрушки из одной руки в другую. Постукивает игрушками друг о друга. Подолгу лепечет. Тянется к своему изображению в зеркале. Умеет пить из чашки, которую держит взрослый.
В 8 месяцев сам садится, сидит уверенно и долго, ложится из сидячего положения. Держась руками за опору, сам встает, стоит, переступает ногами, приседает. На вопрос «где?» показывает нужные предметы. Узнает себя в зеркале, радуется своему отражению. Четко и громко повторяет отдельные слоги. Сам держит в руке сухарик, сушку и ест их.
В 9 месяцев с удовольствием «пляшет» под ритмичную музыку, ползет вслед за взрослым или ребенком, догоняя их. Подражает действиям людей. С предметами совершает осмысленные действия в зависимости от их формы и свойств: открывает крышку, достает из коробки игрушку, катает грузовик по полу, бросает мячик. Передвигается по кроватке и по комнате, держась руками за спинку и другие предметы. Знает свое имя, откликается на него, знает названия многих предметов и находит их по просьбе взрослого. Повторяет за взрослыми отдельные слоги. Хорошо пьет из чашки, сам поддерживает ее. Спокойно относится к высаживанию на горшок.
В 10 месяцев любит играть со старшими детьми и со взрослыми, выполняет инструкции: дай мячик, возьми машинку, открой ящик и т. д. Самостоятельно выполняет разные действия с игрушками и предметами: вынимает, вкладывает, катает, нажимает, бросает. Любит играть в «ладушки», пальчиковые игры, в прятки. По просьбе «Дай!» находит и дает знакомые предметы, вслед за взрослым повторяет новые слоги. Ходит с поддержкой за обе руки или держась руками за опору. Знает, как мычит корова и лает собачка, по просьбе произносит слоги «му», «ав-ав».
В 11 месяцев наблюдается избирательный интерес к детям, любит играть с ними. Сооружает строительные комбинации из кубиков, собирает пирамидку. Стоит без поддержки, делает первые самостоятельные шаги. Из кучи игрушек по просьбе находит и подает нужную, различает цвета. Произносит первые слова: ма-ма, ба-ба, па-па, дай.
В 12 месяцев знает названия многих предметов, указывает части тела. Выполняет многие инструкции, произносит простые слова. Самостоятельно ходит. Знает всех членов семьи и близких людей по именам. Любит играть с детьми, протягивает игрушки, ищет спрятанные предметы, играет в прятки.
Считаем зубки.
Молочные зубы у малыша появляются в середине первого года жизни. Порядок прорезывания зубов соблюдается у большинства детей: сначала вырастают нижние средние резцы, затем – верхние средние и верхние боковые резцы. «Процесс пошел» и остановить его не удастся: зубки будут появляться регулярно и к первому дню рождения их будет уже целых восемь.
Существует специальная формула, по которой вы можете определить необходимое количество зубов в возрасте 6–24 месяцев: из возраста ребенка в месяцах надо вычесть 4.
Например, ребенок в возрасте 8 месяцев должен иметь 4 зуба:
8 – 4 = 4, А в возрасте 18 месяцев: 18 – 4 = 14 зубов и т. д.
Всего молочных зубов – 20, и все они вырастут ко второму дню рождения. Каждый ребенок развивается строго по своему графику, предначертанному для него природой. Поэтому и время появления первых зубов у данного конкретного ребенка определено особенностями организма.
Не паникуйте, если в 6–7–8 месяцев ваш малыш сияет все еще беззубой улыбкой. С момента появления на Земле первого человека зубы вырастают у всех людей. Вырастут они и у вашего ребенка. При рахите возможно более позднее прорезывание зубов и нарушение порядка их появления. Оно и понятно: нарушен кальциевый обмен, а для формирования зубов наличие достаточного количества кальция и фосфора – обязательное условие.
У одного малыша зубки появляются незаметно на фоне полного здоровья, становясь приятным и неожиданным сюрпризом для всей семьи. Хотелось бы, чтобы так было всегда. Ведь прорезывание зубов – процесс физиологический.
Зато другой задолго до появления зубов становится капризным нытиком, просыпается по ночам, плохо ест и постоянно тянет в рот все, что попадется под руку: свой кулачок, мамин палец, игрушку. Усилилось слюнотечение, подбородок все время мокрый, на нем появилось раздражение, и рубашечки хоть каждый час меняй, а они все равно сразу же намокают. Слюна течет по подбородку и затекает в шейные складочки, вызывая раздражение и на шейке. Приготовьте мягкие салфетки из ветхого белья для вытирания нежной кожицы, и подвязывайте «слюнявчики» вокруг шеи.
Нижняя десна припухла, покраснела, на ней появились тонкие кровеносные сосудики. Это значит, что вот-вот проклюнутся зубки. Радуются все: растет малыш! А ему совсем не до веселья: десна горит, чешется. Мама, ну сделай же что-нибудь!
Помогите малышу. Существуют специальные кольца и зубные прорезыватели, облегчающие малышу «зубные» страдания. Они должны храниться в холодильнике и предлагаться малышу в охлажденном виде. Так легче бороться с чувством жжения в деснах. Можно давать морковку, яблочко, баранку, но при этом следить, чтобы малыш не смог откусить маленьких кусочков и поперхнуться.
Существуют специальные гели, оказывающие обезболивающее и противовоспалительное действие, – колгель, фенистил-гель, дентинокс-гель. После смазывания десен боль сразу утихает, и малыш снова весел и активен. Проводите эту процедуру несколько раз в день, и зубки появятся без проблем.
Прорезывание зубов – процесс физиологический и никаких заболеваний вызвать не может. Незначительные изменения в поведении ребенка, капризность, раздражительность, снижение аппетита, кратковременное и незначительное повышение температуры, легкое разжижение стула, задержка нарастания веса могут наблюдаться у возбудимых детей, но это лишь исключение, подтверждающее правило.
Случается, что высокую температуру (39–40 °С), понос «в тридцать три струи», рвоту и другие симптомы мамы сваливают на зубы и не обращаются к врачу, пока заболевание не примет тяжелую форму. В момент прорезывания зубов малыш становится наиболее уязвимым для микробов по причине снижения общей устойчивости организма к воздействию внешних факторов, к тому же он тянет в рот все, что попадется под руку. Вот вам и объяснение, почему в это время к нему «любая зараза липнет».
Старайтесь уделять малышу больше внимания, отвлекайте от неприятных ощущений, разговаривайте и пойте песенки, чаще берите на руки, играйте с ним. Эти временные трудности пройдут за несколько дней, зато наградой станут крепкие белые зубки.
Рекомендуется в этот период подкормить малыша кальцием: полтаблетки глюконата кальция растолките и подмешайте в кашу, творог, овощное пюре и давайте 3 раза в день в течение 2 недель.

Vgajic / Dreamstime.com
Зубки не должны просто так красоваться во рту, они должны работать согласно своему назначению – выполнять жевательную функцию. Постепенно переводите малыша на более густую пищу, и учите его не просто откусывать от большого куска, но и жевать. Чем лучше жует малыш, тем крепче зубы, тем лучше пищеварение.
С появлением первых зубов приучайте ребенка ухаживать за ними. К серебряной ложечке, которую по давнему обычаю дарят малышу «на зубок», добавьте… зубную щеточку. Да-да, это не оговорка. Специальные зубные щетки с мягкой щетинкой предназначены для чистки зубов с момента их появления. Можно использовать для этой цели ватные шарики. Чистка зубов производится без пасты. Направление движений при чистке резцов – снизу вверх и сверху вниз, от десен к краю зубов. Чистить надо не только переднюю поверхность, но и сторону, обращенную в полость рта.
Когда ребенку исполнится два года, купите ему специальную детскую зубную пасту и научите чистить зубы по всем правилам. Помните о том, что ребенок не умеет еще полоскать рот и глотает все, что туда попало, поэтому на щетку наносите совсем немного пасты.
Чистку зубов необходимо проводить два раза в день, утром и вечером. Если утреннюю процедуру по каким-то причинам пропустили, не беда. Пожевал малыш яблочко или морковку, и зубки очистились. А вот про вечернюю чистку зубов забывать нельзя: пищевые остатки всю ночь будут разлагаться в ротовой полости, представляя благодатную почву для размножения микробов и развития кариеса.
Один-два раза в год следует посещать детского стоматолога, чтобы вовремя заметить и своевременно начать лечение кариозных зубов, а также принять меры при неправильном формировании прикуса.
Нередко едва появившиеся зубки начинают портиться, покрываются темными пятнами и даже разрушаются. Мама переживает за малыша и не может понять, в чем дело. Можно с уверенностью утверждать, что этот ребенок находился на искусственном вскармливании, ибо испорченные зубы являются следствием чрезмерного увлечения бутылочкой. Стоматологи так и называют эти явления: синдром или кариес детской бутылочки. В основе развития синдрома лежит частое употребление младенцами различных «детских» чаев и соков, содержащих в своем составе сахар.
Кроме того, в продаже имеются различные пластиковые бутылочки, обладающие несомненными достоинствами: они такие легкие, прочные, удобные, что совсем крохотный малыш может самостоятельно удерживать ее при кормлении. Этим нередко пользуются мамы, давая ребенку бутылочку со смесью или чаем (соком) и продолжая заниматься своими делами. В некоторых случаях наполненная бутылочка даже оставляется в кроватке малыша на ночь, и он сосет ее всю ночь напролет. Эмаль молочных зубов непрочная и под действием кислоты, образующейся в ротовой полости после употребления сока или чая, быстро разрушается, создавая условия для развития кариеса.
Иногда мамы легкомысленно относятся к кариесу молочных зубов: подумаешь, все равно выпадут. Нет, не все равно! Разрушение зубов в любом возрасте ведет к нарушению пищеварения. Ведь недостаточно пережеванная пища тяжким бременем ложится на желудок, требуя от него повышенного количества желудочного сока и значительных усилий для переваривания.
А об эстетической стороне вопроса вы не подумали? А если в 4–5 лет ребенок начнет стесняться своих некрасивых зубов и станет избегать общения со сверстниками?
Профилактика проста и понятна: после еды и питья убирать бутылочку с глаз долой до следующего кормления. После сладких напитков предлагать малышу чистую водичку для удаления из ротовой полости остатков сахара. Пусть его зубы останутся крепкими и здоровыми на всю жизнь.
Дети, получающие материнскую грудь, о существовании бутылочки не знают до 6 месяцев, и это предохраняет их от раннего развития кариеса.
Молочница.
У грудных детей довольно часто на слизистой оболочке рта возникает воспалительный процесс грибковой природы. Развитию заболевания способствуют кислая реакция слюны, незрелая слизистая, к которой грибы легко прикрепляются, и частые срыгивания. Чаще подвержены заболеванию недоношенные и ослабленные детей, а также малыши, получавшие антибиотики и страдающие дисбактериозом.
Ребенок становится беспокойным, отказывается сосать грудь, выплевывает сосок и заливается плачем. Внимательная мама обнаружит у него во рту белые творожистые налеты, покрывающие язычок, внутреннюю поверхность щек и губ. Так вот в чем причина недомогания малыша – в молочнице.
У девочки следует немедленно осмотреть половые органы, так как молочница полости рта может сочетаться с грибковым поражением гениталий.
Для уничтожения налетов применяется обработка слизистой 2 %-ным содовым раствором (1 чайная ложка пищевой соды на 1 стакан воды). Оберните стерильной ватой деревянную палочку или чисто вымытый указательный палец. Смочите приготовленным раствором, слегка отожмите и легким движением обработайте слизистую ротовой полости и слизистую половых органов (при необходимости). В последние годы появился специальный противогрибковый препарат для обработки слизистых оболочек у младенцев – кандид. Его можно применять и для обработки сосков перед кормлением.
Возможно, врач назначит прием внутрь противогрибковых антибиотиков – нистатина, леворина.
Нистатин можно применять для обработки налетов: 1 таблетку растолочь в порошок и развести кипяченой водой или грудным молочком в столовой ложке (20–25 мл). Этим раствором обрабатывать слизистую 2–3 раза в день.
Можно использовать гексорал – раствор для полоскания ротовой полости и горла. Смоченным гексоралом ватным тампоном обработать язычок и слизистую рта.
Хорошо помогает давно известное средство – бура в глицерине, но в последнее время оно потеряло свою популярность в связи с утверждениями химиков о вредном влиянии борной кислоты на организм ребенка. При тщательном соблюдении гигиенического режима и строгом выполнении врачебных назначений молочницу можно одолеть за 2–3 дня.
Афтозный стоматит.
Воспалительный процесс на слизистой рта может быть вызван не только грибами, но и вирусами, и бактериями, иногда причиной является травма, ожог или аллергическая реакция.
Довольно часто возбудителем является вирус простого герпеса, но с первых же дней болезни присоединяется вторичная бактериальная флора, поэтому выделить конкретного возбудителя бывает очень сложно.
Заболевание протекает тяжело: острое начало, повышение температуры до 39–40 °С, общее недомогание, может быть рвота. Из симптомов, позволяющих заподозрить стоматит, следует выделить отказ малыша от соски, от ложки, от любимого лакомого кусочка и обильное слюнотечение. Заметив обильное слюнотечение, мама, как правило, решает: «зубы лезут». При этом ее нисколько не настораживают ни высокая температура, ни рвота, ни общее недомогание ребенка.
Сколько можно повторять, что прорезывание зубов – процесс физиологический, и не вызывает повышения температуры до 40 °С и симптомов интоксикации!
Слюна сначала прозрачная, но буквально через несколько часов становится густой, тягучей, мутной, с неприятным гнилостным запахом.
Загляните малышу в ротик и увидите гиперемированную отечную слизистую, на которой расположены мелкие пузырьки, которые быстро вскрываются и превращаются в язвочки, склонные к слиянию между собой. Это и есть афты – эрозии округлой, овальной или щелевидной формы с ровными краями и гладким дном, покрытым гнойными налетами.
Немедленно к процессу подключаются регионарные лимфатические узлы, стремящиеся задержать инфекционный процесс в полости рта, и не допустить прорыва внутрь организма. Подбородочные, подчелюстные, шейные лимфоузлы увеличиваются, становятся болезненными, но ценою собственного благополучия спасают организм от дальнейшего распространения процесса.
Лечение заключается в местном применении антисептических растворов для полоскания полости рта: 0,02 %-ный раствор фурацилина (1 таблетка на 100 мл воды), слабо-розовый раствор марганцовокислого калия, водного раствора грамицидина, лизоцима. После полоскания афты обрабатываются зеленкой, метиленовой синью или фукорцином. Для борьбы с вирусом применяются внутрь противовирусные препараты ацикловир, бонафтон по 0,1 г 3–4 раза в день в течение 5 дней.
Для местного лечения применяются интерферон в виде раствора или мази интерфероновая, бонафтоновая, флореналевая. Крем зовиракс применяется только для лечения герпеса на губах и кожных покровах. Применение его на слизистой рта вызовет сильное воспаление.
После каждого приема пищи требуется обрабатывать ротовую полость антисептическим раствором.
Обязательно назначаются витамины А, С и группы В, антигистаминные (димедрол, супрастин, пипольфен, тавегил) и общеукрепляющие препараты (нуклеинат натрия, метилурацил, рибоксин и т. д.).
Заболевание заразное. Следует исключить общение больного ребенка со здоровыми детьми до полного выздоровления, а также строго выполнять санитарно-гигиенический режим при уходе за больным.
Уход за малышом имеет некоторые особенности, на которых остановимся более подробно. Как обработать ротовую полость маленькому ребенку, который не умеет полоскать ротик? Наберите приготовленный раствор в резиновую грушу или шприц без иглы. Ребенка положите себе поперек коленей лицом вниз, подставьте таз или ведро, и орошайте полость рта теплым антисептическим раствором. Эту же процедуру можно проводить, держа малыша на весу над ванной или раковиной.
Малыш отказывается от еды из-за усиления болей. Предложите ему механически и химически щадящую пищу: полужидкую, гомогенную, не раздражающую воспаленную слизистую. Подойдут протертые каши и слизистые супы, кисели и муссы. Постепенно расширяйте меню, включая овощные пюре, мясной и рыбный фарш, протертый творог, паровые тефтели.
Для приема жидкой пищи вручите ему макаронину или трубочку для коктейля. Это позволит уменьшить контакт пищи с воспаленной слизистой, уменьшит боль, и внесет элемент игры в процесс болезни. А, как известно, положительные эмоции ускоряют выздоровление.
Перед едой необходимо обезболить слизистую рта раствором анестезина или новокаина, осторожно смазав губы и слизистую ватным тампоном, смоченным лекарством. Удобен в применении раствор лидокаина в виде аэрозоля, но он разрешен к применению только у детей старше 2 лет. После еды обязательно надо прополоскать ротовую полость. При хорошем уходе и правильном лечении заболевание проходит через 7–10 дней, а лимфатические узлы приходят в норму через 2 недели после эпителизации афт.
Грыжа у грудничка.
«Накричал себе грыжу», – так часто говорят о малыше, которому поставили диагноз паховой или пупочной грыжи. На самом деле крик беспокойного ребенка является лишь фактором, помогающим выявить заболевание, а причиной грыжи является внутриутробное нарушение развития брюшной стенки.
Пупочная грыжа – довольно часто встречается у детей, особенно у девочек. В норме после отпадения пуповины пупочное кольцо сокращается и закрывается. Однако нередко брюшина, прилегающая изнутри к пупочному кольцу, бывает с «дефектом», имеет недостаточную плотность или небольшое отверстие, через которое и выпячивается грыжа. Пупок становится слабым местом передней брюшной стенки, а крик или натуживание при запоре, повышающие внутрибрюшное давление, способствуют образованию грыжи. Не обвиняйте акушерку, которая якобы «неправильно завязала пупок», причина грыжи кроется в несостоятельности брюшины.
Незаросшее в детстве пупочное кольцо способно доставить неприятности не подозревающей о нем молодой женщине в будущем: во время беременности в связи с повышением внутрибрюшного давления грыжа может образоваться вновь.
В спокойном состоянии и лежачем положении малыша грыжа легко вправляется в брюшную полость, и мама своим пальцем легко прощупает расширенное пупочное кольцо.
К счастью, пупочная грыжа редко ущемляется, а расширенное пупочное кольцо не доставляет беспокойства ребенку. Но беспокоится мама, каждый раз при крике наблюдая выпячивание в области пупка. Многих родителей такая ситуация заставляет обратиться не к специалисту, а к бабке, которая может «заговорить грыжу». «Колдовство» народной «целительницы» над детским животиком иногда действительно заканчивается выздоровлением. Но кто может с уверенностью сказать, что пупочное кольцо закрылось под влиянием заговоров и снадобий, а не самостоятельно, как это происходит у многих детей? По мере роста ребенка и укрепления мускулатуры передней брюшной стенки дефект в брюшине закрывается самопроизвольно. А мама может помочь излечению, если будет следовать советам врача: выкладывать малыша на живот, проводить массаж околопупочной области и заниматься с крохой специальной гимнастикой, направленной на укрепление мышц живота.
Как правило, к году проблема самостоятельно разрешается. В редких случаях приходится прибегать к хирургическому вмешательству, когда возникает ущемление грыжевого выпячивания.
Незаросшее в детстве пупочное кольцо способно доставить неприятности не подозревающей о нем молодой женщине в будущем: во время беременности в связи с повышением внутрибрюшного давления грыжа может образоваться вновь.
Паховая грыжа – врожденное заболевание, чаще встречается у мальчиков и связано с процессом опускания яичек.
Яички в процессе развития проделывают путь из забрюшинного пространства в мошонку. На последнем отрезке пути они продвигаются через паховый канал, и проводником для них служит влагалищный отросток брюшины, который, выполнив свою функцию, должен бесследно рассосаться. Однако почти у четверти новорожденных просвет влагалищного отростка сохраняется и служит теперь проводником для грыжевого выпячивания. А непосредственной причиной грыжи являются заболевания и состояния, сопровождающиеся повышением внутрибрюшного давления, (крик, плач, запор, вставание на ножки). Содержимым грыжевого мешка могут стать петли тонкой кишки, иногда сальник, у девочек – яичник и маточная труба.
Диагноз «паховая грыжа», как правило, ставит мама, обнаружив во время беспокойства в паховой области малыша опухолевидное образование, плотное, болезненное при прикосновении, иногда спускающееся в мошонку. В таких случаях отмечается растяжение одной половины мошонки и асимметрия ее. В спокойном состоянии и лежачем положении малыша грыжа может вправиться самостоятельно или с посторонней помощью. Помогает теплая ванна, под воздействием которой происходит расслабление мышц. Иногда выпавшая кишка может вернуться в брюшную полость, если подержать ребенка на весу за ножки.
У девочек грыжа имеет округлую форму и при больших размерах может опускаться в большую половую губу.
У одних детей грыжа определяется сразу в роддоме или в первые месяцы жизни, у других появляется тогда, когда ребенок становится на ножки, то есть давление на паховую область усиливается.
Лечение оперативное, а сроки проведения хирургического вмешательства решаются индивидуально для каждого ребенка и зависят от разных обстоятельств (частота грыжевого выпячивания, наличие гипотрофии, рахита, диатеза, недавно перенесенное заболевание и т. д.). В неосложненных случаях операцию проводят обычно после года.
Абсолютным показанием к операции является ущемление паховой грыжи, когда в содержимом грыжевого мешка нарушается кровообращение и может развиться некроз тканей, попавших в ловушку. Операция проводится под наркозом, и на следующий день ребенок уже чувствует себя нормально и может вставать на ноги.
Для девочек ущемление паховой грыжи представляет большую опасность в связи с попаданием в грыжевой мешок маточной трубы и яичника. Поэтому при малейшем подозрении на грыжу немедленно обращайтесь к детскому хирургу. От своевременной помощи зависит детородная функция будущей матери.
Глава 5. Укрепление иммунитета.
В первый год жизни ребенка закладывается основа его будущего здоровья. Мы уже говорили о значении естественного вскармливания и здорового пространства в этом важном вопросе. Настало время поговорить об укреплении иммунитета. Для начала определимся с понятием «иммунитет». Это широко известное и повсеместно употребляемое слово означает невосприимчивость организма к заболеваниям, которая определяется совокупностью и зрелостью защитных сил, составляющих иммунную систему.
Очень сложная глава.
Еще в глубокой древности, когда на земле свирепствовали эпидемии, уносящие миллионы человеческих жизней, было замечено, что одни болеют легко, другие переносят заболевание тяжело, но выздоравливают, третьи умирают, а четвертые не заболевают вовсе.
Люди объясняли это обстоятельство «божьей волей» и смиренно ждали своей участи. Но пытливые умы, которых такое объяснение не устраивало, настойчиво искали причину заболеваний.
Когда во второй половине XIX в. было доказано, что инфекционные болезни вызываются различными микроорганизмами, вопрос встал еще острее: почему не все заразившиеся заболевают?
Оказалось, что в развитии болезни решающую роль играют не микробы, а состояние человеческого организма. Если его защитные механизмы функционируют без сбоя, то заболевание не наступает, несмотря на то, что паразитирующий микроб короткое или длительное время сохраняется в организме и даже может вызвать местную патологическую реакцию.
Так впервые возникло понятие иммунитета как невосприимчивости организма к заразным болезням (греч. Immunitas – освобождение, избавление). И. Мечников объяснял устойчивость организма к инфекциям фагоцитозом – явлением, при котором лейкоциты захватывают и переваривают чужеродные частицы.
П. Эрлих утверждал, что иммунитет зависит от антител, которые вырабатываются в крови зараженного организма. Объединение этих взглядов дало жизнь современной теории иммунитета, за которую И. Мечникову и П. Эрлиху в 1908 г. была присуждена Нобелевская премия.
В настоящее время иммунитет рассматривается как биологическое явление, связанное с обнаружением и удалением из организма не только инфекционного начала, но и всех чужеродных живых тел и веществ.
Образно говоря, иммунитет служит организму, как телохранитель человеку, доверившему ему свою жизнь. И так же, как у телохранителя, первая и главная задача иммунитета – отличить «своего» от «чужого» и обезвредить последнего. Не только обезвредить, но и вывести его из организма, а также запомнить врага «в лицо» и сохранить о нем вечную память, чтобы не допустить повторного вторжения.
Иногда чересчур рьяный «телохранитель», превышающий свои должностные полномочия, защищает организм даже от собственных клеток. Результатом такой иммунологической агрессии являются аутоиммунные заболевания, при которых под воздействием различных антигенов (бактерии, вирусы, чужеродные белки) в организме вырабатываются антитела (аутоантитела) к собственным неповрежденным тканям. Этот процесс лежит в основе таких заболеваний как ревматизм, гломерулонефрит, склеродермия, системная красная волчанка и т. д.
Еще один вид извращенного иммунитета, хорошо известный всем, – это аллергия, при которой иммунная система ошибочно принимает за чужеродный агент вполне безобидное вещество, и для его уничтожения предпринимает мощные защитные действия, повреждая собственные ткани.
Иммунитет – сложное биологическое явление, связанное с обнаружением и удалением из организма любых чужеродных веществ.
Нормально функционирующий иммунитет должен защищать организм от проникновения любых чужеродных тел и веществ. Эту задачу и выполняет иммунная система организма – специализированная система клеток, тканей и органов, чутко реагирующая на внедрение чужеродного агента. Это такая же самостоятельная система, как нервная, сердечно-сосудистая, пищеварительная и т. д.
Иммунная система организма, распознав «чужака» (антигены), стремится противостоять его разрушительным действиям, вырабатывая специфические антитела.
В системе иммунной защиты основная роль принадлежит лимфоидным органам и тканям человеческого тела: вилочковой железе (тимусу), лимфатическим узлам, миндалинам, селезенке, лимфоцитам костного мозга и периферической крови.
В вилочковой железе вырабатываются Т-лимфоциты, которые первыми встречаются с поступающими в кровь патогенными микроорганизмами и пожирают непрошенных гостей (фаза фагоцитоза).
Среди Т-лимфоцитов различают три основные группы: хелперы – «помощники», супрессоры – «подавители» и киллеры – «убийцы». Задачей хелперов является распознавание агрессоров и активация В-лимфоцитов. Супрессоры регулируют силу иммунного ответа, не позволяя ему с излишним усердием повреждать собственные ткани. Если функция супрессоров по какой-либо причине снижена, развиваются аутоиммунные заболевания, о которых мы уже упоминали. Киллеры непосредственно занимаются внедрившимися возбудителями, убивая их. Кроме того, киллеры уничтожают и собственные клетки организма, пораженные болезнью, например, раковые.
На помощь Т-лимфоцитам – фагоцитам – устремляются В-лимфоциты, задачей которых является выработка антител против пришельцев.
Антитела – это белки, относящиеся к классу иммуноглобулинов (Ig). В настоящее время известно 5 классов иммуноглобулинов: А, Е, М, D, G. Антитела активно борются с агрессорами всеми доступными методами: склеивают их между собой, растворяют, оказывают на них токсическое воздействие, лишают жизнеспособности, нейтрализуют токсины «чужака» и усиливают фагоцитарную активность Т-лимфоцитов. Таким образом, специфические защитные реакции организма обеспечиваются клетками-фагоцитами и белками-антителами.
Идет отчаянная борьба между защитными силами организма и инфекционным началом, от исхода которой зависит судьба хозяина, даже не подозревающего об этих драматических событиях. Если победа осталась за иммунными силами, то человек не заболевает, несмотря на то, что микробы какое-то время находились в его организме. Зато антитела, которые образовались за время контакта с инфекционным началом, защитят хозяина от заболевания при повторной встрече с этим возбудителем. Так вырабатывается невосприимчивость организма к вредным воздействиям внешней среды.
Иммуноглобулины различаются между собой по размерам, количественному содержанию в сыворотке крови и по выполняемым функциям.
Наибольшее значение для новорожденного имеют иммуноглобулины G, которые он получил от матери во внутриутробной жизни и продолжает получать с маминым молочком. Они обеспечивают ему защиту от болезней в первые месяцы, составляя основную массу среди всех иммуноглобулинов – 80 %.
IgA называются секреторными иммуноглобулинами. Они вырабатываются в слизистых оболочках кишечника, дыхательных путей и первыми встречают нашествие «неприятеля». У детей раннего возраста выработка секреторных иммуноглобулинов снижена. Этим и объясняется частота заболеваний органов дыхания и желудочно-кишечного тракта у детей до 3 лет.
IgM (макроглобулины) вырабатываются после профилактических прививок, обеспечивая формирование вакцинального иммунитета.
IgE способны присоединяться к клеткам, вызывая выделение гистамина, следовательно, играют роль в развитии аллергических реакций. В норме содержание их в крови незначительно.
IgD синтезируются очень медленно, уровень их в крови низок, а роль изучена недостаточно.
В содружество защитных сил входят и другие биологически активные вещества, оказывающие мощную поддержку фагоцитам и антителам.
Лизоцим – фермент, разрушающий оболочку микроорганизмов. Он вырабатывается в слюнных и слезных железах, в слизистых оболочках разных органов и активно участвует в фагоцитозе.
Комплемент – сложный комплекс ферментов и белков, разрушающий чужеродные клетки, активно участвует в фагоцитозе, повышает переваривающую способность фагоцитов. Недостаточность системы комплемента может стать основой для развития иммунодефицитных состояний.
Пропердин – белок сыворотки крови, убивающий патогенные бактерии. В содружестве с комплементом он разрушает не только бактерии, но и вирусы.
Интерферон – белок, вырабатываемый клетками человека в ответ на заражение вирусом. Оказывает угнетающее действие на размножение вирусов в организме хозяина.
Кроме иммунных механизмов, вырабатывающих специфические средства защиты, каждый организм имеет и анатомо-физиологические барьеры, преграждающие путь возбудителю болезни.
Это неповрежденные кожа и слизистые оболочки, печень с ее активной обезвреживающей функцией, органы выведения (почки, потовые и слезные железы), желудочно-кишечный тракт, удаляющий микробы и токсины и вырабатывающий в желудке соляную кислоту, губительно действующую на многие микробы.
Кроме того, у организма имеются защитные реакции, которые включаются в ответ на внедрение «чужака»: чихание, рвота, диарея – выводящие из организма микроорганизмы и их токсины.
Не желая допустить прорыва инфекции внутрь, организм стремится локализовать процесс, уничтожить чужеродных агентов на месте и обезвредить их токсины. Этим благородным целям служат лихорадка, воспаление, тромбоз и регенерация, восстанавливающая целостность физиологических барьеров.
В ответ на воздействие вредных факторов внешней среды иммунитет мобилизует все звенья своей системы, чтобы не допустить развития болезни.
Иммунитет бывает наследственный (видовой) и приобретенный (индивидуальный). Сущность видового иммунитета заключается в том, что он защищает весь вид.
Так, человек не может заразиться собачьей чумкой даже при очень тесном контакте с больным животным, потому что человеческий организм невосприимчив к этой болезни. Этот иммунитет передается по наследству.
Приобретенный иммунитет формируется у каждого человека индивидуально в результате перенесенного инфекционного заболевания или иммунизации.
После перенесенного заболевания человек обзаводится естественным активным иммунитетом, а после прививки живыми или убитыми вакцинами – искусственным активным.
Получая антитела через плаценту или с молоком матери, ребенок приобретает естественный пассивный иммунитет. Искусственный пассивный иммунитет возникает при введении в организм гамма-глобулина, лечебных сывороток и плазмы с готовым набором антител.
Особенности иммунитета у детей.
У новорожденных и детей первых месяцев жизни защитные функции осуществляются антителами (IgG), полученными от матери через плаценту и грудное молоко.
Поэтому дети, находящиеся на естественном вскармливании, до 6 месяцев не восприимчивы к ряду инфекционных болезней, например, к скарлатине, кори, эпидемическому паротиту, полиомиелиту. «Искусственникам» повезло меньше, так как мамины антитела сохраняются в организме и защищают их только до 3–4 месяцев, а затем исчезают.
Наибольшее количество иммуноглобулинов G плод получает после 32 недели беременности. Отсюда становится понятной высокая заболеваемость у недоношенных детей: в связи с преждевременным появлением на свет они недополучили значительное количество антител от матери. Это обстоятельство подчеркивает первейшую необходимость грудного вскармливания у преждевременно родившихся малышей: антитела материнского молока некоторым образом компенсируют иммунную недостаточность.
Имеют значение и содержащиеся в материнском молоке неспецифические защитные факторы: лизоцим, ферменты, витамины, гормоны и т. д. Продукция собственных антител довольно низкая по причине недоразвития лимфоидной ткани – основного отдела иммунной системы.
Зачатки лимфатических узлов закладываются уже в конце второго месяца внутриутробной жизни, но окончательно формируются после рождения. Лимфатические фолликулы слизистых оболочек (носоглотки, языка, кишечника) и лимфатические скопления, рассеянные по всему организму, развиваются в течение первого месяца жизни. А полностью лимфоидная ткань формируется к 5-летнему возрасту. Вот с этого момента уже можно говорить о вполне достаточной продукции собственных антител, но лишь к 14–15 годам формируется полноценная иммунная система.
Дети до 6–9 месяцев не чувствительны к микробным токсинам, поэтому у них не наблюдается токсических форм дифтерии, дизентерии. Недостаточно зрелый организм и несовершенная нервная регуляция не реагируют на токсическое воздействие. С возрастом чувствительность организма к токсинам повышается.
Защитные реакции у младенцев снижены. Маленький ребенок не может локализовать инфекцию в месте внедрения, ограничить ее распространение и вывести из организма, поэтому у них легко возникает генерализация процесса, септические состояния и однотипные изменения в ответ на внедрение различных возбудителей.
Инфекционные заболевания протекают атипично, без ярко выраженных основных симптомов, что затрудняет диагностику. На первый план выступают общие симптомы недомогания: снижение аппетита, срыгивания и рвота, расстройство стула, повышение температуры, судороги и т. д. Часто присоединяются осложнения (пневмония, отит, инфекция мочевыводящих путей).
Иммунодефицитные состояния.
Если по какой-то причине произошли нарушения в лимфоидной системе, и она оказалась неспособной к иммунным реакциям, развиваются иммунодефицитные состояния.
Первичные нарушения иммунитета (не путайте с синдромом приобретенного иммунодефицита – СПИДом) могут произойти на любом уровне:
• Пороки развития вилочковой железы ведут к недостаточной выработке Т-лимфоцитов;
• Врожденное отсутствие или снижение уровня иммуноглобулинов делает невозможным образование антител;
• Комбинированная недостаточность, связанная с патологией вилочковой железы и низким уровнем иммуноглобулинов и лимфоцитов. Это тяжелые состояния, проявляющиеся в первые дни после рождения легочными, кишечными и кожными инфекциями, переходящими в сепсис. Такие дети могут жить только в абсолютно стерильной среде, ибо любой, даже самый безобидный, микроб способен привести к летальному исходу. Недаром журналисты называют таких новорожденных «ребенок в пузыре», подчеркивая их нежизнеспособность в обычных условиях. Как правило, они погибают в первые месяцы жизни.
Но наука не стоит на месте и постоянно ищет способы борьбы с кознями природы. Настоящей победой британских врачей явилась проведенная несколько лет назад операция, спасшая жизнь одному такому ребенку. В результате каких-то неблагоприятных воздействий на организм матери во время беременности произошла мутация гена, отвечающего за формирование иммунитета плода. Ребенок родился с комбинированной иммунной недостаточностью, обрекавшей его на летальный исход. Больше года он находился в специально оборудованной стерильной палате, исключающей его контакт с обычными людьми. В результате сложной операции, произведенной на клеточном уровне, ему ввели правильно работающий ген, и его иммунитет заработал, как у обычных детей. Теперь этот ребенок абсолютно здоров и растет на радость матери и всей Великобритании, гордящейся успехами своих врачей в области генной терапии.
Вторичные иммунодефициты могут возникать на фоне неблагоприятных условий окружающей среды, недостаточного поступления белков с пищей (нарушается синтез иммуноглобулинов), дефицита витаминов и микроэлементов, применения некоторых лекарственных препаратов, угнетающих выработку иммунитета.
Развитию вторичного иммунодефицита способствует стрессовые ситуации и недостаточное питание.
Главный враг иммунитета – стресс. Острые стрессовые ситуации и длительные нервные перегрузки ослабляют иммунитет как у взрослых, так и у детей. К сожалению, возросший стрессовый уровень жизни значительно снизил и продолжает снижать иммунитет населения нашей страны. Ни для кого не секрет, что с каждым годом общая и детская заболеваемость растут, и роль стресса в этом печальном обстоятельстве остается высокой.
Мне могут возразить: какие стрессовые ситуации могут быть у младенца? Да какие угодно, и первая среди них – роды. Из привычной уютной материнской утробы – в холодный ослепляющий и оглушающий мир. Развивается стресс, который можно снизить только немедленным прикладыванием к материнской груди. Если сразу после родов к груди не приложили и разлучили с матерью, стрессовая ситуация продолжается, а иммунитет понижается. Раннее отлучение от груди, конфликтная обстановка в доме, воспитание в неполной семье, курение родителей в квартире, обиды от старших братьев и сестер и т. д. и т. п. – эти факторы безусловно являются стрессом для любого ребенка. Совокупность неблагоприятно влияющих на иммунитет факторов приводит к тому, что ребенок часто болеет, «не вылезает из болячек», – жалуется мама, а доктор говорит о сниженном иммунитете.
В середине первого года жизни у каждого ребенка наступает период временного снижения иммунитета, когда исчезают полученные от матери антитела, а собственные вырабатываются недостаточно.
Особенно подвержены иммунодефицитным состояниям дети с лимфатико-гипопластическим диатезом, о котором подробно будет рассказано ниже.
Чтобы повысить сопротивляемость организма к неблагоприятным воздействиям внешней среды, необходимо вести здоровый образ жизни, проводить профилактику инфекционных болезней, в том числе иммунопрофилактику, обеспечить полноценное питание с достаточным поступлением белка, не допускать развития дисбактериоза, к сожалению, поражающего многих малышей первого года жизни, осуществлять санацию хронических очагов инфекции (аденоиды, хронический тонзиллит, кариозные зубы, инфекции мочевыводящих путей и т. д.), проводить закаливающие процедуры.
Закаливание ребенка.
Чтобы не пришлось ходить по врачам и горстями пить лекарства, следует заниматься укреплением иммунитета с первых дней жизни ребенка, пока его организм не потерял врожденной способности адаптироваться к условиям окружающей среды. Мы часто говорим о хрупкости и незащищенности младенцев, забывая о том, что человеческий организм, в том числе и детский, наделен огромной выносливостью и высокими адаптационными возможностями.
Закаливание – это система мероприятий, направленная на повышение устойчивости организма к неблагоприятным условиям внешней среды, с использованием естественных природных факторов: воды, солнца и воздуха.
Мы уже говорили о несовершенстве терморегуляции у младенцев, в которой теплопродукция отстает от теплоотдачи, в результате чего ребенок склонен к понижению температуры. Но адаптационные способности новорожденного очень высоки, и он хорошо справляется с перепадами температуры. Этой особенностью организма младенца надлежит воспользоваться немедленно, пока он ее не утратил, и начинать закалять его практически с первых дней жизни. Но подавляющее большинство молодых родителей панически боится простудить кроху и создает для него тепличные условия: температуру воздуха в комнате не ниже 23–25 °С, укутывание в десяток одежек плюс укрывание теплым одеялом во время сна. Своими действиями, продиктованными неумеренной заботой о здоровье малыша, мама наносит непоправимый урон его защитным силам и способствует исчезновению врожденных механизмов адаптации за ненадобностью.
Организм любого человека, неважно – младенца или взрослого, на воздействие пониженной температуры реагирует расширением периферических кровеносных сосудов, чтобы согреться. Но эта реакция усиливает теплоотдачу, и организм охлаждается еще сильнее. Закаливание приводит к тому, что в ответ на охлаждение организм увеличивает образование тепла, а сосуды кожи после кратковременного расширения сокращаются, не позволяя теплу улетучиваться. Поэтому закаленному ребенку не страшны резкие перепады температур, сидение на сквозняке, промоченные на прогулке ноги и лишняя порция мороженого. Его механизмы терморегуляции работают в полном соответствии с температурой окружающего воздуха: в жару снижается теплопродукция и усиливается теплоотдача, в холод те же процессы идут с обратным знаком. А достигается такое совершенство путем тренировки организма с помощью физических факторов природы. Закаливание стимулирует формирование и активизацию иммунной системы, способствует не только физическому, но и психическому развитию ребенка. Поэтому нужно заниматься им с рождения.
Прежде всего создайте здоровую обстановку в детской комнате: температура воздуха не выше 20 °С, доступ свежего воздуха и солнечного света. Чаще проветривайте помещение, в котором находится младенец, не бойтесь сквозняков и открытых форточек.
Каждая смена мокрых пеленок и подгузников – это воздушная ванна, каждое подмывание и купание – это водная процедура, а каждая прогулка – это эффективное закаливающее средство.
Переодевая малыша, не спешите. Пусть побарахтается несколько минут голеньким, почувствует свободу движений, а его кожа подышит.
Такая воздушная ванна при температуре воздуха 20 °С должна продолжаться от 4–5 минут в первые месяцы до 10–12 минут, если ребенок приближается к своему первому дню рождения. В течение дня можно провести 3–4 таких сеанса.
Купайте ребенка при температуре воды 36–37 °С, а обливая после ванны, постепенно снижайте температуру до 32 и даже до 25 °С.
Умывая ребенка по утрам или после кормления, переходите от теплой воды (28 °С) к прохладной (20 °С), а при мытье рук используйте и более холодную воду. Доставьте малышу удовольствие, дайте поплескаться ручками в тазике с прохладной водой. Не беда, что он намочит одежду и забрызгает пол, зато его кожа и тело привыкнут переносить низкую температуру.
Воздушные ванны полезно сочетать с «сухими» обтираниями. Сшейте рукавичку из махровой ткани (подойдет старое полотенце) и растирайте тельце ребенка до легкого покраснения, начиная с конечностей, затем спинку, грудь и живот. Недели через две переходите к влажному обтиранию, смачивая рукавичку водой 35–36 °С, постепенно понижая до 20 °С. Затем разотрите тело сухим полотенцем.
Вашему подросшему малышу понравится шлепать ножками в тазике или ванне с водой. Проводите эту процедуру ежедневно, начиная с температуры воды 35 °С и доведя ее до 23–25 °С.
Сильное закаливающее действие имеет обливание тела. Начинать предпочтительно с местного обливания, которому подвергаются ручки и ножки. Начальная температура воды 30 °С, снижается до 18–20 °С. Конечности обливаются из кувшина или лейки. Затем растираются до покраснения.
Общее обливание лучше всего проводить из лейки или душа. Начальная температура воды 36 °С. Ежедневно снижайте температуру на один градус и доведите ее до 25 °С. Длительность процедуры не должна превышать 1 минуту.
Это традиционные рекомендации по закаливанию детей, используемые на протяжении многих лет.

Anna Chelnokova / Dreamstime.com
В настоящее время многие специалисты придерживаются кажущейся некоторым родителям экстремальной методики обливания холодной водой без предшествующего постепенного снижения температуры. Сторонники этого метода объясняют свои действия так: при рождении малыш из теплой среды (37 °С) попадает в холодную (20 °С), что является сигналом к выработке стрессовых гормонов и повышению защитных сил организма. Обливание холодной водой действует наподобие такого же «физиологического стресса», повышая тонус организма и усиливая иммунитет. Дети, с младых ногтей подвергаемые холодным обливаниям, спокойно бегают босиком по снегу и плавают в проруби, ввергая в шок закутанных в шубы зрителей.
На практике это выглядит так. Приступая к первому купанию ребенка (обычно это происходит в возрасте 6–8 дней после полного заживления пупочной ранки), заранее приготовьте воду для обливания с температурой 26 °С (в кувшине или кастрюле).
Вынув младенца из теплой ванны (37 °С), облейте его водой из кувшина в направлении снизу вверх (от пяточек к шейке). Затем, не вытирая, заверните в 2 пеленки и приложите к груди. Через 15–20 минут высохшего и успокоившегося ребенка одевайте и укладывайте спать. После такой процедуры ребенок обычно хорошо сосет и спокойно спит. Каждые 3 дня температуру воды для обливания снижайте на 1 градус до тех пор, пока она не снизится до температуры текущей из-под крана. Вода в ванне температуру не меняет (37 °С).
Другой вариант: подмывая ребенка теплой водой, заканчивайте процедуру кратковременным помещением ягодиц и ножек под струю холодной воды из-под крана.
Если вы упустили самый благоприятный период для закаливания (период новорожденности), но все-таки решили приступить к водным процедурам, пока ребенку не исполнилось еще года, принцип обливания остается тот же.
Непросто решиться на такую операцию и окатить малютку после теплой ванны холодной водой. Да и он, не привыкший к экстремизму, не сразу поймет, почему нежная и ласковая мама стала способна на такие ужасные действия. Вы должны верить в необходимость и правильность своего решения, принимая холодное обливание вместе с малышом и разделяя с ним весь спектр эмоций: от внезапного ужаса до блаженного состояния, наступающего при согревании в пушистом полотенце. Чаще всего роль напарника по закаливанию берут на себя папы, подбадривая и малыша, и себя радостными возгласами.
Если процедуры повторяются регулярно, малыш привыкает к ним и настраивается положительно. С возрастом он сам добровольно проводит холодные обливания, испытывая в них настоящую потребность.
Еще один способ закаливания, который подходит для более старших детей, крепко стоящих на ногах, – это контрастный душ. Ребенок стоит под теплым «дождиком», затем вода становится холодной. Потом опять теплый дождик сменяется холодным, и так 5–7 раз. Вместо душа можно использовать контрастные ванночки для ног. Поставьте 2 тазика: с теплой и холодной водой, и пусть малыш потопает ножками сначала в теплой водичке, затем в холодной. Начинать процедуры надо всегда с согревания, а заканчивать охлаждением.
После такого закаливания организм ребенка не будет реагировать на поток свежего воздуха из форточки и глоток молока из холодильника. А родители не узнают, что такое бесконечные ОРЗ и ангины.
Довольно действенное средство для детей, привыкших к контрастным процедурам, – хождение босиком по снегу. Выберите на улице участок с чистым снежным покровом – и вперед, за здоровьем! Когда ребенок собирается на прогулку, лучше всего надеть ему на ноги носки и валенки. После того, как он активно двигался на улице и согрелся, (щечки разрумянились, ручки теплые), разуйте его и пусть побегает босиком по чистому снежку. Потом наденьте носочки и спрячьте ножки в валенки. Такая процедура ведет к сужению сосудов стоп, и рефлекторно суживаются сосуды носоглотки. Через короткое время сосуды расширяются, кровоток улучшается, и носоглотка освобождается от гнездящихся там микробов. Физиологическое значение контрастных процедур заключается именно в этом – улучшить кровоток в носоглотке, следовательно, оздоровить ее. Рекомендуется проводить такие мероприятия даже детям с аденоидами и хроническим тонзиллитом, то есть часто болеющим простудными заболеваниями. Конечно, от родителей требуется немалое мужество и решительность, чтобы обречь свое «хлипкое» чадо на хождение босиком по снегу.
Главное условие: ножки, ступающие на снег, должны быть изначально теплыми! Только тогда закаливание будет эффективным и не обернется очередным заболеванием, после которого мама станет бояться одного только слова «закаливание».
Самый мощный закаливающий прием – купание в открытых водоемах. При этом на ребенка действуют все природные факторы – солнце, воздух и вода. Температура воздуха при первом купании не должна быть ниже 25 °С, воды – не ниже 22–23 °С, а длительность процедуры не больше 3 минут.
Не принуждайте ребенка заходить в воду. Он сам захочет поплескаться, наблюдая радость купающихся детей. А сначала пусть побегает по краю воды, присядет на корточки и пошлепает ручками по водной поверхности, постряпает куличики из мокрого прибрежного песка.
После выхода на берег оботрите малыша полотенцем и переоденьте в сухие трусики. Капельки воды на коже и кристаллики соли могут играть роль линзочек и привести к солнечному ожогу.
Не позволяйте ребенку находиться на пляже без трусиков. Достаточно нескольких песчинок, попавших на слизистую половых органов девочки или под крайнюю плоть мальчика, чтобы развился воспалительный процесс. Мальчик, бегающий без трусиков по бережку, беззащитен перед любой веткой, нацеленной на половые органы, перед камнем, на который он может упасть и повредить мошонку.
Чтобы купание в открытом водоеме не испугало ребенка, можно провести подготовку к этому событию, используя надувной бассейн или детскую ванночку, наполненные водой и установленные на дачном участке.
Какой малыш откажется поплескаться и устроить шторм в собственном «море», где плавают игрушечные рыбки, лягушки и кораблики! После этого можно отправляться в большое плавание. В воде ребенок должен активно двигаться, чтобы не переохладиться, и испытывать радость от купания.
Летнее солнышко – еще один природный фактор, обладающий оздоравливающим эффектом. Но и здесь надо соблюдать меру. Не оставляйте малютку загорать под прямыми солнечными лучами. Для него лучшее место в кружевной тени деревьев и кустарников. Голову защитите панамкой или косынкой, чтобы малыш не перегрелся на солнце. Ребенка постарше невозможно удержать в тенистом укрытии. Да это и не нужно. Активно двигаясь, он постоянно перемещается из тени на солнца и наоборот, плещется в воде, прячется в густой траве или в кустах, что уберегает его от перегревания.
Босиком от простуды.
Хождение босиком по снегу, к сожалению, имеет не так уж много последователей. Но гораздо большего сожаления заслуживает панический страх мам, а тем более бабушек, перед босохождением в хорошо отапливаемых квартирах. «Опять ты босиком бегаешь? Ну-ка быстро надень тапочки!» – постоянно напоминаем мы своим непослушным малышам, забывая о том, что хождение босиком не только одна из мощных закаливающих процедур, но и весьма эффективное средство профилактики и лечения многих заболеваний.
Босохождение как средство для укрепления здоровья использовалось еще в стародавние времена, например, в Древней Греции и в Древнем Риме. А известный философ Сократ утверждал, что хождение босиком улучшает мыслительную деятельность.
Уже слышу ваши возражения: «Так то в Греции, там тепло!» А как же наши предки? Они с младенчества и до старости ходили босиком, отличались отменным здоровьем и не боялись ни стужи, ни зноя.
Современные родители категорически не желают спустить на пол свое босоногое чадо: простудится, заболеет. Даже в жаркий летний день на берегу моря или озера они заставляют малыша ходить в резиновых шлепанцах-вьетнамках, «чтобы не наколол ножку».
На подошвах стоп находится множество нервных окончаний и рефлексогенных зон, связанных со всеми органами тела, массаж которых во время хождения босиком способствует укреплению иммунитета и оздоровлению организма.
Особенно полезно ходить по разным видам почвы, чередуя горячий песочный пляж с прохладной лесной тропинкой, пружинящей при ходьбе, асфальтовую дорожку и пыльную деревенскую улицу, в которой утопает стопа.
Кроме того, ученые доказали, что в человеческом организме накапливается положительный электрический заряд, наносящий вред здоровью. А постоянное ношение обуви изолирует человека от отрицательно заряженной поверхности земли, способной снять излишнюю заряженность.
Ходьба босиком является прекрасным средством профилактики и лечения плоскостопия, особенно по неровной поверхности, по камешкам, по скошенной травке. Ребенок невольно усиливает нагрузку на внешний край стопы, укрепляя мышцы свода.
Ваш малыш уже уверенно стоит на ножках? Дайте ему возможность потоптаться босиком сначала по ковру, а затем и по полу.
В летнее время не лишайте ребенка удовольствия побегать босиком по травке, по песочку, по лесной тропинке, усеянной хвойными шишками и иголками. И не мешайте ему форсировать лужу, появившуюся после дождя, даже если это грозит вам дополнительной стиркой. Зато для ребенка это источник подлинного удовольствия.
Для массажа подошвенных поверхностей стоп приобретите специальный резиновый коврик с шипами. Пусть малыш после сна походит босиком по нему, разомнет ножки и получит заряд бодрости на целый день.
Массаж и гимнастика – лучшие друзья иммунитета.
Массаж подошвенных поверхностей – дело, безусловно, полезное, но не будем же мы ждать, пока малыш встанет на ноги и самостоятельно станет массировать стопы. Тем более что общий массаж является не менее мощным, а главное, приятным средством для укрепления здоровья.
Массаж ускоряет созревание Т-лимфоцитов и повышает их фагоцитарную активность, улучшает продвижение крови по артериям, стимулируя кровоснабжение органов, способствует удалению из тканей отработанных веществ по венам и лимфатическим сосудам. Массаж стимулирует развитие лимфатической системы, отвечающей за формирование иммунитета. Во время массажа мышцы получают дополнительный приток крови, кислорода и питательных веществ, следовательно, лучше развиваются и находятся в хорошем тонусе. Значит, малыш быстрее овладеет двигательными навыками и вскоре обрадует вас умением самостоятельно садиться или вставать. Массаж стимулирует выработку эндорфинов – гормонов удовольствия, а радостное настроение способствует росту и развитию. Прикосновения ласковых маминых рук сообщают младенцу о том, что он любим и защищен от всех невзгод, поэтому он растет более спокойным и жизнерадостным.
Общий массаж можно начинать уже с первых дней жизни с ласкового и нежного поглаживания тельца ребенка.
Любое дело требует определенных навыков и умения, а также необходимых условий. Массажу невозможно научиться по книжке, но легко и просто овладеть им под руководством опытного массажиста.
Прежде всего подготовьте руки для выполнения массажа: придется пожертвовать маникюром и коротко подстричь ногти. Снимите кольца и браслеты, вымойте руки теплой водой. Малышу не понравятся прикосновения холодных рук. Употребление массажных кремов и присыпок нежелательно, чтобы не нарушить кожное дыхание ребенка.
Перед сеансом массажа необходимо проветрить комнату, чтобы малыш дышал свежим, обогащенным кислородом воздухом, ведь для него массаж – это физическая нагрузка. Оптимальная температура воздуха в комнате во время процедуры +18 °С.
В распорядке дня отведите для массажа удобное для вас и ребенка время и старайтесь придерживаться его, тогда через какой-то срок малыш уже будет чувствовать приближение заветного часа и радостно его приветствовать.
Лучшее время для сеанса через 1,5–2 часа после кормления. Проводить массаж, когда ребенок голоден или хочет спать, не стоит. Так вы измучаете его и себя, а массаж должен приносить удовольствие и пользу.
Это еще один вид тесного контакта между матерью и ребенком, во время которого ребенок получает дополнительную порцию нежности и ласки. Постарайтесь в это время не отвлекаться на посторонние дела и разговоры, а полностью сосредоточиться на проводимом мероприятии и ощущениях ребенка.
Общение во время массажа позволяет установить особую близость с малышом, лишний раз продемонстрировать ему свою любовь. Разговаривайте с ним ласково и нежно, называйте части тела, которые в данный момент массируете: «А где же наши ручки? Сейчас мы их помассируем, чтобы они стали сильными-пресильными. А теперь ножки разотрем, чтобы они были крепкими и быстро бегали. И по спинке постучим, и про животик не забудем». Совмещайте физические упражнения с познавательными занятиями, во время которых малыш знакомится с собственным телом и учится координировать положение в пространстве.
Позаботьтесь и об удобном положении для себя. Если ребенок будет находиться на низкой поверхности (на диване, например), у вас скоро устанет спина, и вам захочется побыстрее закончить процедуру.
Положите на стол сложенное в 2–4 раза байковое одеяло, накройте пеленкой, вот вам и массажный стол. Освободите кроху от всех одежек и перенесите его сюда. Соблюдайте последовательность: сначала ножки, затем ручки, грудь и животик. Потом переворачиваем малыша на животик и массируем попку и спинку.
Главное правило: массирующие движения должны повторять направление тока крови и лимфы.
На конечностях – от периферии к центру, то есть от кистей и стоп к подмышечным и паховым областям.
На спинке – от поясницы к шее и подмышечным областям по обе стороны от позвоночника.
На животе – по часовой стрелке.
На груди – от грудины к подмышечным впадинам.
Поясницу массируем от позвоночника к паховым областям.
Основные приемы массажа: поглаживание, растирание, разминание и вибрация.
Комплекс упражнений для детей в возрасте от 1,5 до 3 месяцев.
Поглаживающий массаж рук (4–6 раз).
Поглаживающий массаж ног (4–6 раз).
Выкладывание на живот.
Поглаживающий массаж спинки (4–6 раз).
Переверните малыша на спинку.
Массаж живота по часовой стрелке (6–8 раз).
Массаж стоп (3–4 раза).
Рефлекторное разгибание спины. Положите ребенка на бочок и своим указательным пальцем проведите по его подошве от пальчиков к пяточке. Он выгнет спинку и запрокинет голову. Выполнить по 2 раза в обе стороны.
Выкладывание на живот.
Рефлекторное ползание. Приложите свои ладони к подошвам малыша, и он сделает попытку ползти.
Общая продолжительность такого занятия 5–6 минут.
Поглаживание – движения, расслабляющие мышцы, подготавливающие их к массажу. Этим приемом начинают и заканчивают как сам массаж, так и переход от одного приема к другому. При поглаживании пальцы или вся ладонь скользят по коже, не сдвигая ее и не собирая в складки. Даже если на первых порах вы ограничитесь только поглаживанием, польза будет несомненная: увеличится приток кислорода через кожу, и повысится содержание провитамина А.
Растирание оказывает более сильное воздействие на кожу, улучшая кровоток в поверхностных сосудах и обменные процессы в подлежащих тканях, смещая их в разных направлениях.
При разминании кожу и мышцы несколько сдавливают и как бы раскатывают по поверхности стола.
При вибрации ладонь кладется на спинку или животик и перемещает кожу малыша в разных направлениях (вверх – вниз, вправо – влево).
Комплекс упражнений для детей в возрасте от 3–4 месяцев.
Обнимающие движения руками – скрещивание рук на груди и разведение их в стороны (6–8 раз).
Массаж рук: поглаживание, растирание, разминание.
Массаж ног: поглаживание, растирание, разминание.
Рефлекторные повороты на живот: левой рукой захватить левое предплечье малыша, а правой рукой – обе стопы. Малыш повернется на правый бок, пытаясь перевернуться на живот. Затем правой рукой захватить правое предплечье ребенка, а левой взять обе стопы. Малыш совершит движение в другую сторону – на левый бок.
Выполнить по 2 раза в обе стороны.
Массаж спины: поглаживание, растирание, разминание.
Надежно захватить одной рукой голеностопные суставы и держать малыша на весу в горизонтальном положении, поддерживая ладонью другой руки грудную клетку. Он запрокинет голову.
Выполнить 2–3 раза.
Массаж живота по часовой стрелке: поглаживание, растирание, разминание.
Массаж стоп (5–6 раз).
Упражнение для стоп. См. упражнение № 8 из первого комплекса. Повторить 2–4 раза.
Вибрационный массаж грудной клетки.
Сгибание и разгибание рук (6–8 раз).
Поворот на живот при поддержке за левую, а затем за правую руку.
См. упражнение № 4.
Внимательно присмотритесь к действиям массажиста, выполните эти основные приемы под его руководством, а в дальнейшем применяйте их самостоятельно и через некоторое время вы в совершенстве овладеете техникой массажа и приобретете верного помощника в укреплении иммунитета.
Первые сеансы массажа не должны длиться более 3 минут, ведь нервная система малыша быстро истощается, и он устает от новых впечатлений и ощущений. Постепенно увеличивая продолжительность занятий, через 1,5–2 месяца доведите ее до 10–12 минут.
Комплекс упражнений для детей от 4 до 6 месяцев.
Обнимающие движения руками.
Массаж ног: поглаживание, растирание, разминание.
«Скользящие» шаги. Стопы стоят на столе. Поочередное сгибание и разгибание ног в коленных суставах, не отрывая подошвенных поверхностей от опоры.
Поворот на живот через правую и левую стороны. См. упражнение № 4 из второго комплекса (2–4 раза).
«Положение пловца». См. упражнение № 6 из второго комплекса (2–4 раза).
Массаж спины: поглаживание, растирание, разминание.
Массаж живота по часовой стрелке: поглаживание, растирание, разминание.
Приподнимание верхней половины туловища из положения лежа на спине. Взять обеими руками малыша за предплечья и поднимать его до положения сидя (не сажать!).
Массаж и упражнения для стоп. См. упражнения № 8 и № 9 из второго комплекса.
Сгибания и разгибания рук (6–8 раз).
Сгибание и разгибание ног.
Левую ладонь подложите под спинку ребенка, а правой рукой возьмите его за голеностопные суставы. Держите на весу. Он будет сгибать голову.
Вибрационный массаж грудной клетки.
Поворот на живот при поддержке за правую и потом за левую руку.
Как только малышу исполнится 2 месяца, подключите к массажу гимнастику. Специальная система физических упражнений развивает и укрепляет суставно-мышечный аппарат ребенка, способствует развитию двигательных функций и координации движений, дает мощный стимул к физическому и психическому развитию, дарит незнакомое ранее чувство «мышечной радости», ускоряет знакомство ребенка с окружающим миром и делает его более интересным и приятным. Гимнастику можно проводить под музыку. Малышу это понравится и будет способствовать развитию у него чувства ритма.
При выполнении упражнений можно использовать вспомогательные предметы: мяч, гимнастическую палочку, любимую игрушку. Это внесет разнообразие в занятия и вызовет дополнительные положительные эмоции.
Комплекс упражнений для детей от 6 до 10 месяцев.
Обнимающие движения руками.
Сгибание и разгибание рук. Эти упражнения можно выполнять, вкладывая в руки малыша игрушки (кольца, погремушки).
«Скользящие» шаги. См. упражнение № 3 из третьего комплекса.
Повороты на живот вправо – влево при поддержке за руку.
Массаж спины.
Стимулирование ползания. Положите перед лежащим на животе малышом яркую игрушку. Поставьте свою ладонь к его подошвам.
Он попытается ползти.
Массаж живота.
Присаживание, держа малыша за предплечья или за игрушки, которые он держит.
Круговые движения руками (6–8 раз).
Поднимайте и опускайте прямые ноги, сгибая их в тазобедренных суставах (6–8 раз).
Напряженное выгибание.
Малыш лежит на животе.
Встаньте позади него, возьмитесь за кисти его рук и тяните их вверх, поднимая грудную клетку.
Повороты на живот вправо – влево, держа его за руки.
Существует масса комплексов оздоровительной и лечебной гимнастики, которые вы сможете освоить с помощью инструктора по ЛФК.
Приведем здесь самые простые гимнастические комплексы, которые вы освоите без посторонней помощи.
Регулярные физические упражнения стимулируют рост и развитие ребенка, укрепляют иммунитет, вырабатывают положительные эмоции и радостное отношение к жизни.
В баню с грудничком.
У каждого городского жителя в квартире есть ванна, дающая возможность нежиться в ароматной пене хоть целый день. Не хочешь лежать в ванне – пожалуйста, под душ! Почему же при первой возможности и стар и млад торопятся в баню? А уж при строительстве загородного жилья объектом первостепенного значения признается именно баня и вводится в строй досрочно. Это давняя народная традиция. В старину сначала строили баню и жили в ней, пока возводился жилой дом. Баня давно стала неотъемлемой частью здорового образа жизни.
Упражнения для детей от 10 месяцев до 1 года 2 месяцев.
Сгибание и разгибание рук.
«Скользящие» шаги.
Повороты со спины на живот в обе стороны.
Приподнимание тела из положения на животе. См. упражнение № 11 из четвертого комплекса.
Наклоны и выпрямления туловища. Исходное положение – стоя (3–4 раза). Придерживайте руками колени, не давая их сгибать.
Массаж спины.
Массаж живота.
Доставание палочки прямыми ногами. Держите палку над бедрами.
Ребенок должен дотянуться до нее стопами.
Присаживание, держась за ваши пальцы или кольца.
Напряженное выгибание в положении на животе на маминых коленях.
Регулярные физические упражнения стимулируют рост и развитие ребенка, укрепляют иммунитет, вырабатывают положительные эмоции и радостное отношение к жизни.
В Древнем Риме баня (терма) была не только местом для мытья, но и для общения. В ней собирались, чтобы почитать стихи, пофилософствовать, насладиться пением. И в наше время баня не потеряла этого назначения. Вспомним любимого киногероя: «Каждый год 31 декабря мы с друзьями ходим в баню».
Благотворное влияние, которое баня оказывает на организм человека, нельзя сравнить ни с каким другим удовольствием – это и гигиеническая, и лечебная, и профилактическая процедура.
Как приятно подышать раскаленным воздухом, прогреть все косточки, отхлестать себя душистым веником, смыть усталость и печаль и выйти из чистилища обновленным человеком.
На Руси баня выполняла множество функций: там мылись, лечились, рожали, совершали колдовские обряды. И непременно после парной ныряли в озеро, в реку или в сугроб, чтобы почувствовать себя сильным и мужественным. Даже грудного младенца мыли в бане и рано начинали постегивать веничком, предварительно намазав толстым слоем дрожжей и завернув в пеленку.
Баня – место физического, умственного и нервного восстановления, где на человека оказывают воздействие сразу несколько факторов: горячая и холодная вода, сырой пар и сухой воздух, массирующие движения веника, аромат душистых растений, отвар которых выплескивают на камень для получения целебного пара.
Под действием этих факторов в отдельных системах организма возникают сложные процессы, повышая сопротивляемость к неблагоприятным условиям внешней среды и способствуя активизации защитных механизмов.
Это наиболее эффективный способ закаливания, который и в наши дни пользуется популярностью среди людей, желающих укрепить здоровье и силу воли.
Высокая температура воздуха, горячая вода способствуют раскрытию кожных пор, повышенному потоотделению и выведению из организма токсических продуктов обмена.
Массаж, производимый веником и мочалкой, стимулирует кровообращение, повышает скорость обменных процессов, усиливает приток кислорода в клетки и ткани.
Под влиянием прогревания и массажа увеличивается гибкость и подвижность суставов и позвоночника. Кожа становится гладкой и эластичной, а натруженные мышцы расслабляются и полностью отдыхают. «Баня парит – здоровье дарит».
Очень любят баню спортсмены, которым она помогает восстанавливать силы после интенсивных тренировок и тяжелых соревнований, способствует лечению травм и перегрузок опорно-двигательного аппарата.
Закаливающее действие бани основано на смене температурных режимов, повторяющих разогревание и охлаждение тела. Устойчивость организма к действию контрастных температур повышается, и любители банных процедур волей-неволей становятся закаленными. Тем же, кто сознательно занимается закаливанием организма, необходимо включить баню в общий комплекс закаливающих мероприятий.
Дети любого возраста с удовольствием посещают баню и сохраняют любовь к ней навсегда при правильном использовании ее оздоравливающих факторов. Посещение парной для ребенка должно быть дозированным, а температурный режим – щадящим. Не следует загонять ребенка на верхний полок, ему достаточно в первый раз посидеть внизу и понаблюдать за процессом со стороны. Обтираться снегом и нырять в сугроб он тоже вряд ли захочет. Не принуждайте его к этим процедурам. Обливание прохладной водой или холодный душ тоже пойдут на пользу. Но и здесь следует соблюдать простые правила: температура воды должна быть не ниже 18 °С с постепенным понижением до 10 °С.
Если ребенок после парной стремится в бассейн, не разрешайте ему долго плавать. Первые «заплывы» должны продолжаться не более одной минуты, чтобы организм не переохладился. Через какое-то время он без всякого принуждения и под одобрительные возгласы окружающих сам окунется в холодное озеро или в снежный сугроб.
В русской бане температура воздуха в парной достигает 60–70 °С, а относительная влажность 80–90 %. При высокой температуре окружающего воздуха усиливается потоотделение, но высокая влажность затрудняет испарение с поверхности тела, и организм может перегреться. Поэтому длительное нахождение в парилке опасно для здоровья.
Детям и новичкам желательно посещать баню, когда она не сильно разогрелась, а влажность не достигла высоких показателей.
Сначала надо принять теплый душ без мыла, ибо обезжиренная кожа чувствительнее к высокой температуре. Высушив кожу полотенцем и надев на голову войлочную шляпу, отправляйтесь в парилку. Защищать голову от перегрева надо обязательно. Следите за тем, чтобы банная шапочка не слишком туго стягивала голову, она должна сидеть плотно, но не сдавливать голову как обруч.
Прежде чем забраться на полок, посидите внизу, чтобы организм постепенно адаптировался к высокой температуре. На полке лежите свободно, дышите носом, полной грудью вдыхайте аромат распаренных веников.
«В бане веник дороже денег». Каких только веников не используют любители пара! Тут и дубовый, и березовый, и эвкалиптовый, и хвойный, и даже… крапивный. Последний применяется при болезни суставов, радикулитах, миозитах. Для детей он, конечно, не годится. Любой веник выделяет фитонциды, оказывающие бактерицидное действие, а эфирные масла улучшают обмен веществ в коже, повышая ее эластичность.
После хорошего прогревания пора пустить в ход веник. Как и обычный массаж начинать надо с легкого поглаживания тела ветками, постепенно усиливая воздействие и используя веник целиком. Похлестывающие движения веником чередуйте с растирающими и поглаживающими. Такой массаж стимулирует кровообращение, улучшает обменные процессы.
Знатоки банного дела приносят с собой флакончики с разными ароматами, которые добавляют в воду для обливания раскаленных камней.
«Баня парит – здоровье дарит».
«В бане мыться – заново родиться».
«В бане парок и ладит, и гладит».
«Баня без пара, что щи без навара».
Длительность пребывания в парной для взрослого человека составляет 6–7 минут, некоторые чемпионы выдерживают значительно дольше. Но для ребенка достаточно и 2–3 минут, чтобы не навредить самочувствию. После парилки добро пожаловать в бассейн, под прохладный душ или в озеро. Кому что нравится! А закаленным личностям не возбраняется и в прорубь с головой.
Заходы в парную можно повторять 2–3 раза с последующим уменьшением нагрузки. Затем производится собственно мытье тела с мылом и мочалкой, заканчивающееся прохладным душем.
После такого посещения бани появляется бодрость и свежесть, прилив работоспособности и хорошее настроение.
В последние годы русская баня все больше вытесняется сауной финского типа с температурой воздуха 100–120 °С и с относительной влажностью 10–15 %.
Сухой жар переносится легче, не обжигает, действует мягче, приятнее. Испарение пота происходит интенсивнее, уберегая организм от перегревания.
Сауна тренирует сердечно-сосудистую и дыхательную системы, повышает деятельность нервно-мышечного и опорно-двигательного аппарата, способствует закаливанию организма. Горячий сухой воздух оказывает лечебное действие при заболеваниях почек, суставов и при хронических процессах в дыхательных путях.
Оптимальная продолжительность пребывания в сауне для взрослого человека при температуре 90 °С и влажности 10 % – 10 минут. Однако в последние годы спортсмены-экстремалы устраивают соревнования на длительность нахождения в сауне, превышающую все мыслимые возможности человеческого организма.
Сауна не место для добывания рекордов! Варварское использование парной приводит к функциональным нарушениям органов и систем организма, что выражается в глубоком утомлении, сердцебиении, головокружении, общем ухудшении состояния.
Первый заход в сауну должен длиться не более 10 минут. (для взрослого человека), следующие сеансы 5–7 минут и 3–5 минут. Между ними водные процедуры: бассейн или прохладный душ.
Для детей температура воздуха должна быть не выше 60 °С. Допускается 1–2 захода на 3–5 минут. Подросток, имеющий опыт посещения сауны, может париться при температуре 70 °С, выполняя 2–3 захода. Водные процедуры повторяются каждый раз после выхода из парной.
Если мама любит баню, она может брать с собой грудничка уже с 2 месяцев, особенно если во время беременности продолжала посещать парную. Многие финские дети начинают посещать сауну до месячного возраста, а остальные до 1 года. При этом детская заболеваемость в Финляндии одна из самых низких в мире.
Если у ребенка нет противопоказаний к посещению бани (ПЭП, внутричерепная гипертензия, судорожный синдром, врожденный порок сердца), он может посещать ее с первых месяцев жизни. Голова должна быть обязательно защищена от перегрева шерстяной или войлочной шапкой, первое время температура в парной должна быть не выше 60 °С, а длительность пребывания короткой (помните о несовершенстве терморегуляции). Малыш должен чувствовать себя комфортно. При первых признаках беспокойства немедленно покиньте парную. Вода для обливания должна быть не ниже 20 °С.
Младенцы обычно хорошо переносят пребывание в парной, покоятся на руках у мамы и с удовольствием сосут грудь. С возрастом и при регулярном посещении возрастает устойчивость к банным процедурам, и ребенок может париться наравне с взрослыми.
Хорошо, когда семья имеет собственную баню, где малыш может париться часто и в свое удовольствие. Ведь оздоравливающий эффект от банных процедур наблюдается только при их регулярном выполнении. А как быть остальным? В последнее время в крупных городах открываются специальные грудничковые сауны с бассейнами, доступные всем желающим. В некоторых детских поликлиниках, где с рождения обучают плаванию, имеются детские сауны, рекомендуемые для посещения детям, часто болеющим простудными и обструктивными заболеваниями дыхательных путей.
Практика показывает, что саунотерапия снижает простудную заболеваемость среди детей в десятки (!) раз, помогает при лечении дистонии, способствует восстановлению здоровья после длительных заболеваний и травм.
Возможно, в скором времени при строительстве детских садов и поликлиник одновременно будут возводиться и оздоровительные объекты – сауны.
На юг за здоровьем.
Лучшее время для закаливания – лето. Но в наших широтах надеяться на то, что летние месяцы обязательно наступят по календарю, не приходится. Природа может преподнести сюрприз в виде нудных затяжных дождей, не просыхающих все лето луж и робко пробивающихся сквозь облака солнечных лучей.
«Пропало лето, – с тоской говорит молодая мама, – а так хочется, чтобы малыш позагорал, искупался, побегал босиком по травке. А не поехать ли нам на теплое море, хотя бы на недельку? Интересно, с какого возраста можно вывозить детей на юг?».
Несколько лет назад наша бывшая соотечественница, проживающая ныне в Нью-Йорке, со смешанным чувством осуждения и восхищения рассказывала о знакомой американке, которая через три недели после родов со всей семьей, включая новорожденного, отправилась отдыхать на океанское побережье.
Сейчас и у нас этим никого не удивишь. На любом мировом курорте, от ставшей почти домашней Турции до пока еще экзотической Доминиканской Республики, звучит русская речь, и красивые русские мамы с грудничками и дошколятами осваивают и завоевывают мировое пространство.
И как бы грозно ни звучали предупреждения врачей о вредном влиянии дальних путешествий на здоровье ребенка, как бы ни запрещали педиатры перелет детей до 5 лет в другие климатические зоны, родители предпочитают не слышать этих доводов.
А раз страсть к перемене мест неистребима, и такая возможность имеется, бесполезно запрещать вывозить ребенка в теплые страны, а вот объяснить правила поведения – необходимо, чтобы избежать негативных последствий, подстерегающих рискованных путешественников.
В дальнем путешествии главное не возраст ребенка, а готовность его родителей к поездке и их спокойное, без раздражения, отношение к неминуемым неудобствам, сопровождающим путешественников в дороге. Если родители относятся к отдыху на море как к счастливой возможности провести отпуск в кругу семьи, а не выполняют обязательства «по оздоровлению ребенка», то и дети будут чувствовать себя при любых обстоятельствах легко и непринужденно как дома.
Планируя поездку на юг, заранее продумайте все до мелочей, в первую очередь период и продолжительность отпуска. Для отдыха с малышами лучше всего подходит конец мая – июнь и август – начало сентября.
О продолжительности разговор особый: ни о какой недельке и речи быть не может. Не менее трех недель! Детский организм должен приспособиться к новому климату, то есть пройти акклиматизацию. Даже физически крепкие и тренированные спортсмены, готовясь к соревнованиям в других климатических условиях, прибывают на место состязаний за две недели до старта, чтобы организм успел привыкнуть к новым условиям и настроиться на обычный режим работы.
Для акклиматизации ребенка требуется 7–10 дней, чтобы он адаптировался к новому климату, новому режиму (если произошла смена часовых поясов), к новым впечатлениям и новому питанию.
Наиболее сложно приспосабливается организм при перемещении из зимы в лето и наоборот. Резкая смена времен года за короткий срок предъявляет повышенные требования к работе всех органов и систем, в первую очередь к иммунной системе. Помните об этом, собираясь среди морозной зимы в знойный Таиланд или в Австралию. И не удивляйтесь, если, вернувшись домой после экзотического путешествия, малыш сразу же заболел. Значит, его иммунная система не смогла справиться с нагрузкой и дала сбой.

Cphoto / Dreamstime.com
«Вот и оздоровили ребенка, – сокрушаются родители, – столько денег потратили, а все без толку».
Слабому, часто болеющему ребенку не рекомендуется уезжать далеко от дома. Для него самый физиологичный отдых в привычных широтах, а условия для оздоровления можно подобрать на любой вкус, не уезжая в дальние края.
Как это ни странно, но груднички лучше переносят акклиматизацию, чем более старшие дети. И «виной» тому является материнское молоко, оказывающее поддержку малышу на все случаи жизни.
В первые дни на море необходимо соблюдать осторожность с солнечными ваннами и с купанием. Лучшее время для посещения пляжа с 7 до 10 часов утра и с 5 до 8 часов вечера. Голова ребенка обязательно должна быть покрыта светлой панамкой или косынкой. На нежную кожицу малыша нанесите солнцезащитный крем со степенью защиты 20 и выше, а через 10–15 минут пребывания на солнце наденьте на него легкую просторную рубашечку из натурального хлопка с длинными рукавами. Не мешайте ребенку зарываться в песок, стряпать куличики. Пляжный песочек прогреет каждую клеточку организма, подарит детскому тельцу ионы полезных микроэлементов, помассирует активные точки.
На пляже создайте для малыша тенистый уголок с помощью тента или пляжного зонта, где он должен проводить большую часть времени и даже сладко спать под шум морской волны.
Если, несмотря на защитные меры, кожа малыша все-таки обгорела, умейте оказать первую помощь страдальцу. Покрасневшие участки кожи обмойте прохладной пресной водой и нанесите на них любое противоожоговое средство: пантенол, олазоль, легразоль – все они оказывают противовоспалительное и обезболивающее действие.
При отсутствии лекарственных препаратов воспользуйтесь народными методами: смажьте ожоговую поверхность кефиром, простоквашей, йогуртом.
Для защиты глаз от яркого солнца и слепящих бликов на поверхности воды предложите ребенку темные очки, подобранные по размеру, чтобы они не соскальзывали с маленького носика и не раздражали малыша. Защитную функцию выполнят также широкие поля панамки или длинный козырек шапочки.
В жаркие дневные часы обязателен сон в прохладном помещении или в густой тени деревьев. У ребенка может снизиться аппетит. Это естественная реакция организма на пребывание в жарком климате. Не уговаривайте его «скушать ложечку за маму, а еще одну ложечку за папу», тем более не кормите насильно.
Активность пищеварительных ферментов в жару снижается, и перегрузка желудочно-кишечного тракта может привести к расстройству его деятельности. Пусть малыш ест вдоволь фрукты и овощи, а каши он и дома наестся. И ни в коем случае не ограничивайте малыша в жидкости: жара и усиленное потоотделение требуют восстановления водных запасов.
Питание грудничка в дороге и на отдыхе – не проблема. У него всегда под рукой мама с готовым молочком. Для искусственника захватите из дома привычную адаптированную смесь и питьевую воду для ее разведения, чтобы в дороге не пришлось среди бутылок с «Фантой», «Пепси» и разноцветными фруктовыми напитками отыскивать простую питьевую воду. Проблему питания малыша, которому уже исполнилось полгода, помогают решить баночки с детским питанием, ассортимент которых чрезвычайно широк.
В дороге очень важно соблюдать гигиенические правила. Позаботьтесь о том, чтобы в сумочке всегда были влажные салфетки, и не ленитесь протирать ими руки себе и малышу, находясь в зале ожидания или в вагоне поезда, где скапливается большое количество народа. А как быть с отправлением физиологических потребностей? Если ваш малыш еще не вырос из одноразовых подгузников, проблемы нет. Только не экономьте их в дороге и вовремя меняйте. Более старший ребенок, приученный к горшку, испытывает трудности при пользовании общественным туалетом из-за далеко не идеального санитарного состояния последнего. Лучшим выходом из создавшейся ситуации будет собственный горшок, захваченный предусмотрительной мамой из дома.
Маленьких путешественников нередко укачивает в дороге, появляются головокружение, тошнота, рвота. Для предупреждения этих явлений придайте ребенку горизонтальное положение, попросите его закрыть глаза и глубоко подышать ртом. Можно принять специальные таблетки от «морской болезни». Если вы едете на машине, при появлении симптомов укачивания сделайте остановку на 10–15 минут. Всегда под рукой должны быть целлофановый пакет на случай рвоты и влажная салфетка. Кстати сказать, груднички практически не страдают от укачивания, а крепко спят всю дорогу.
Возьмите с собой самые необходимые лекарственные препараты (жаропонижающие, антигистаминные, адсорбенты, йод, перекись водорода) и перевязочные средства (бинт, лейкопластырь, вату).
Припасите для малыша парочку любимых игрушек, которые будут напоминать о доме. Желательно, чтобы они не занимали много места и легко мылись.
Нецелесообразно тащить с собой в путешествие громоздкую коляску. Малютка до 6–7 месяцев будет уютно себя чувствовать в «кенгурушке» или специальном рюкзачке за широкой папиной спиной. Для уверенно сидящего малыша возьмите складную прогулочную коляску, но старайтесь не держать его в ней часами и не давайте спать сидя. Это может привести к деформации неокрепшего позвоночника, пребывающего длительное время в неудобной позе. Если вы отправляетесь в путешествие на машине, приобретите детское автомобильное кресло с ремнями безопасности. В нем ребенок будет чувствовать себя удобно и комфортно, да и маме не придется всю дорогу держать его на руках.
Для детей с кожными проблемами (экссудативный диатез, атопический дерматит, нейродермит, детская экзема) и респираторными аллергозами поездка к морю не только отдых, но и лечение. Под действием солнечных лучей, соленой воды и наполненного микроэлементами морского воздуха болезнь отступает, и отмечается значительное улучшение, а иногда и выздоровление. В соленой воде содержится богатейший запас макро– и микроэлементов, нормализующих обменные процессы и работу эндокринной системы. Улучшается гормональный фон, а вместе с ним состояние кожи и слизистых оболочек, отступают кожные болезни, бронхиальная астма, хронические заболевания дыхательных путей. Массирующее действие морских волн улучшает кровоснабжение кожи и мышечной ткани, стимулирует обмен веществ, благотворно влияет на биологически активные точки, рефлекторно связанные с внутренними органами. Отрицательные аэроионы, присутствующие в изобилии в морском воздухе, оказывают тонизирующий эффект и повышают иммунитет. Недаром в современных методах оздоровления почетное место занимает талассотерапия – лечение морем.
Фармакологические стимуляторы иммунитета.
Часто болеющие дети, а вернее, их родители, избегающие закаливания и физического совершенствования, уповают на медицинскую науку, требуя от врача чудодейственного средства, способного мгновенно оздоровить хлипкое чадо. Существует множество веществ природного и искусственного происхождения, которые положительным образом влияют на состояние иммунитета, оказывая стимулирующее влияние на разные звенья этого сложного процесса. К этим препаратам относятся иммуностимуляторы и адаптогены.
Иногда бывают случаи, когда иммунитет нуждается не в поддержке, а в угнетении. Например, при пересадке органов и тканей необходимо преодолеть нежелательные реакции иммунной системы, ведущие к отторжению «неродного» органа. Или при лечении аутоиммунных заболеваний, когда защитные силы организма ополчились против своих собственных клеток. Тогда на помощь врачам приходят средства, угнетающие иммунитет, – иммунодепрессанты.
Иммуностимуляторы и иммунодепрессанты относятся к группе иммуномодуляторов, препаратов, влияющих на состояние иммунитета.
Рассказываю об этом, чтобы вы в дальнейшем избегали путаницы, встречая в литературе или употребляя в разговоре эти похожие слова, имеющие общий корень и прямо противоположное значение.
В данный момент нас интересуют только стимуляторы иммунитета. О них и поведем разговор.
Иммуностимуляторы усиливают выработку антител, повышают уровень комплемента и интерферона, увеличивают активность лизоцима, стимулируют фагоцитоз. Применяются только по назначению врача.
Нередко мамы в погоне за новомодным иммуностимулятором забывают о давно известных и не менее эффективных средствах – витаминах и микроэлементах.
Более половины российских детей испытывают дефицит витамина С, который очень важен для иммунной системы, так как является антиоксидантом и защищает лимфоциты от агрессивных свободных радикалов, препятствуя их (лимфоцитов) преждевременной гибели. При снижении уровня аскорбиновой кислоты в крови лимфоциты становятся вялыми и нежизнестойкими. Необходимо взбодрить их, сделать активными.
Поэтому ослабленные дети должны принимать витамин С постоянно, особенно зимой и весной, во время вспышек вирусных инфекций, при повышенных физических и умственных затратах.
Заготовьте летом плоды шиповника, и у вас под рукой всегда будет прекрасный источник витамина С. Ежедневное употребление ребенком вкусного и полезного напитка повысит устойчивость организма к вредным влияниям внешней среды.
Еще один мощный антиоксидант, необходимый для нормального функционирования иммунной системы – бета-каротин. Он стал известен не так давно, но зарекомендовал себя с самой лучшей стороны. Бета-каротин защищает клетки от разрушения свободными радикалами – оксидантами, концентрация которых возрастает в условиях загрязнения внешней среды, повышенной интенсивности излучений, физических перегрузок, нервных стрессов. Благодаря способности связывать свободные радикалы бета-каротин укрепляет иммунитет, снижает риск инфекционных заболеваний, смягчает действие вредных факторов окружающей среды, повышает адаптационные возможности организма и устойчивость к стрессам. В организме бета-каротин превращается в витамин А, роль которого для функционального состояния зрения, слизистых оболочек, кожных покровов, роста и развития костной ткани невозможно переоценить.
Приготовить настой шиповника очень просто: горсть ягод поместите в термос и залейте крутым кипятком. Через несколько часов витаминный чай готов.
Добавьте немного сахара или меда, и пусть ребенок выпивает по полстакана 2 раза в день. Можно готовить настой с вечера, тогда утром получите ароматный напиток насыщенного цвета и приятного вкуса. «Плесните колдовства» каждому члену семьи и будьте здоровы!
В качестве источника витамина А используйте свежевыжатый морковный сок от 30 до 150 мл натощак ежедневно в зависимости от возраста. Приготовление морковного сока – операция трудоемкая и малоприятная, но ради укрепления здоровья ребенка стоит преодолевать некоторые трудности.
Витамины группы В, Е, фолиевая кислота являются составной частью ферментов, участвующих в сложных биохимических процессах организма, и их дефицит ведет к нарушению обмена веществ.
Попробуйте использовать в питании ослабленного ребенка проросшие зерна пшеницы, овса, ржи, где содержатся эти витамины, и через 2–3 недели отметите, что у ребенка повысился аппетит и появился румянец на щеках.
Недостаток железа нарушает снабжение клеток и тканей кислородом, дефицит йода приводит к нарушению функции щитовидной железы и гормональным сбоям, недостаток кальция – это рахит и нарушения костной системы.
При составлении меню не забывайте включать в него продукты – источники этих микроэлементов: печень, язык, речная и морская рыба, творог.
Хронический дефицит этих и других витаминов и микроэлементов подрывает иммунную систему изнутри.
Ежедневный прием поливитаминов и микроэлементов не требует большого труда, но оказывает положительное влияние на защитные силы организма.
Не забывайте про кисломолочные продукты. Американские ученые провели исследования, доказывающие, что эти напитки стимулируют выработку интерферона и повышают местный иммунитет слизистой оболочки желудочно-кишечного тракта. Защитное действие этих продуктов обусловлено наличием в них молочнокислых и бифидобактерий, улучшающих микрофлору кишечника и пищеварение.
Всего один стакан кефира, йогурта, простокваши, ацидофилина в день активизирует работу органов иммунной системы лучше, чем дорогостоящие препараты.
Среди фармакологических иммуностимулирующих средств первым назовем всем знакомый дибазол. Этот препарат, снижающий артериальное давление, оказался эффективным интерфероногеном, то есть стимулирует выработку собственного интерферона в организме. Такое же действие оказывает курантил, применяемый для улучшения мозгового кровотока. Целый ряд новых препаратов, стимулирующих синтез интерферона, появился в последние годы: амиксин, полудан, циклоферон, виферон (свечи), имунофан, полиоксидоний и т. д. Они применяются для профилактики и лечения заболеваний вирусной природы.
Из большой группы иммуностимуляторов для лечения и профилактики бактериальных инфекций выделим препараты микробного происхождения и их синтетические аналоги: ИРС-19, бронхо-мунал, рибомунил, ликопид, эксальб, имудон и другие, повышающие устойчивость организма к возбудителям респираторных заболеваний, а также при аденоидах, хронических тонзиллитах, бронхитах, пневмониях.
Препараты, приготовленные из органов иммунной системы животных (вилочковая железа, костный мозг, селезенка), содержат биологически активные вещества и оказывают иммуностимулирующее действие. К ним относятся тимусамин, тимоптин, тимактид, эпифамин.
Существуют препараты, содержащие уже готовые антитела против определенных заболеваний, которые вводятся ослабленным и тяжело больным детям. Например, гриппозно-стафилококковый иммуноглобулин рекомендуется для применения у грудничков, заболевших гриппом, пневмонией, сепсисом. Чигаин, габриглобин, пентаглобин и т. д. – эти препараты с успехом применяются в лечении тяжело больных детей, когда требуется быстро увеличить содержание антител в крови.
Еще один препарат, получивший признание педиатров в последние годы, – КИП (комплексный иммунный препарат), несомненным достоинством которого является возможность принимать его внутрь. Он хорошо зарекомендовал себя в лечении детей первых лет жизни, страдающих желудочно-кишечными заболеваниями.
Дети с удовольствием пьют витаминные чаи, которые можно приготовить из растений, произрастающих на собственных шести сотках.
Плоды шиповника, плоды черной смородины в соотношении 1:1. Столовую ложку смеси залить стаканом кипятка, настоять 1 час, добавить мед. Принимать по 1/3–1/2 стакана 3 раза в день вместо чая.
Плоды шиповника, плоды рябины в соотношении 1:1. Столовую ложку смеси залить 2 стаканами кипятка, кипятить 10 минут, настаивать 4 часа. Добавить сахар или мед по вкусу. Принимать по 1/3–1/2 стакана 3 раза в день.
Плоды шиповника, плоды малины (1:1). Напиток готовится по предыдущему рецепту.
Плоды шиповника, листья малины, смородины, брусники (1:1:1:1). Две столовые ложки смеси заварить стаканом крутого кипятка, кипятить 10 минут, плотно закрыть, настаивать до охлаждения. Пить по 1/3–1/2 стакана 1–2 раза в день, добавляя сахар или мед по вкусу.
Плоды шиповника, плоды брусники, листья крапивы (3:1:3). Десертную ложку смеси залить 2 стаканами кипятка, кипятить 10 минут, настаивать 4 часа. Принимать по 1/3–1/2 стакана 1–2 раза в день.
Плоды шиповника, калины, хвоя сосны (1:1:1). Две столовые ложки смеси залить 0,5 л кипятка, прокипятить на слабом огне 10 минут. Добавить сахар по вкусу. Принимать по 1/2–1/3 стакана 1–2 раза в день.
К группе адаптогенов относятся вещества растительного (женьшень, эхинацея, аралия, элеутерококк, алоэ) и биогенного (прополис, мумие, апилак) происхождения, помогающие организму приспосабливаться к изменяющимся условиям окружающей среды, повышенным умственным и физическим нагрузкам.
В аптеках вы всегда найдете экстракт элеутерококка – прекрасное природное средство, повышающее иммунитет при постоянном употреблении в течение 1,5–2 месяцев. Расчет дозировки очень прост: 1 капля на один год жизни 2–3 раза в день.
Начинайте принимать в октябре-ноябре, и период наибольшей заболеваемости респираторными инфекциями минуете без проблем.
Плановые профилактические прививки.
Для профилактики и лечения опасных для жизни инфекционных болезней применяются специальные иммунобиологические препараты: вакцины, сыворотки, иммуноглобулины.
Вакцины используют в целях профилактики для создания в организме искусственного активного иммунитета против конкретных инфекционных заболеваний: дифтерии, полиомиелита, гепатита, гриппа, менингита и т. д.
Сыворотки и иммуноглобулины вводят уже заболевшему ребенку в качестве экстренной помощи, помогающей одолеть недуг. Эти препараты содержат уже готовые антитела против той или иной болезни. Например, противостолбнячная и противодифтерийная сыворотки, антирабический, противококлюшный, антистафилококковый и т. д. иммуноглобулины. То есть создается искусственный пассивный иммунитет. Так как в данном случае антитела организмом не вырабатываются, а поступают в готовом виде, иммунитет возникает не надолго, а исчезает вместе с антителами, которые выполнили свою задачу и помогли организму в тяжелое для него время.
Особое место в длинном ряду санитарно-гигиенических и профилактических мероприятий по укреплению здоровья детей занимает проведение плановых профилактических прививок против инфекционных болезней.
Профилактические прививки, кажущиеся сегодня делом простым и обыденным, а некоторыми недальновидными людьми расценивающиеся как ненужные и даже вредные, своим появлением произвели настоящую революцию в медицине, открыли новое направление в науке, спасли жизнь и здоровье миллионам людей, избавили общество от неизлечимых ранее болезней.
Из истории вопроса.
На протяжении всей многовековой истории человека преследовали инфекционные болезни, временами приобретавшие характер эпидемий и уносившие миллионы человеческих жизней.
Уже в древние века ученые мужи задумывались о причинах возникновения этих «поветрий», «моровых» или «повальных» болезней, пытались связать их появление с особыми «миазмами» – ядовитыми испарениями воздуха, с невидимыми глазу «контагиями», присутствующими в атмосфере. Карой, ниспосланной богом, считали люди эпидемии натуральной оспы, чумы и холеры, которые распространялись молниеносно по странам и континентам, не зная препятствий и границ, с одинаковым равнодушием поражая бедняка в жалкой лачуге и знатного вельможу в великолепном дворце.
Уже тогда люди пытались противостоять заболеваниям разными способами: укрывались в домах с закрытыми ставнями, окуривали помещения дымом, обтирали кожу уксусом и вином, принимали внутрь разные снадобья и возносили молитву богу, моля о спасении. Иногда эти примитивные меры личной профилактики давали положительный результат, если речь шла о холере, но защититься от чумы или оспы такими способами было невозможно.
Эпидемия XIV в. унесла 25 млн жизней и много лет внушала безграничный ужас людям лишь при упоминании о чуме.
Тем выше должны мы ценить подвиги врачей-исследователей, ставивших на себе опыты с возбудителями чумы, холеры, пытаясь найти защиту от смертельных болезней.
В XVIII в. голландский ученый Левенгук при помощи микроскопа с 300-кратным увеличением обнаружил доселе неизвестную форму жизни – мир микроорганизмов. Но прошло еще много времени, прежде чем врачи догадались о прямой связи инфекционных болезней с мельчайшими живыми существами. Приходилось действовать вслепую, подвергая опасности свою жизнь.
Первый опыт на себе провел английский врач А. Уайт в 1802 г., введя в свой организм чумную субстанцию от больного. Опыт закончился трагически: Уайт умер, но у него нашлись последователи, которые продолжили опыты по самозаражению чумой, желая ценою собственной жизни избавить человечество от черной смерти и показать, что страх перед чумой, парализующий общественную жизнь, не обоснован, так как заболевал не каждый, даже когда свирепствовала эпидемия.
Найти пути защиты от натуральной оспы помогла сама природа. Из многолетних наблюдений было известно, что крестьянки, ухаживающие за коровами, болеющими коровьей оспой, и сами заразившиеся при дойке больной коровы, не болеют натуральной оспой или очень легко переносят это заболевание.
Английский врач Дженнер в 1776 г. разработал метод прививания коровьей оспы людям с целью защитить их от натуральной. Именно Дженнеру человечество обязано спасением от одной из самых свирепых инфекций. Благодаря повсеместному оспопрививанию эта жестокая болезнь была ликвидирована во всем мире, и с января 1980 г. плановая вакцинация против оспы в нашей стране отменена.
В 1955 г. Национальная организация по борьбе с полиомиелитом, основанная в Америке по предложению и на средства Рузвельта, который сам был жертвой этого заболевания, объявила о созданной врачом Солком вакцине против детского паралича. Работа над созданием этой вакцины шла непрерывно на протяжении полувека и увенчалась успехом. Благодаря вакцине Солка, усовершенствованной Сэбином и нашими сооотечественниками Чумаковым и Смородинцевым, создана широкая прослойка людей, невосприимчивых к полиомиелиту, и эта ужасная болезнь в нашей стране ликвидирована.
А сколько горя принесла дифтерия, ужасавшая когда-то всех матерей, которые боялись эту посланницу смерти детей больше, чем всех других болезней, вместе взятых! Во время болезни в носоглотке и в гортани образовывались пленки, которые перекрывали дыхательные пути, обрекая ребенка на мучительную смерть от удушья. Недаром в народе дифтерию называли «глотошной». Велико было отчаяние врачей из-за невозможности помочь страдающему пациенту. Это толкало врача на самоотверженный поступок – отсасывание пленок из горла ребенка собственным ртом, что нередко заканчивалось трагически для самого доктора.
Такие случаи описаны в художественной литературе Чеховым, Вересаевым, Булгаковым, наблюдавшими дифтерию в собственной врачебной практике.
Современные дети защищены и от этой болезни благодаря профилактическим прививкам.
Именем Закона.
Закон Российской Федерации «Об иммунопрофилактике инфекционных болезней» от 1998 г. устанавливает правовые основы государственной политики в области иммунопрофилактики, определяет права и обязанности граждан при осуществлении иммунопрофилактики. Любой гражданин имеет право на:
• Получение полной и достоверной информации о необходимости профилактических прививок, возможных поствакцинальных осложнениях;
• Бесплатные профилактические прививки, включенные в национальный календарь;
• Бесплатный медицинский осмотр, а при необходимости и медицинское обследование перед прививками;
• Бесплатное лечение и социальную защиту при возникновении поствакцинальных осложнений;
• Отказ от профилактических прививок.
Если вы решили воспользоваться своим правом на отказ от прививок, подумайте о последствиях.
Кроме того, что ваш ребенок будет подвержен опасности заболеть различными инфекциями, впоследствии у него возникнут проблемы с выездом заграницу для продолжения учебы, так как многие страны в соответствии с международными медико-санитарными правилами требуют наличия конкретных профилактических прививок.
Вашему выросшему ребенку могут отказать в приеме на работу или отстранить от работ, выполнение которых связано с высоким риском заболевания инфекционными болезнями, в том числе и за рубежом.
Отказ в приеме непривитого ребенка в детское учреждение может быть только временным на период реальной угрозы инфекционного заболевания. После исчезновения вероятности эпидемии ребенка обязаны принять.
Новый закон дает матери право выбора «прививать – не прививать», но принять решение необходимо в пользу прививок. Добровольный отказ от вакцинации должен быть тщательно продуман и иметь под собой серьезные основания, оправдывающие столь рискованное решение.
Во второй половине 80-х гг. прошлого века многие родители стали отказываться от профилактических прививок под влиянием газетных статей, в которых всезнающие журналисты безапелляционно доказывали, что активная иммунизация наносит вред детскому здоровью, а иногда и лишает жизни.
Несколько лет в средствах массовой информации велась дискуссия между медиками и журналистами, в которой каждый доказывал свою правоту. Спор разрешился самым печальным образом: увеличение количества непривитых детей предоставило благодатную почву для возбудителей дифтерии, и они не преминули воспользоваться случаем. Два года бушевала эпидемия дифтерии в Москве, закончившаяся для некоторых семей слезами и горем.
В 1995 г. в Чечне среди детей отмечалась вспышка полиомиелита, о котором на протяжении предыдущих нескольких десятков лет, благодаря плановым прививкам, никто и не вспоминал. В ходе военных действий была разрушена система охраны здоровья детей, в том числе и плановая вакцинация. Воюющим сторонам не было дела до здоровья мирного населения и профилактики болезней. Результатом безответственности политиков и чиновников стала вспышка полиомиелита и превращение здоровых детей в инвалидов.
В настоящее время в центре России, в основном в Москве и Подмосковье, проживает большое количество мигрантов с Кавказа и Средней Азии. Подавляющее большинство их детей не имеют полисов обязательного медицинского страхования, поликлиниками не наблюдаются и остаются за бортом плановой вакцинации. Малолетние беспризорники, со всей страны стекающиеся в Москву и в другие крупные города в надежде на сладкую жизнь, пополняют ряды непривитого контингента. А это грозит новыми вспышками инфекционных заболеваний среди детей.
Современный период характеризуется нестабильной эпидемиологической ситуацией. Во многом это объясняется политической и экономической нестабильностью жизни бывших союзных республик, массовой миграцией населения, военными действиями в «горячих» точках с появлением множества беженцев по всей стране, ослаблением санитарно-эпидемиологического контроля.
Отказаться от прививок в этой обстановке не только безрассудно, но и преступно по отношению к своему ребенку и окружающим лицам. Как можно не привиться от туберкулеза, если заболеваемость этой инфекцией выросла в несколько раз и не стремится к снижению?
Растет заболеваемость гепатитом В и С, приводящим к развитию хронического воспаления печени и жировому перерождению этого важнейшего органа.
Безобидная краснуха, которую дети переносят в основном легко и без осложнений, является страшной угрозой для болеющих ею беременных женщин, ибо ребенок с почти 100 %-ной вероятностью родится с каким-либо уродством.
Эпидемический паротит, называемый в народе заушницей, свинкой, нередко дает вспышки в интернатах, общежитиях, казармах, поражая не только слюнные, но и половые железы подростков и молодых мужчин, становясь причиной бесплодия.
Мы живем на пороховой бочке. Подумайте об этом, отказываясь от вакцинации. Если же, несмотря ни на что, вы остаетесь стойким противником профилактических прививок, уведомите об этом главного врача поликлиники в письменной форме.
Формирование активного иммунитета.
Ребенок рождается свободным от микробной флоры, но уже с первых часов его организм заселяется микроорганизмами, которые будут сопровождать его всю жизнь. Новорожденные и дети первых месяцев жизни обладают пассивным иммунитетом к инфекционным заболеваниям за счет антител, приобретенных через плаценту и молоко матери. Этим объясняется невосприимчивость детей до 6 месяцев к детским инфекционным болезням даже при тесном контакте с заболевшим.
Активный иммунитет создается после перенесенного заболевания или путем вакцинопрофилактики, проводимой по специально разработанной схеме, в которой учитывается возрастная способность организма ребенка к выработке стойкого иммунитета, возможность одновременной иммунизации несколькими вакцинами, эффективность применяемых вакцин и продолжительность поствакцинального иммунитета, опасность поствакцинальных осложнений.
Активная иммунизация проводится введением в организм специфических антигенов, в ответ на которые начинают вырабатываться собственные антитела, формируя специфический иммунитет.
В качестве антигенов могут использоваться живые, но ослабленные каким-либо способом возбудители. Например, вакцины против кори, туберкулеза, полиомиелита, паротита.
Широкое применение имеют вакцины, приготовленные из убитых нагреванием или химическими веществами микробов, используемые для профилактики коклюша, брюшного тифа, холеры.
Если токсин, выделяемый микроорганизмом, обработать по специальной методике, то он превратится в анатоксин, потеряет свою ядовитость, но сохранит способность вызывать в организме выработку антител и может быть использован для специфической профилактики. Широко используются дифтерийный и столбнячный анатоксины.
В настоящее время ребенок одновременно прививается против нескольких заболеваний, поэтому постоянно идет работа над созданием и усовершенствованием ассоциированных вакцин, т. е. содержащих несколько антигенов. Примером такой поливакцины может служить широко известная адсорбированная коклюшно-дифтерийно-столбнячная вакцина (АКДС). Адсорбирование вакцины на гидрате окиси алюминия производится для более медленного и постепенного всасывания в кровь, что снижает риск развития поствакцинальных осложнений.
Пути введения вакцины различны. Так, вакцинация против полиомиелита проводится через рот, вакцина против туберкулеза вводится внутрикожно, вакцина АКДС – внутримышечно. После попадания вакцины в организм начинается выработка антител, происходит иммунологическая перестройка организма, повышается его устойчивость к соответствующей инфекции.
Но однократного введения вакцины недостаточно для развития стойкого длительного иммунитета, поэтому разработаны методы поэтапной вакцинации и ревакцинации, основанные на результатах экспериментов и большого опыта прививочной работы. Эти данные представлены в таблице.

С помощью вакцинации врачи всего мира борются с наиболее опасными инфекциями, способными принимать характер эпидемий. Благодаря успехам эпидемиологов и врачей инфекционистов, в мире ликвидированы оспа и чума, значительно снижена заболеваемость дифтерии, столбняка, полиомиелита, коклюша, кори. В настоящее время создана и уже применяется вакцина против гепатита В. Одной из основных задач иммунологии является разработка вакцины против СПИДа, над которой бьются ученые уже много лет, но пока безуспешно.
Правила вакцинации.
Эффективность прививок зависит от соблюдения сроков и интервалов вакцинации, от полноценности антигенов, от состояния реактивности организма.
При неполноценном питании, недостаточном количестве белка и витаминов нарушается выработка антител и прививочного иммунитета.
В день профилактической прививки ребенок должен быть осмотрен врачом с обязательной термометрией. Родители детей, посещающих детский сад и школу, должны быть предупреждены о дате вакцинации заранее, чтобы при необходимости обсудить с врачом все вопросы, связанные с прививками.
Если прививке предшествовало какое-то заболевание, то следует воздержаться от вакцинации до полного выздоровления и выдержать от 2 до 4 недель в зависимости от тяжести процесса.
Противопоказаниями к проведению всех прививок являются острые инфекционные болезни, лихорадочные состояния, туберкулез в активной форме, болезни крови, сахарный диабет, болезни почек острые и обострения хронических, пороки сердца в стадии декомпенсации, аллергические и иммунодефицитные состояния, болезни центральной нервной системы.
Несоблюдение этих условий грозит развитием тяжелых поствакцинальных осложнений и приводит к слабой выработке иммунитета. Необоснованные отводы от прививок тоже не оправданы и подвергают детей риску заболевания соответствующими инфекциями.
Нежелательные реакции. Как их избежать?
В большинстве случаев дети переносят прививки без последствий. Но иногда могут возникнуть осложнения, о которых следует немедленно поставить в известность врача-педиатра.
Послепрививочные реакции проявляются в виде общих и местных симптомов: болезненный, но быстро рассасывающийся инфильтрат на месте инъекции, покраснение кожи вокруг нее, не требующие лечения.
Общая реакция выражается повышением температуры, недомоганием, аллергическими проявлениями в виде крапивницы или астматического состояния, могут развиться судороги, явления энцефалита.
Профилактика послепрививочных реакций ведется в двух направлениях: усовершенствование вакцин с целью снижения их аллергенности и применение комплексного обследования детей для выявления группы риска.
В частности выращивание вирусной вакцины не на курином белке, а на культуре тканей человека значительно снижает риск развития тяжелых аллергических реакций.
Дети с аллергическими проявлениями должны прививаться в период наименьшей аллергической активности заболевания, должна соблюдаться гипоаллергенная диета на период вакцинации, за 2–3 дня до прививки и в течение 10 дней после нее ребенок должен принимать антигистаминные препараты.
Вакцинация детей с заболеваниями нервной системы наиболее ответственна и требует индивидуального подхода. Большинство из них получают не АКДС, а облегченный АДС-М-анатоксин на фоне приема седативных, противосудорожных и жаропонижающих препаратов.
Дети, часто болеющие респираторными инфекциями, должны прививаться в теплое время года, в период наименьшей заболеваемости ОРВИ, при отсутствии контактов. Перед прививкой следует провести исследование крови и мочи.
Если у ребенка развилась тяжелая реакция на первую прививку АКДС, то целесообразно проводить дальнейшую вакцинацию АДС-М-анатоксином, но не переносить отвод от одной вакцины на другие виды вакцин. Этим детям не противопоказаны прививки против полиомиелита, кори и паротита.
При тяжелых поствакцинальных осложнениях, требующих длительного лечения, приведших к инвалидизации или смерти ребенка, закон определяет право граждан на социальную защиту, включающую в себя получение государственного единовременного пособия, ежемесячных денежных компенсаций, пособия по временной нетрудоспособности.
Профилактика туберкулеза.
Уже на 3–7-й день жизни большинству малышей делают в роддоме прививку против туберкулеза (БЦЖ). Формирование активного противотуберкулезного иммунитета будет происходить в течение всего года на глазах у матери и вызывать у нее множество вопросов, поэтому остановимся на этой прививке подробнее. Современная вакцина содержит живые ослабленные микобактерии туберкулеза, при введении которых в организме происходит выработка защитных антител против настоящих агрессивных возбудителей болезни.
После внутрикожного введения вакцины в области наружной поверхности плеча начинается местный туберкулезный процесс, который совершенно не опасен для ребенка, но заставляет иммунную систему включить все механизмы защиты против возбудителей тяжелого инфекционного заболевания. По характеру изменений на месте инъекции можно судить о прочности противотуберкулезного иммунитета. Через 1,5–2 месяца на коже появится покраснение, затем уплотнение размером с горошинку, не причиняющее беспокойства ребенку.
Беспокойство может возникнуть у мамы, если она заметит пузырек, наполненный прозрачным или гнойным содержимым, или корочку на месте инфильтрата и начнет «лечить ранку». Ни в коем случае не смазывайте место инъекции зеленкой, фукорцином, йодом и другими антисептиками, чтобы не нарушить естественный ход вакцинального процесса.
Наличие пузырька и корочки является нормальным развитием процесса и не служит противопоказанием к купанию, но, натирая ребенка мочалкой, обойдите это место. Если во время купания корочка отвалилась – не беда, через пару дней появится новая. Появление инфильтрата значительных размеров, его изъязвление и мокнутие, увеличение подмышечных лимфатических узлов является поводом для обращения к фтизиатру. Крайне редко (в основном у детей с иммунодефицитом) случаются поствакцинальные осложнения в виде подкожных абсцессов вплоть до гнойного поражения кости. В норме к 10–12 месяцам на месте введения вакцины формируется рубец, который говорит о том, что у ребенка возник хороший противотуберкулезный иммунитет. Если рубчик маленький и незаметный, то говорить о хорошем иммунитете не приходится.
После вакцинации стойкий иммунитет сохраняется 5–6 лет, а затем требуется повторная вакцинация (ревакцинация). В национальном календаре профилактических прививок для нее отведен возраст 7 и 14 лет. Перед каждой ревакцинацией ребенку в обязательном порядке проведут проверку на инфицированность туберкулезом – реакцию Манту.
Если у ребенка выявлена ВИЧ-инфекция или иммунодефицитное состояние, то он освобождается от прививки против туберкулеза. Не станут прививать и последующих детей в той семье, где первый ребенок перенес осложнения после БЦЖ. В остальных случаях прививка является обязательным мероприятием по профилактике туберкулеза. В России за последнее десятилетие заболеваемость туберкулезом возросла вдвое. Если раньше туберкулез считался заболеванием деклассированных элементов, то теперь он поражает и благополучные слои населения, в том числе и детей.
Прививки по эпидемиологическим показаниям.
В каждой стране вакцинация детей проводится по национальному календарю профилактических прививок, аналогичному нашему, приведенному выше. Но разнообразие прививочной работы не исчерпывается лишь плановыми вакцинациями. В осенне-зимний период при угрозе наступления эпидемии гриппа проводится вакцинация детей и взрослых против этой вирусной инфекции, способной парализовать жизнь не только отдельной страны, но и целых континентов.
Неблагополучная обстановка по заболеваемости менингококковой инфекцией в Москве заставила осенью 2003 года проводить экстренную вакцинацию детей против менингита.
Всем известно, что при укусе человека бродячей собакой или диким животным, возникает риск заболевания бешенством с печальным исходом. Отсюда вытекает необходимость введения укушенному антирабической вакцины, чтобы предотвратить развитие болезни. Только не пугайте детей необходимостью «получить 40 уколов в живот». Профилактика бешенства после укуса заключается в введении вакцины в первый день, а затем на 3, 7, 14 и 28 день. Одновременно с вакциной может вводиться антирабический иммуноглобулин. Мы уже знаем разницу между вакцинами и иммуноглобулинами, не так ли?
В районах, неблагополучных по сибирской язве, туляремии проводится вакцинация людей, работа которых связана с уходом, забоем скота, переработкой туш и сырья животного происхождения. Прививки детям производятся только при непосредственном контакте с заболевшим.
Проведение таких прививок называется вакцинацией по эпидемиологическим показаниям и назначается по приказу органа здравоохранения, на территории которого возникла неблагополучная по данной инфекции обстановка.
Глава 6. Недоношенные дети.
Любой новорожденный нуждается в неусыпном внимании и трогательной заботе. А рождение недоношенного ребенка возлагает на родителей и врачей повышенную ответственность за его дальнейшее развитие и здоровье.
Природа определила срок вынашивания человеческой жизни в 280 дней (40 недель), но не позаботилась о сохранении беременности на всем ее протяжении. Преждевременные роды с завидным постоянством встречаются как в странах с низким уровнем жизни, так и в высокоразвитых. От 8 до 12 % новорожденных появляются на свет раньше срока, а вместе с ними рождается тревога за их хрупкую жизнь и дальнейшую судьбу.
Если бы Моцарт родился в древней Спарте, мы никогда не услышали бы его гениальной музыки: слабых и недоношенных детей там даже не пытались выхаживать, а сразу после рождения сбрасывали со скалы. Недоношенными родились Наполеон и Суворов, Байрон и Менделеев, но это не помешало им вырасти и прославиться на весь мир.
Многочисленные поколения школьников, зазубривая законы Ньютона, не подозревают о том, что будущий гений едва не погиб при рождении, появившись на свет семимесячным и с петлей пуповины на шее. А преждевременно родившийся Гаврила Державин своим спасением обязан… русской печке, куда его, завернутого в теплую дрожжевую опару, за неимением кувеза отправили «дозревать».
Выхаживание недоношенных.
Даже здоровый новорожденный не сразу приспосабливается к новым условиям жизни, а каково преждевременно родившемуся ребенку с его незрелыми системами: дыхательной, пищеварительной, терморегуляции и т. д.?
Достаточно сказать лишь о резкой смене температур при переходе из маминого животика (37 °С) в новый мир (20 °С), чтобы стало понятно, как неуютно и тревожно чувствует себя кроха.
Неспособность центральной нервной системы координировать деятельность жизненно важных органов, незрелость пищеварительной системы, снижение рефлексов, в первую очередь сосательного, (а нередко и его отсутствие), являются главными барьерами на пути в жизнь.
Еще каких-нибудь тридцать лет назад новорожденный весом 1500 г был обречен, а сегодня имеет шанс выжить даже глубоко недоношенный младенец массой 500 граммов.
Недоношенным считается ребенок, родившийся на 37-й неделе или ранее, с массой тела менее 2500 г и ростом менее 45 см.
Однако масса тела сама по себе не является определяющим критерием недоношенности. Нередко ребенок, родившийся в срок, имеет массу меньше пограничной, но остальные показатели его развития свидетельствуют о том, что ребенок здоров. В иных случаях масса и рост новорожденного соответствуют средним значениям, но по другим параметрам он отстает от нормы. Тогда его называют незрелым. Возможно, его мама переболела во время беременности гриппом или страдала повышенным артериальным давлением. Иногда масса недоношенного ребенка на 300–600 г превышает массу доношенного новорожденного, особенно от матерей с сахарным диабетом и ожирением.
Различают 4 степени недоношенности:
Масса тела в граммах.
1-Я степень 2001–2500.
2-Я степень 1501–2000.
3-Я степень 1001–1500.
4-Я степень 1000 и менее.
Тяжесть состояния недоношенного определяется степенью функциональной незрелости: способен ли он поддерживать постоянную температуру тела, есть ли у него сосательный и глотательный рефлексы, дает ли он кратковременные остановки дыхания и приступы цианоза (синюшности), имеется ли мышечная гипотония, в какой степени выражена бедность двигательных и эмоциональных реакций, как часто срыгивает.
Недоношенные дети относятся к группе новорожденных высокого риска, требующих лечения, внимания и заботы на всех этапах выхаживания: роддом – отделение патологии новорожденных детской больницы – отделение реабилитации, а после выписки домой – углубленной диспансеризации в поликлинике.
По инициативе Всемирной организации здравоохранения живорожденным считается плод с массой не менее 500 г, имеющий сердцебиение.
Понятно, что для выхаживания столь маловесного с угнетенными или отсутствующими рефлексами существа недостаточно одного желания. Необходимо наличие специализированного отделения, оснащенного современной аппаратурой, позволяющей круглосуточно следить за состоянием ребенка, обеспеченного новейшими медикаментозными препаратами, в том числе и антибактериальными.
Но даже самые современные достижения медицины не заменят добрых и ласковых рук врачей – неонатологов и медицинских сестер, осуществляющих нежный щадящий уход за недоношенными.
В крупных городах существуют специальные роддома для женщин с преждевременными родами, где созданы все условия для оказания помощи недоношенным детям.
Неспособность недоношенного поддерживать постоянную температуру тела учитывается с момента появления на свет: все манипуляции с малышом производятся на столике, имеющем дополнительный обогрев, на теплом матрасике, при одевании используются подогретые пеленки.
В специально оборудованных палатах для недоношенных поддерживается температура воздуха 25 °С и влажность 55–60 %.
Кроха помещается в кувез или кроватку с дополнительным обогревом в зависимости от его массы и состояния. Кувезы используются для недоношенных с массой тела менее 2000 г.
Couvesae – на французском языке означает «инкубатор». В этом аппарате, спасшем множество младенческих жизней, создан свой микроклимат: температура воздуха от 29 до 34 °С и влажность от 90–95 % в первые 3–4 дня с последующим постепенным снижением до 55–60 %, как в окружающем воздухе.
Длительность пребывания в кувезе индивидуальная. Ребенку с массой тела более 1500 г обычно достаточно 3–4 дней «инкубаторного» содержания. При меньшей массе дети могут находиться в кувезе от 7–8 дней до нескольких недель.
Все новорожденные в первые дни теряют массу тела (так называемая физиологическая убыль массы). Но у недоношенных этот процесс идет интенсивнее, и нередко физиологическая убыль переходит в патологическую, если потери составляют более 15 %. Восстановление первоначального показателя происходит медленно, и лишь к трехнедельному возрасту недоношенный обретает свою исходную массу.
Возрастание массы тела по месяцам

Поэтому за первый месяц жизни прибавка массы у недоношенных незначительная – от 180 до 300 г. Зато в дальнейшем при правильном вскармливании и надлежащем уходе недоношенные дети к трехмесячному возрасту удваивают, а к 4–5 месяцам утраивают массу при рождении. К своему первому дню рождения малыш имеет массу тела, в 6–7 раз превышающую первоначальную (см. таблицу).
Вскармливание недоношенных.
Среди всех мероприятий по выхаживанию недоношенных основное внимание уделяется правильно организованному вскармливанию. Метод вскармливания определяется состоянием крохи, его массой, наличием или отсутствием сосательного и глотательного рефлексов.
Глубоко недоношенный младенец с отсутствующими рефлексами будет получать молочко через зонд, введенный в желудок. А ребенок с массой тела более 2000 г, в удовлетворительном состоянии, с активной сосательной деятельностью может быть приложен к груди матери в первые сутки сначала на одно кормление в день, затем на 2–3 кормления, а потом на каждое кормление.
Важно помнить, что сосание для новорожденного является физической нагрузкой, и не каждый недоношенный может справиться с ней. Поэтому необходимо наблюдать за его состоянием во время кормления грудью, и при малейших признаках усталости отнять от груди и докормить из бутылочки или чайной ложечки. В первые дни следует чередовать кормление грудью с кормлением из бутылочки или прикладывать к груди, а затем докармливать из бутылочки. Рекомендуется до кормления и после него дать возможность малышу подышать увлажненным кислородом в течение 5–10 минут.
Несовершенство пищеварительной системы: малый объем желудка, низкая активность пищеварительных ферментов – диктуют тактику вскармливания. В первый день жизни недоношенный должен получать 10–15 мл молока на одно кормление, во второй день – 15–20 мл, в третий – 25–30 мл. В дальнейшем количество молока на одно кормление дается из расчета 15–30 мл на один килограмм веса. Например, ребенок с весом 1800 г должен получать от 27 до 54 мл на одно кормление (1,8 15 = 27 мл, 1,8 30 = 54 мл) в зависимости от состояния и массы тела.
Для такого количества молока не нужна стандартная бутылочка, можно обойтись маленьким пузырьком с обычной резиновой соской. Прокаленной на огне иглой проделайте такое отверстие, чтобы молоко из перевернутой бутылочки вытекало частыми каплями, а не струей. Привыкнув к легкому поступлению молока из соски, малыш может отказаться от груди, когда настанет счастливый момент воссоединения с матерью.
Легко контролировать количество молока при кормлении из бутылочки. А если ребенок сосет грудь, надо взвешивать его до и после каждого кормления, чтобы не допустить недоедания.
Кратность кормлений устанавливается индивидуально. Но если малыш с первого дня находится на искусственном вскармливании, то паузы между кормлениями должны быть не менее 3 часов, с шестичасовым ночным перерывом.
У вялососущего младенца с плохой прибавкой веса допустимо кормление через 1,5–2 часа без ночного перерыва.
Если прикладывание к груди не вызывает у ребенка негативных последствий, он активно сосет и не срыгивает, то кормить можно «по требованию». Такой метод кормления укрепляет связь матери с ребенком, благотворно действует на малыша, испытывающего повышенную потребность в заботе и ласке, стимулирует выработку молока.
Залог успешного выхаживания недоношенного ребенка – естественное вскармливание!
Мудрая природа устроила так, что в молоке женщины, родившей преждевременно, содержится больше белка, полиненасыщенных жирных кислот (ПНЖК), минеральных солей и меньше лактозы.
Повышенное содержание белка необходимо недоношенному, чтобы обеспечить пластическим материалом бурно протекающий процесс построения клеток и тканей. Ускоренные темпы развития центральной нервной системы требуют повышенного количества ПНЖК для улучшения проводимости импульсов по нервным волокнам и созревания сетчатки. Ограниченное содержание молочного сахара оправдано низкой активностью фермента лактазы у недоношенного ребенка.
Среди молочных жиров преобладают жирные кислоты с короткой цепью, которые быстрее расщепляются и дают больше энергии, требующейся для обеспечения высокого темпа роста ребенка. Повышенное содержание минеральных веществ способствует укреплению костной, мышечной и других систем организма.
Материнское молоко – самое лучшее и полезное питание для недоношенного, а также лучший способ защиты от различных заболеваний и аллергических реакций. Если молока у матери мало, надо постараться сохранить лактацию на максимально возможный срок, выполняя все рекомендации по лечению гипогалактии.
При отсутствии молока недоношенного ребенка необходимо обеспечить донорским, хотя бы на первое время. Этот вопрос без проблем решается в роддоме или в отделении патологии новорожденных за счет других «молочных» мам, а после выписки домой ребенок зачастую переводится на искусственное вскармливание.
Мероприятие это нежелательное, но вынужденное, и выполнять его следует осторожно и постепенно. В первый день ребенок должен получить искусственной смеси не более 1/8 части суточного объема пищи, а остальную часть – женским молоком.
Во второй день количество смеси увеличивается до 1/4 части объема, в третий – до 1/2 части, и в течение 5–6 дней полностью переходят на искусственное вскармливание.
Разработаны и выпускаются специальные смеси для преждевременно родившихся детей – «Препилтти», «Хумана 0», «Новолакт ММ», «Бона», а также можно использовать адаптированные смеси, рассчитанные на детей с первых дней жизни: «Симилак», «Пилтти», «Детолакт», «Малютка» и т. д. Возможно употребление адаптированных кисломолочных смесей – ацидофильная «Малютка», «Бифилин», «Бифилакт».
Введение пищевых добавок недоношенному ребенку необходимо начинать раньше, чем родившемуся в срок. Натуральные фруктовые и овощные соки можно давать детям в возрасте 2–3 месяцев, с 3–5 капель в день, увеличивая это количество до 40 мл к 4 месяцам и до 60 мл к 5-месячному возрасту (разделить на два приема).
Фруктовое пюре малыш начнет получать с 3,5 месяца. Сначала полчайной ложки один раз в день, с постепенным увеличением порции до 60 г к полугоду и до 100 г – к году. Творог как дополнительный источник белка и кальция предлагается недоношенному на 3-м месяце жизни, яичный желток – с 3 месяцев.
Для недоношенного младенца мамино молочко является главным условием для нормального развития. В молоке преждевременно родившей женщины концентрация белка, ПНЖК и защитных факторов выше, что обеспечивает недоношенному ребенку благоприятные условия для интенсивного роста.
Первый прикорм назначается в 4 месяца в виде овощного пюре. Рекомендуется использовать разнообразные овощи: картофель, морковь, свеклу, кабачки, тыкву, зеленый горошек, шпинат и т. д. В пять месяцев назначается второй прикорм в виде каши или овощного супа с сухариком. В это же время вводятся продукты, богатые железом, для профилактики малокровия: протертую печень, мясной фарш в виде добавки в суп или пюре. Все новые продукты вводятся постепенно с учетом их индивидуальной переносимости.
Домой, домой!
Недоношенный ребенок выписывается из роддома домой, если он способен поддерживать нормальную температуру тела, активно сосет, регулярно прибывает в весе и уже достиг 2000 г, его пупочная ранка зажила, а анализ крови соответствует возрастной норме.
Больные дети, независимо от массы тела, и здоровые недоношенные, не достигшие в первые 2 недели жизни необходимых 2000 г, переводятся в отделение патологии новорожденных детской больницы для дальнейшего выхаживания и лечения.
Сроки пребывания в больнице для каждого ребенка индивидуальны и зависят от состояния его здоровья. Критерии выписки те же, что и при выписке из роддома: удерживает тепло, обходится без дополнительного кислорода, активно сосет и прибывает в весе.
Недоношенные дети не прививаются в роддоме от туберкулеза, и это обстоятельство следует учитывать при выписке ребенка в неблагоприятные жилищные условия: проживание в квартире туберкулезного больного.
Вы так стремились домой, а, оставшись наедине с крохой, вдруг растерялись, и не знаете, что делать и как к нему подойти. «Он такой маленький, я боюсь до него дотронуться. Вдруг что-нибудь сломаю», – плачет молодая мама.
Слезы и рыдания – плохие помощники в важных делах. Врачи и медсестры выполнили свой долг, теперь главная ответственность за жизнь и здоровье «торопыжки» ложится на его маму. Только от нее зависит, справится ли малыш с проблемами периода новорожденности, как скоро догонит он своих доношенных сверстников, не окажет ли недоношенность влияния на его дальнейшую судьбу.
Ваш малыш пришел в мир раньше срока. В остальном он ничем не отличается от других детей, разве что внимания и заботы ему требуется чуть-чуть больше, чем родившемуся вовремя.
Еще раз стоит подчеркнуть, как важно для недоношенного естественное вскармливание. Постарайтесь сделать все возможное, чтобы обеспечить кроху материнским молоком. Желательно ежедневно взвешивать малыша, находящегося на грудном вскармливании, чтобы не допустить недоедания.
Впервые распеленав своего кроху дома, вы можете забеспокоиться, обнаружив «мраморность» кожи: голубовато-розовые разводы по всему телу, свидетельствующие о незрелости сосудистых реакций и терморегуляции. Повернув младенца на бочок, вы обнаружите, что нижняя половина тела приобрела насыщенный красный цвет, а верхняя стала бледной. Такая картина тоже может напугать молодых родителей. Не беспокойтесь, это симптом Арлекина, говорящий о незрелости вегетативной нервной системы и сосудодвигательного центра у недоношенного. Через пару недель ваш кроха прибавит в весе, обзаведется подкожно-жировой клетчаткой, и его кожа станет гладкой и розовой.
Повышенная забота о преждевременно родившемся малыше оправданна, но не должна переходить допустимые границы. Помня о несовершенстве терморегуляции, молодые мамы стараются завернуть свое сокровище в несколько пеленок, да еще и ватным одеялом сверху накрыть. Мышечный тонус у недоношенного понижен, дыхательная мускулатура работает с усилием, а тугое пеленание ограничивает дыхательные движения, к тому же, придавленный тяжелым одеялом, он просто может задохнуться. Для согревания младенца используйте бабушкину пуховую шаль: тепло, легко и уютно.
Начинайте купать недоношенного ребенка, как только заживет пупочная ранка. Водная среда для него – родная стихия. Сначала температура воды должна быть 36–37 °С, затем постепенно снижайте ее до 32–34 °С. Купать можно через день или ежедневно, особенно при наличии опрелостей.
Малыш, рожденный с массой менее 1 кг, приступит к плаванию только с 4-й недели. До этого ему придется обходиться нежным обмыванием проблемных мест.
Воздушные ванны во время переодевания и смены пеленок в первый месяц жизни не должны превышать 3–4 минуты. Помните о несовершенстве системы терморегуляции у недоношенного ребенка. За день можно провести 3–4 таких сеанса. Постепенно увеличивая время «голенького барахтанья», можно довести воздушную ванну до 10–12 минут.
Ребенка, достигшего веса 1300 г, в возрасте 1 месяца можно выкладывать на живот. Сначала на несколько минут, постепенно увеличивая время до 10 минут по 3–4 раза в день за 15–20 минут до кормления.
Легкий массаж передней брюшной стенки вы начнете делать малышу с месячного возраста, когда он достигнет веса 1800 г. При метеоризме поглаживание живота показано крохе даже с весом 900 г.
Общий массаж можно начинать при достижении веса 3 кг. Выполнять его должен опытный массажист. Первые сеансы длятся 3–5 минут, так как нервная система малыша быстро утомляется.
С 3–4 месяцев добавляйте к массажу элементы гимнастики, постоянно расширяя комплекс упражнений. Существуют специальные комплексы, разработанные для слабых и недоношенных детей, с которыми вы можете ознакомиться у инструктора по лечебной физкультуре. На первом году жизни недоношенный малыш должен пройти три курса общего массажа и гимнастики. Это самое действенное средство для ускорения психомоторного развития, способствующее достижению возрастного уровня.
Прогулки на свежем воздухе начинают в теплое время года при весе 2100 г с 2–3-недельного возраста. Зимой первая прогулка с недоношенным должна состояться при температуре воздуха не ниже –5 °С, ее продолжительность не должна превышать 5–10 минут. В дальнейшем гулять можно будет и при температуре –10–12 °С по 30–40 минут 2–3 раза в день.
Если зима морозная, устраивайте прогулки на закрытой веранде или в комнате с открытым окном. Следите, чтобы во время прогулки малыш не перегревался и не мерз, а чувствовал себя комфортно.
Особенности иммунитета у недоношенных детей.
Находясь в утробе матери, ребенок получает через плаценту антитела от многих болезней, которые надежно защищают его в первые полгода жизни. Наибольшее количество антител и иммуноглобулинов поступает в организм ребенка при сроке беременности от 32 до 35 недель. Следовательно, преждевременно родившийся ребенок недополучил значительное количество защитных тел, что, несомненно, сказывается на состоянии его иммунитета.
Собственная иммунная система недоношенного функционирует очень слабо: продуцировать иммуноглобулины она почти не способна, В-лимфоцитов вырабатывается мало, функциональная активность Т-лимфоцитов низкая.
Секреторных иммуноглобулинов, которые находятся в слизистых оболочках дыхательных путей и пищеварительного тракта и первыми встречают нашествие «неприятеля», у недоношенных почти нет. Поэтому возбудители респираторных и кишечных заболеваний легко проникают через слизистые во внутреннюю среду организма.
Выработка макроглобулинов, которые должны первыми появляться после иммунизации, у недоношенных затруднена. Поэтому нет смысла в профилактических прививках в первое полугодие жизни.
Неспецифическая защита также несовершенна: снижен уровень лизоцима, мало вырабатывается интерферона, активность комплемента незначительна, пищеварительные ферменты малоактивны, проницаемость кишечной стенки повышена, обезвреживающая функция печени почти не выражена.
Все эти факты свидетельствуют о несовершенстве иммунитета у недоношенного ребенка и подчеркивают необходимость его повышения всеми способами.
Профилактические прививки детям, родившимся с весом 1500 г и менее, проводят по истечении первого года жизни с учетом состояния здоровья.
Недоношенным 1–2 степени прививки разрешаются с 5–6 месяцев при условии стабильного нарастания веса и хорошего физического развития. В связи с высокой частотой развития рахита у недоношенных из-за дефицита кальция и фосфора в костной системе, специфическая профилактика рахита витамином Д начинается с 2-недельного возраста.
Все недоношенные дети должны регулярно наблюдаться педиатром, а в возрасте 2 месяцев им необходима консультация невропатолога, хирурга и ортопеда.
Почему случились преждевременные роды?
Причины недонашивания весьма разнообразны и делятся на несколько групп:
• Из социально-экономических наиболее часто встречаются: низкий уровень жизни, плохое питание беременной, неудовлетворительные жилищные условия, отсутствие медицинской помощи, профессиональные вредности, наркомания, употребление алкоголя, табакокурение;
• Социально-биологические: возраст матери до 18 лет и после 35, возраст отца моложе 18 и старше 50 лет, три и больше медицинских аборта у матери, самопроизвольные аборты, беременность, наступившая раньше 1 года после предыдущих родов;
• Клинические факторы: хронические заболевания матери, патологическое течение беременности, физические травмы, иммунологический конфликт между матерью и плодом, заболевания плода (внутриутробные инфекции, хромосомные болезни).
Психологические проблемы.
Рождение недоношенного ребенка вызывает у матери чувство вины перед ним и желание сделать все возможное, чтобы вырастить малыша здоровым и крепким.
Но благие намерения нередко разбиваются, столкнувшись с действительностью: длительное раздельное содержание матери и ребенка делает свое черное дело, и формирование психологической связи между ними значительно осложняется. Пребывание слабого и хрупкого крохи в кувезе, присутствие большого количества медицинской аппаратуры, невозможность прижать малютку к груди затрудняют установление физического контакта между матерью и ребенком.
Эти обстоятельства могут привести к снижению чувства материнства и привязанности к собственному ребенку. А тревожные мысли и уныние способствуют развитию послеродовой депрессии. К сожалению, бывают случаи, когда родители после долгой разлуки отказываются от младенца, не увидев его и не испытывая к нему нежных чувств.
«Нет худа без добра» – гласит народная мудрость. Взгляните на обстоятельства с другой стороны. Пока ваш малютка находится на попечении медицинских работников, займитесь собой. Восстановительный период после родов пройдет у вас быстрее и эффективнее, ведь вам не придется вставать несколько раз за ночь к малышу и целый день без отдыха ухаживать за ним. Роды произошли раньше назначенного срока, и вы не успели приготовить приданое? Теперь у вас есть время спокойно и без суеты приготовить детскую комнату и одежду для малыша. И в день выписки ребенка из больницы его встретит сильная здоровая и уверенная в себе мама.
Мы уже неоднократно говорили о том, как важно для недоношенного естественное вскармливание. Поэтому во время вынужденной разлуки вы просто обязаны сохранить лактацию. Если младенец слаб и не может сосать грудь, вы должны ежедневно сцеживаться, и он будет получать мамино молочко через зонд или из бутылочки. Вы должны знать, что после преждевременных родов лактация устанавливается значительно позднее.
Может пройти несколько дней, а то и недель, пока возрастет уровень гормонов пролактина и окситоцина, способствующих образованию и отделению молока. Поэтому отсутствие молока в первые дни после родов не должно ставить крест на вашем желании кормить грудью. Как только малыш окрепнет и сможет сосать, он оценит ваши усилия по сохранению молока и будет благодарен вам за это.
В последнее время огромное внимание уделяется присутствию и постоянному активному участию родителей в уходе за ребенком. В некоторых роддомах и больницах в палаты к недоношенным допускаются родители. Уже никого не удивляет такая картина: возле кувеза, в котором лежит опутанный проводами и трубочками малыш, стоит его мама, поглаживает крохотную ручонку и шепчет ласковые слова.
Малыш чувствует присутствие матери, и это оказывает благотворное влияние на его нервную систему, стимулирует рост и развитие. Общение матери с ребенком формирует у нее чувство привязанности и ответственности за его жизнь, стимулирует выработку молока.
Кроме того, это лучшая школа материнства: постоянно наблюдая, как ловко медсестры управляются с крохой, мама перестанет бояться его и будет принимать посильное участие в уходе и, придя домой, не встанет в растерянности перед детской кроваткой, а спокойно и уверенно будет заниматься с малышом.
Недоношенный ребенок очень нуждается в ласковом и заботливом отношении. Чаще берите его на руки, прижимайте к себе, произносите нежные слова и напевайте песенки. Не бойтесь брать его «под бочок» в свою постель. Чувствуя присутствие любящих родителей, ребенок становится более спокойным и лучше растет.
Ваши забота и внимание не останутся незамеченными: через несколько месяцев малыш догонит сверстников, и вы забудете, что когда-то он помещался на ладони.
А у нас близнецы.
На протяжении многомиллионной истории человечества к рождению близнецов относились по-разному. В одних странах их мать считали пособницей дьявола и уничтожали вместе с малышами. В других – провозглашали посланниками неба, имеющими волшебную силу над природой, и окружали почестями и богатством. В современной действительности в любой стране мира и в любое время года появляются на свет близнецы, приблизительно одна пара на 80–85 обычных родов. Третья часть близнецов является однояйцевыми, то есть развившимися из одной оплодотворенной яйцеклетки. Они обязательно однополые и похожи друг на друга, как две капли воды, так как имеют одинаковый набор генов. Разнояйцевые близнецы, называемые в народе двойняшками, могут быть одно– или разнополыми и похожими не более, чем братья и сестры в одной семье. Склонность к рождению разнояйцевых близнецов наследуется по материнской линии. Появление однояйцевых близнецов совершенно не зависит от наследственности. В последние годы в связи с широко проводимым лечением бесплодных пар препаратами, стимулирующими овуляцию, рождаемость близнецов повысилась, так как под влиянием лекарств вместо одной яйцеклетки созревают сразу несколько.
Любая женщина испытает бурю противоречивых чувств, услышав от врача сообщение о том, что вынашивает близнецов. Тут и удивление, и восторг, и желание поделиться радостью со всем миром, но одновременно возникает беспокойство, тревога и даже страх из-за возможных осложнений в ходе беременности и во время родов.
Действительно, многоплодная беременность зачастую протекает тяжелее, сопровождается токсикозом, повышением артериального давления и отеками, нередко заканчивается преждевременными родами. И если рождение одного недоношенного влечет за собой множество проблем, то с появлением близнецов трудности возрастают многократно. Не так-то просто справиться с таким испытанием, радостным и утомительным одновременно. Секрет успеха заключается, во-первых, в наличии помощников, которые возьмут на себя значительную долю забот и хлопот, а во-вторых, в синхронизации кормлений и сна малышей и налаживании режима дня.
Склонность к рождению разнояйцевых близнецов наследуется по материнской линии. Появление однояйцевых близнецов совершенно не зависит от наследственности.
Главный вопрос: как кормить малышей? В каждой семье этот вопрос решается индивидуально, применительно к обстоятельствам.
Можно кормить близнецов по очереди, используя обе молочные железы. Сначала прикладывают к груди более беспокойного. Затем эту же грудь дают второму малышу, чтобы максимально опорожнить молочную железу и усилить выработку молока. После этого ребенка перекладывают к другой груди и кормят досыта. Остатки молока сцеживают.
Не следует беречь молоко «про запас». Это нарушает его образование, а при вскармливании сразу двоих малышей материнского молока и так может не хватать. Тогда приходится прибегать к донорскому или к искусственным смесям. Кормление «по очереди» превращает эту процедуру практически в круглосуточную и выматывает маму морально и физически.
Гораздо удобнее во всех отношениях использовать методику одновременного кормления, особенно если малыши просыпаются, как по будильнику, и соперничают за право быть приложенным к груди первым. Синхронное сосание стимулирует выработку молока и сберегает для молодой женщины массу времени.
Наиболее удобные для мамы позы, позволяющие кормить близнецов одновременно:
• Мама сидит на диване, положив детей по бокам от себя на высокие подушки (ножками назад) и поддерживая их головы руками;
• Мама сидит на диване или в кресле и держит одного малыша в одной руке, другого – в другой. Тогда их тела перекрещиваются на мамином животе;
• Мама лежит на спине, положив малышей себе на живот параллельно друг другу.
Любой из этих способов требует наличия помощника, который подаст маме детей после того, как она примет удобную для кормления позу.
В некоторых семьях мама принимает нелегкое решение кормить грудью только одного малыша (более слабого), а другого переводит на искусственное вскармливание.
Какую бы методику кормления ни рекомендовали вам врачи и специалисты по грудному вскармливанию, окончательный выбор остается за вами, и вы его сделаете, исходя из собственных возможностей и состояния здоровья малышей.
Кормление «по требованию» для близнецов не подходит, оно очень изнурительно для мамы и приведет к быстрому истощению лактации и нервной системы матери. Следует придерживаться относительного режима, не возводя его в догму, но и не допуская беспорядочного прикладывания к груди более беспокойного малыша.
Как бы мало ни было молока у мамы, надо бороться за каждую его каплю и стараться, чтобы оба малыша получали в каждое кормление хотя бы несколько глотков из груди.
Ферменты, содержащиеся в грудном молоке, помогают в переваривании искусственной смеси. Ведь собственный пищеварительный аппарат недоношенного еще не способен вырабатывать ферменты высокой активности и в достаточном количестве. Антитела и биологически активные вещества материнского молока защищают кроху от заболеваний и аллергических реакций.
На любую женщину с грудным ребенком падает высокая физическая нагрузка, но мама близнецов испытывает просто космические перегрузки, которые очень быстро приведут к моральному и физическому истощению и прекращению лактации. Близкие люди, в первую очередь отец близнецов, просто обязаны оказывать ей посильную помощь и давать возможность высыпаться ночью. Перед сном сцедите молоко, налейте его в две бутылочки, и пусть папа покормит ночью малышей, не тревожа вас.
Вы поместили близнецов в отдельные кроватки, обеспечили их материнским молочком и заботливым уходом, но они беспокойны, вяло сосут и плохо прибывают в весе. Что делать?
Попробуйте поместить их в одну кроватку, и вы сразу заметите положительные сдвиги: наладился аппетит, вес уверенно пошел вверх, а малыши с каждым днем становятся активнее и крепче. Ничего удивительного в этом нет. За время внутриутробной жизни малыши постоянно чувствовали друг друга, а оказавшись разъединенными, тосковали в разлуке. Стоило им воссоединиться, как они вновь обрели присутствие братского плеча и вместе с ним спокойствие.
Некоторым мамам удается без труда сохранить грудное вскармливание близнецов до года и даже до 1,5–2 лет, но большинство женщин переводят малышей на искусственное питание уже через несколько месяцев. Накормить детей одновременно смесью из бутылочек тоже не просто, попробуйте использовать такие положения:
• Мама сидит на диване, положив малышей с обеих сторон от себя ножками назад;
• Одного малыша мама держит на руках, второй лежит рядом на диване;
• Малыши лежат каждый в своей кроватке или коляске, мама сидит на стуле между ними. Задача облегчается, если в кормлении малышей принимают участие папа или бабушка.

Barsik / Dreamstime.com
Как только близнецы перешли на более густую пищу, стали получать прикорм, возникают новые проблемы с кормлением: две тарелки, две ложки, две чашки – как не перепутать? Ваше беспокойство понятно, но совершенно не обосновано. Близнецы с рождения находятся в столь тесном контакте, что микрофлора у них одинаковая, поэтому без зазрения совести вы можете использовать при их кормлении одну тарелку с кашей и одну ложку на двоих. Тогда вам не придется постоянно контролировать – где чья ложка? – и процесс пойдет быстрее.
Трудности в воспитании близнецов не исчерпываются проблемами кормления.
Как купать близнецов? Ежедневное купание вам категорически не подходит (если нет помощников). Умывайте личико, протирайте влажными салфетками попки на пеленальном столе, подмывайте при необходимости под краном, а для купания выделите один «банный» день в неделю, когда у мужа выходной. Вы можете купать малышей одновременно или по очереди. Как только они смогут уверенно сидеть, одновременное купание превратится для них в увлекательное занятие, и мама сможет справиться с ними без помощников.
Выход на прогулку с близнецами равносилен переезду на новое место жительства. Двойная коляска не входит в лифт, поэтому приходится сначала спускать вниз ходовую часть, а корзинки с малышами выносить в руках. Конечно, два раза в день совершать такой подвиг одному человеку не под силу. Если у вас нет добровольного помощника, выходите на свежий воздух хотя бы один раз. У вас всегда должна быть наготове прогулочная сумка с самыми необходимыми вещами (сменная одежда, влажные и сухие салфетки, бутылочка с водой, запасная соска в футляре и т. д.), чтобы перед выходом из дома не метаться по квартире в поисках недостающего предмета.
С самого рождения в общении с близнецами необходимо подчеркивать их различия, а не сходство. Окружающих умиляет похожесть малышей, особенно одинаково одетых, сидящих в одинаковых колясках, играющих в одинаковые игрушки. Такое отношение лишает детей индивидуальности. Они привыкают чувствовать себя половинками одного целого, а не отдельными личностями. По мере того как дети растут, между ними проявляется разница, и родители должны поощрять различия в их поведении и увлечениях, способствуя формированию личности каждого ребенка. В течение дня обязательно уделяйте внимание не только обоим сразу, но и каждому ребенку в отдельности, чтобы он чувствовал свою самостоятельность и независимость от другого. Обращаясь к малышам, избегайте общего «дети», называйте каждого по имени. Если позволяют обстоятельства, разлучайте детей время от времени. Пусть папа пойдет с одним ребенком в парк, а мама с другим пройдется по магазинам. Отдайте одного ребенка на выходной день бабушке, а другого – крестной, а сами отдохните в опустевшей квартире или сходите в кино. Вы заслужили эту передышку.
Многих родителей огорчает позднее становление речи у близнецов. Это обычное дело: малыши так хорошо понимают друг друга, что не нуждаются в словах, им достаточно мимики и жестов. Позднее они начинают общаться между собой на «птичьем» языке, не понятном окружающим, в том числе и маме. Старайтесь чаще беседовать с каждым ребенком в отдельности, просите его повторять за вами слова, вынуждайте выражать свои желания «нормальными» словами. Многие близнецы нуждаются в консультации и помощи логопеда.
Несмотря на многочисленные трудности и проблемы, которые сулит вам рождение близнецов, взамен вы получите вдвое больше радости и счастья от общения с двумя малышами сразу.
Глава 7. Чем болеют груднички?
Спросите любого человека: чем чаще всего болеют груднички? И услышите в ответ: конечно, простудными заболеваниями и кишечными инфекциями.
Между тем ребенок до года, находящийся на естественном вскармливании и обеспеченный полноценным уходом, не должен болеть инфекционными заболеваниями.
Во-первых, материнские антитела, который он получил во время внутриутробного развития и продолжает получать с грудным молоком, защищают его от кори, скарлатины, ветряной оспы, свинки, дифтерии и других инфекций.
Во-вторых, недостаточное развитие коры головного мозга делает организм нечувствительным к возбудителям и их токсинам, и младенец попросту не замечает агрессоров и не реагирует на их атаки.
В-третьих, жизненное пространство младенца представляет собой кроватку и манеж, а круг общения состоит из весьма ограниченного числа лиц, поэтому возможность получить возбудителя ОРВИ или кишечной инфекции сведена к минимуму. Естественно, если окружающие грудничка люди будут соблюдать элементарные правила санитарной культуры.
В-четвертых, с первых дней жизни ребенок получает профилактические прививки, защищающие его от основных инфекционных заболеваний.
Поэтому вовсе не заразные заболевания выходят на первый план у детей первого года жизни. В этом возрасте все функции организма находятся в состоянии неустойчивого равновесия, и незначительной вредности из внешнего мира достаточно, чтобы развилась болезнь. Такое состояние означает склонность, предрасположенность к развитию заболеваний и обозначается словом «диатез».
Экссудативный диатез.
Проявления экссудативного диатеза в виде поражения кожи и слизистых оболочек той или иной степени имеют более половины малышей первого года жизни. Главной причиной развития экссудативного диатеза является аллергия. У одних детей диатез носит непостоянный и кратковременный характер, а у других растет вместе с ними, трансформируясь в будущем в многочисленные аллергические заболевания.
Больше всего страдают от экссудативного диатеза малыши-искусственники. Объясняется все довольно просто. Барьерная функция кишечника и печени у младенцев значительно снижена в силу анатомо-физиологических особенностей. Поэтому кишечная стенка является весьма проницаемой для не успевших расщепиться крупных молекул, играющих роль аллергенов, и беспрепятственно пропускает их в кровеносное русло. А печень со слабо выраженной обезвреживающей способностью не способна справиться с агрессивными молекулами, и они спокойно циркулируют в организме, вызывая аллергические реакции.
Перечень аллергенных продуктов можно продолжать до бесконечности, так как у каждого конкретного ребенка имеются «свои» конкретные «недруги». Но наиболее опасными продуктами, вызывающими клинические проявления экссудативного диатеза у большинства детей, являются коровье молоко, яйца, шоколад, цитрусовые, орехи, клубника, рыба. Дети, получающие грудь матери, надежно защищены от диатеза, но в некоторых случаях проявления диатеза появляются у них при употреблении аллергенных продуктов матерью.
Экссудативный диатез может проявиться уже в первые дни после рождения в виде желтоватых чешуек на голове и опрелостей в кожных складках.
Основное проявление экссудативного диатеза – покрасневшие шелушащиеся щечки («молочный струп»). Малыш довольно спокойно переносит диатезный «румянец», но иногда ему досаждают зудящие щечки, и он способен расчесывать их. Правильно налаженное питание способно справиться с диатезом, и кожа полностью очищается. Возможны обострения процесса, возникающие при нарушении диеты, под влиянием профилактической прививки, при развитии дисбактериоза, при любом заболевании.
Сильно выраженный процесс становится настоящей бедой для малыша и всей семьи. На коже появляются обширные покрасневшие участки с множественными пузырьками, которые лопаются и сливаются между собой, образуя мокнущие поверхности, покрывающиеся корочками, нередко с присоединением вторичной гнойной инфекции. Ребенок становится беспокойным и раздражительным, а постоянный кожный зуд делает сон поверхностным и прерывистым. Страдает аппетит: иногда понижается, но чаще повышается, и ребенок становится полным, рыхлым, а в жировых складочках проявления диатеза находят для себя наиболее благоприятные условия. Часто наблюдается неустойчивый стул, связанный с изменениями на слизистой желудочно-кишечного тракта, ферментативной недостаточностью и нарушением всасываемости пищевых веществ.
Дети с экссудативным диатезом предрасположены к респираторным инфекциям, нередко с обструктивным синдромом (спазм бронхов), стенозам гортани (ложный круп), конъюнктивитам, дисбактериозу, кишечным инфекциям.
В последние годы во всем мире наблюдается необычайный всплеск аллергических заболеваний, в том числе и проявлений экссудативного диатеза у детей первого года жизни. Поэтому врачи настойчиво призывают молодых женщин озаботиться профилактикой экссудативного диатеза у ребенка еще во время беременности и исключить из своего питания аллергизирующие продукты. О гипоаллергенной диете для беременной мы уже говорили. Эти же требования распространяются на кормящую маму, а искусственнику следует подобрать адаптированную смесь, которая не вызывает у него аллергию. Легко сказать «подобрать». На самом деле процесс этот длительный, нервный и дорогостоящий, так как каждая пачка смеси после неудачной пробной порции становится ненужной, подрывая семейный бюджет и вынуждая к приобретению следующей.
Внимательно прочитайте раздел «Пищевая аллергия», где этот вопрос рассматривается доходчиво и подробно.
Лечение диатеза заключается не только в диетотерапии. Очень важно вводить в организм достаточное количество витаминов:
Витамин В6 – по 50–75 мг в сутки,
Витамин А – 5–7–10 тысяч МЕ в сутки в течение 3 недель,
Витамин Е – 25–30 мг в сутки,
Пантотенат кальция (витамин В5) – 100 мг в сутки,
Пангамат кальция (витамин В15) – по 50–100 мг в сутки.
При обострении процесса из-за явного нарушения диеты показано введение адсорбентов для связывания аллергенов в желудочно-кишечном тракте и удаления их из организма: активированный уголь, смекта, полифепан, полисорб, энтеросгель.
Известно, что экссудативный диатез и пищевая аллергия идут рука об руку с дисбактериозом. Поэтому в комплексное лечение входят и биопрепараты, улучшающие состояние кишечной микрофлоры: лактобактерин, бифидумбактерин, эуфлорин, линекс и т. д. курсами по 10 дней.
Большое значение имеет применение антигистаминных препаратов (димедрол, супрастин, тавегил, кларитин, пипольфен), курсами по 7–10 дней и микроэлементов (кальций, фосфор, цинк, магний).
В повышенном внимании и тщательном уходе нуждается поврежденная кожа. Одежда должна быть только из хлопчатобумажных тканей. Не кутайте ребенка! Повышенная потливость усиливает зуд и приводит к обострению процесса. Избегайте пользоваться мылом и моющими средствами, обезжиривающими кожу. При купании ребенка используйте травяные отвары (череда, чистотел, ромашка). Белье стирайте только детским мылом и тщательно прополаскивайте. У многих детей проявления экссудативного диатеза усиливаются при использовании одноразовых подгузников. Придется отказаться от них и перейти на марлевые. Но и клеенка, подложенная под простынку, способствует обострению процесса. В таком случае используйте одноразовые хлопчатобумажные пеленки с повышенной впитывающей способностью. Они уберегут кроватку и мягкую мебель от «наводнения».
Хорошее лечебное воздействие оказывает пребывание на ласковом солнышке (не злоупотреблять!) и купание в морской воде (можно в ванне с добавлением морской соли).
При обширных мокнущих участках применяются примочки с 2 %-ным раствором танина, 0,25 %-ным раствором сульфата цинка, 5 %-ным раствором жидкости Бурова, отварами подорожника, ромашки. После того, как справились с мокнутием, можно применять мази: нафталановую, инталовую, индометациновую.
Не увлекайтесь гормональными мазями! Длительное их применение может вызвать дистрофические изменения кожи. При сильном зуде применяются настои валерианы, листьев мяты, семян укропа, отваров череды, крапивы, подорожника (внутрь).
Для лечения вторичной инфекции используют 1–2 %-ный раствор бриллиантовой зелени, 0,5–1 %-ный раствор метиленовой сини, раствор перманганата калия 1: 5000, гелиомициновую мазь.
Лучшая мера для профилактики и лечения экссудативного диатеза – длительное грудное вскармливание и создание гипоаллергенной обстановки в квартире.
Задумайтесь, не является ли провоцирующим фактором наличие в доме четвероногого (кошка, собака), летающего (попугайчик, канарейка) или плавающего (рыбки) любимца.
Еще раз внимательно прочитайте главу о закаливании детей, особенно раздел, посвященный холодным обливаниям после ванны и контрастным процедурам. Многие дети избавились от аллергических высыпаний на коже благодаря выполнению контрастных водных процедур. Выброс стрессовых гормонов повышает устойчивость организма к неблагоприятным факторам и способствует излечению.
Лимфатико-гипопластический диатез.
Эта аномалия конституции характеризуется стойким увеличением лимфатических узлов, разрастанием лимфоидной ткани (аденоиды, миндалины), избыточной массой тела и частыми заболеваниями.
Выраженные проявления лимфатического диатеза имеют около 10 % детей первого года жизни.
Эти дети обычно бледные, рыхлые, эмоционально вялые, апатичные, отстают в физическом развитии от сверстников, так как мускулатура развита слабо, тонус ее понижен, а кожа дряблая, складчатая. Разрастание лимфоидной ткани в носоглотке приводит к увеличению миндалин и росту аденоидов, что проявляется нарушением носового дыхания, частыми насморками и ухудшением мозгового кровоснабжения. А это в свою очередь ведет к понижению работоспособности, снижению памяти, рассеиванию внимания. Поэтому не удивляйтесь, если воспитательница детского сада говорит о том, что ваш ребенок на занятиях невнимательный, отвлекается на посторонние дела, плохо усваивает материал. Принимайте меры к оздоровлению, не переносите проблему из детского сада в школу.
В выделяемой врачами группе длительно и часто болеющих детей (ДЧБ) основную массу составляют дети с лимфатическим диатезом.
Наиболее подвержены эти дети частым респираторным инфекциям, аденоидиту, гнойному отиту, лимфадениту, хроническому тонзиллиту, ангине, пиелонефриту. Это и понятно, ведь разрастание лимфоидной ткани в носоглотке создает почву для образования очага хронической инфекции. Оттуда микробы проникают по широкой и короткой слуховой трубе непосредственно в уши – вот вам и отит, или с током крови разносятся по организму, вызывая воспаление в отдаленных органах (пиелонефрит).
При обследовании часто выявляется увеличение вилочковой железы, функциональные изменения со стороны сердечно-сосудистой системы, кожные проявления, схожие с высыпаниями при экссудативном диатезе, изменения в клинических и биохимических анализах крови.
Основными моментами в лечении детей с лимфатическим диатезом являются рациональное питание (грудное вскармливание!), соблюдение режима дня, закаливающие процедуры, массаж и гимнастика, санация очагов хронической инфекции.
Ребенок должен получать достаточные дозы витаминов, микроэлементов и адаптогенов, стимулирующих защитные силы организма. (См. главу 5 «Укрепление иммунитета», где говорится о иммуностимуляторах и адаптогенах.).
Из современных иммуностимуляторов применяются иммунал, бронхо-мунал, тимоген, виферон и другие, рекомендованные врачом для конкретного больного.
Нервно-артритический диатез.
Данная аномалия конституции имеет своим основным отличительным признаком повышенную нервную возбудимость, отмечаемую у детей практически с рождения и не снижающуюся по мере взросления.
В психическом развитии они намного опережают своих сверстников: рано начинают говорить, самостоятельно учатся читать, имеют хорошую память, легко запоминают длинное стихотворение и способны своими словами пересказать содержание любой книги или телепередачи. Они любознательны и учатся с удовольствием. Окружающие считают их вундеркиндами и прочат им большое будущее.
И лишь родители знают, сколько терпения и выдержки требуется для общения с таким ребенком, имеющим неуравновешенную и возбудимую нервную систему. Он отличается эмоциональной нестабильностью, легким переходом от смеха к слезам и наоборот. Ему не чужды ночные кошмары и боязнь темноты. Сильные внешние раздражители (громкий звук, яркая вспышка света, лай собаки, резкий запах) способны спровоцировать у такого ребенка нервный тик или судорожные сокращения мышц конечностей. Он не переносит многие пищевые продукты, да и вообще любая пища вызывает у него отвращение. Родители водят его по врачам, чтобы хоть как-то наладить аппетит, но анорексия носит стойкий характер и не поддается лечению. В связи с этим дети с нервно-артритическим диатезом имеют низкую массу тела, выглядят стройными и грациозными. Лишь незначительная часть детей имеет склонность к полноте с ранних лет, а девочки начинают резко набирать вес, вступая в пубертатный период.
Развитию криза способствуют острые заболевания, нервные стрессы, насильственное кормление, нарушение режима питания (употребление бобовых, томатов, шоколада, кофе, какао).
Ребенок с нервно-артритическим диатезом капризный, упрямый, стремится настоять на своем и добиться выполнения своих требований любой ценой. Часто жалуется на недомогание и усталость. Наиболее распространенными жалобами являются тошнота, боли в животе, в мышцах конечностей, сильные головные боли по типу мигрени, появление кожной сыпи в виде крапивницы, аллергическая реакция на укусы комаров, навязчивый малопродуктивный кашель.
Характерным проявлением нервно-артритического диатеза является ацетонемический криз (ацетонемическая рвота), свидетельствующий о нарушении обменных процессов в организме. Внезапно или после короткого недомогания появляются боли в животе без определенной локализации, тошнота и неукротимая рвота, приводящая к резкой слабости и обезвоживанию. У ребенка изо рта появляется запах ацетона (прелых яблок), говорящий о нарушении кислотно-щелочного равновесия в сторону ацидоза.
Развитию криза способствуют острые заболевания, нервные стрессы, насильственное кормление, нарушение режима питания (употребление бобовых, томатов, шоколада, кофе, какао).
Дети с нервно-артритическим диатезом требуют к себе деликатного и бережного отношения, исключения интенсивных психических нагрузок и насильственных воздействий (принуждений, приказаний). В семье необходимо создать доброжелательную атмосферу, исключающую выяснение отношений и разговоров на повышенных тонах. Желательно составить режим дня, чередующий периоды труда и отдыха, умственных и физических занятий, включающий ежедневные прогулки и занятия физкультурой.
Огромное значение придается диетическому питанию, направленному на предупреждение ацетонемических кризов. В меню ребенка должны преобладать молочные продукты, овощи, фрукты и крупяные изделия.
Мясо, птицу и рыбу вводите в рацион 2–3 раза в неделю в виде отварных или тушеных блюд.
Исключите из питания крепкие бульоны, мясо молодых животных (телятина, цыплята), колбасные изделия, грибы, некоторые овощи (шпинат, щавель, спаржу, цветную капусту, бобовые, петрушку), крепкий чай, кофе, какао, шоколад.
При развитии ацетонемического криза, не дожидаясь прихода врача, начинайте борьбу с ацидозом и обезвоживанием, то есть поите ребенка щелочными напитками: регидрон, глюкосолан, оралит, щелочные минеральные воды, 0,5–1 %-ный раствор питьевой соды. Выпаивание имеет свои особенности: малыми порциями (чтобы не провоцировать рвоту), но часто.
Полезны очистительные клизмы, ускоряющие выведение кетоновых тел из организма. С этой же целью показан прием энтеросорбентов (активированный уголь, полифепан, энтеросгель, смекта).
Дети должны периодически получать курсы лечения витаминами (кальция пантотенат, В12), препаратами, стимулирующими обменные процессы (оротат калия) и защищающими печень (эссенциале, ЛИВ-52 и др.).
Рахит.
О существовании этой болезни мы знаем с детства из литературных произведений, рассказывающих о ней как о болезни бедняков, дети которых вынуждены жить в сырых и темных подвалах. Рахитичный ребенок описывается как слабый и бледный, с большой головой, кривыми ногами, «лягушачьим» животом, деформированной грудной клеткой, не умеющий ходить до 2–3 лет.
Много лет прошло, изменились в лучшую сторону социально-бытовые условия, повсеместно проводится профилактика рахита, но болезнь до сих пор встречается во всех странах, хотя и не в таких выраженных формах.
Первые проявления рахита обычно замечает мама: подушка после сна становится влажной, а на затылке образовалась лысинка. Таковы ранние признаки рахита, о которых мама расскажет врачу. А он укажет вам на дополнительные симптомы: мягкость и податливость краев большого родничка, костные утолщения на запястьях и ребрах – «рахитические браслеты и четки». Значит, недуг не миновал и вашего малыша.
Болезнь развивается в первое полугодие жизни, когда идет интенсивное и бурное развитие костной системы, требующее повышенного количества кальция и фосфора – «строительных кирпичиков кости». Посудите сами: грудничку требуется в сутки 50 мг кальция на 1 кг массы, в то время как школьнику – вдвое меньше, а взрослому человеку и подавно – всего 8 мг на 1 кг. Откуда грудничок получает кальций и фосфор? Естественно, из пищи. И в грудном молоке, и в коровьем, и в адаптированных молочных смесях содержание кальция вполне достаточное, чтобы покрыть потребности малыша. Но для усвоения кальция костной тканью в организме должен присутствовать витамин Д, а его-то как раз и не хватает. Этот драгоценный витамин частично вырабатывается самим организмом под воздействием солнечных лучей.
Ежедневные прогулки в любую погоду укрепляют иммунную систему, а это необходимо любому ребенку. Тем более что рахит подготавливает почву для частых простудных заболеваний.
Хорошо южным жителям, которые круглый год живут под солнечным небом. А каково нашему малышу, рожденному в средней полосе, который зависит от капризов погоды и даже летом не всегда может подставить свое тельце ласковому солнышку? А если он родился в конце лета и вынужден до следующего лета лежать в коляске, «запакованный» в одеяло или комбинезон? Где взять недостающее количество витамина? В грудном молоке его явно недостаточно, а в коровьем и того меньше, да еще из коровьего молока витамин хуже усваивается. Следовательно, искусственники чаще болеют рахитом. Почти неизбежен рахит у недоношенных деток, так как больше всего кальция и фосфора плод получает в последние месяцы беременности, а преждевременные роды прерывают этот процесс.
Во время беременности мама должна создать в организме стратегические запасы сырья: кальция и фосфора, тогда малыш будет обеспечен нужными микроэлементами хотя бы на первое полугодие, и рахит обойдет его стороной. Поэтому на столе беременной ежедневно должны присутствовать молоко, кефир, сыр, яйца, рыба.
В современных неблагоприятных экологических условиях любой малыш независимо от сезона рождения должен получать витамин Д с 2–3-недельного возраста с целью профилактики и раннего лечения.
Профилактическая доза составляет 400–500 МЕ (международных единиц) в день. Принимать витамин Д надо регулярно в течение года, чтобы не дать рахиту шансов. Если же, вопреки вашим стараниям, симптомы болезни проявились, врач назначит лечебную дозу витамина Д по специальной схеме.
Дозу следует строго соблюдать и не допускать ее превышения. Не забывайте, что искусственник получает витамин Д еще и в составе молочных смесей, а систематическая передозировка куда опаснее, чем гиповитаминоз.
Витамин Д существует в нескольких видах: водный, спиртовой и масляный растворы. Какой именно назначить вашему ребенку – решает врач. Но надеяться только на прием витамина Д было бы неправильно. Главное условие эффективного лечения – правильное питание, обеспечивающее ребенка белками, другими витаминами и микроэлементами.
При появлении симптомов рахита малыш должен получать фруктовые, овощные и ягодные соки. Для первого прикорма выберите не молочную кашу, а овощное пюре. Про манную кашу, так превозносимую нашими бабушками, временно забудьте. В манной крупе много фитиновой кислоты, которая затрудняет усвоение кальция костной тканью.
Яичный желток, добавленный в кашу или пюре, значительно обогащает блюдо витамином Д, так как в одном грамме содержит 250–300 МЕ витамина Д.
С 7 месяцев малыш должен получать мясные и рыбные продукты в виде фарша, фрикаделек, паровых котлеток.
Ежедневные прогулки в любую погоду укрепляют иммунную систему, а это необходимо любому ребенку. Тем более что рахит подготавливает почву для частых простудных заболеваний.
Массаж и гимнастика – важные составляющие в лечении рахита. Во время занятий улучшается кровоснабжение тканей и доставка питательных веществ в костную ткань, а двигательная активность укрепляет мышечную систему.
Иногда о перенесенном рахите расскажет деформация нижних конечностей в виде Х-образного и О-образного искривлений.
Костная ткань, недополучающая кальций в результате рахита, становится мягкой и податливой. Когда ребенок начинает вставать на ножки, нагрузка на нижние конечности увеличивается, а гибкие косточки не могут удержать вес туловища и искривляются под тяжестью. По этой же причине может наблюдаться деформация стоп за счет уплощения свода и развития плоскостопия. При рахите суставной аппарат становится разболтанным, мускулатура – дряблой, а связки слабыми. Эти особенности позволяют ребенку выполнять удивительные «акробатические упражнения», лежа на спине закидывать ногу за голову, засунуть пятку в рот, а сидя – сложиться вдвое. Дряблые мышцы с пониженным тонусом не могут фиксировать суставы в нормальном положении, что способствует развитию плоскостопия и косолапости.
Как правило, искривление нижних конечностей обнаруживается на втором году жизни, когда ребенок уже ходит. Фактически в это время рахитический процесс уже закончен, и идет период остаточных явлений. С возрастом небольшое искривление ног обычно проходит, и у большинства детей к подростковому периоду ноги прямые, хотя в некоторых случаях остается О– или Х-образное искривление в коленных суставах, препятствующее нормальной походке и требующее оперативного лечения.
Спазмофилия.
Об этом заболевании, частом спутнике рахита, почему-то основная масса населения никогда не слышала. И неожиданное появление судорожных подергиваний в мышечных группах или спазм голосовой щели, сопровождающийся остановкой дыхания, в сознании матери совсем не связаны с рахитом.
Заболевание характеризуется повышенной нервно-мышечной возбудимостью со склонностью к судорогам, встречается у детей раннего возраста, имеющих все признаки рахита. О связи спазмофилии с рахитом было известно давно, но лишь во второй половине прошлого века она была доказана с помощью биохимии.
Весной ласковые солнечные лучи согревают кожу ребенка и стимулируют образование собственного витамина Д. Под его влиянием кальций активно устремляется к костной ткани и успешно усваивается ею. Результатом этого процесса становится уменьшение количества кальция и повышение количества фосфатов в сыворотке крови, что приводит к усилению нервно-мышечной возбудимости.
Скрытая форма заболевания проявляется нечастыми молниеносными сокращениями лицевых мышц или мускулатуры конечностей. Но, как правило, эти явления остаются незаметными для мамы и не приводят к каким-либо нарушениям.
Тем страшнее для родителей протекает спазм голосовой щели с кратковременной остановкой дыхания, который является проявлением явной спазмофилии. Приступ возникает обычно на фоне беспокойства, испуга, громкого звука. Ребенок бледнеет и теряет сознание. При этом синеют губы и кончики пальцев, нередко возникают судороги. После этого следует глубокий шумный вдох, напоминающий крик молодого петушка, и ребенок приходит в себя, плачет, но быстро успокаивается и засыпает.
Приступ длится несколько секунд, но матери они кажутся вечностью. Иногда вместо судорог отмечается спазм мышц кисти или стопы, длящийся от нескольких минут до нескольких дней.
При обследовании ребенка выявляется снижение концентрации кальция в крови, что и диктует тактику лечения. Ребенку назначают внутрь препараты кальция: 5 %-ные растворы глюконата или лактата кальция, 1 %-ный раствор хлорида кальция. Лекарство надо обязательно запивать молоком, чтобы предотвратить раздражение слизистой оболочки желудка.
Во время судорожного приступа с остановкой дыхания необходимо брызнуть в лицо водой, поднести к носу ватку с нашатырным спиртом, похлопать по щекам, подуть в нос, ущипнуть, потрясти ребенка – эти действия приводят к раздражению дыхательного центра и стимулируют восстановление дыхания.
Необходимы и диетические ограничения. Желательно исключить коровье молоко из рациона (из-за высокого содержания в нем фосфатов), и перевести искусственника на донорское. А из меню ребенка, получающего грудь матери, исключить молочные каши, заменив их овощным прикормом.
Лечение препаратами кальция и ограничение коровьего молока продолжается до исчезновения симптомов скрытой спазмофилии. А все неприятные для малыша процедуры стоит выполнять бережно и ласково, предупреждая развитие судорожного приступа.
Заболевание проходит бесследно вместе с исчезновением рахита. Частые судорожные явления требуют наблюдения невропатолога для исключения неврологических заболеваний (гидроцефалии, повышенного внутричерепного давления, эпилепсии и т. д.).
Анемия у грудничков.
По данным Всемирной организации здравоохранения (ВОЗ), каждый десятый житель Земли страдает от дефицита железа, который чаще всего проявляется анемией.
Среди детей второго полугодия жизни железодефицитная анемия в той или иной степени встречается примерно в 50 % случаев, у подростков – около 30 %.
Предрасполагающие к развитию анемии факторы: недоношенность, многоплодная беременность, повторные роды через год после предыдущих, анемия у матери во время беременности, рождение крупного плода, раннее искусственное вскармливание, нерациональное введение прикорма, голодание, частые желудочно-кишечные заболевания, сопровождающиеся поносом и нарушением всасывания железа и т. д.
У ребенка первого года жизни суточная потребность в железе составляет 6–10 мг. А в 100 мл молока (женского и коровьего) содержится 0,5 мг железа, к тому же усваивается организмом всего лишь 50 % железа из материнского молока, а из коровьего и того меньше – 10 %. Понятно, что ребенок, лишенный материнского молока, более подвержен развитию железодефицитной анемии, особенно получающий преимущественно углеводную пищу.
Даже у доношенного новорожденного, находящегося на естественном вскармливании, к полугоду развивается дефицит железа, а недоношенный искусственник находится в более неблагоприятном положении.
Основное количество железа содержится в эритроцитах в виде гемоглобина (железо, связанное с белком). Гемоглобин является средством передвижения для кислорода, доставляющим его из легочной ткани до любой, даже самой отдаленной клеточки организма. Способностью связывать молекулы кислорода гемоглобин обязан именно железу. Поэтому дефицит этого микроэлемента ведет к недостаточному поступлению кислорода в ткани организма и нарушению обменных процессов, для которых наличие кислорода является обязательным условием. Так развивается железодефицитная анемия, клинические симптомы которой очень разнообразны.
Ребенок становится вялым, сонливым, капризным или возбудимым, раздражительным, плаксивым, часто отказывается от еды. Выражены бледность и сухость кожи и слизистых оболочек. Ушные раковины приобретают восковидный характер. В углах рта появляются и долго не заживают трещинки – «заеды», язык становится красным, «полированным». При выслушивании сердца отмечаются систолический шум и учащенное сердцебиение.
Необходимые для лечения препараты железа даются ребенку только по назначению врача. Никакого самолечения по совету подруги и «знающих» людей!
Анализ крови покажет снижение уровня гемоглобина (менее 110 г/л) и эритроцитов, уменьшение цветового показателя, а в сыворотке крови отмечается снижение уровня железа.
Лечение анемии должно быть комплексным. Очень важно обеспечить ребенка рациональным питанием в соответствии с возрастными потребностями.
Наиболее богаты железом следующие продукты: говядина, мясо кролика, индейки, курицы, печень и язык крупного рогатого скота, яйца куриные. Из продуктов растительного происхождения поставщиками железа являются соя, чечевица, гречневая крупа, горох, рис, шпинат, яблоки, черника.
Следует помнить, что в растительных продуктах железо связано с фитиновой кислотой, поэтому усваивается организмом хуже, чем из животных. Так, из риса и шпината усваивается лишь 1–2 %, железа, из сои 5–6 %, а из мяса, рыбы, печени – до 20 % содержащегося в них железа.
Но ликвидировать анемию только с помощью диетотерапии невозможно. Необходимые для лечения препараты железа даются ребенку только по назначению врача. Никакого самолечения по совету подруг и «знающих» людей!
В детской практике наиболее удобны в применении и эффективны препараты железа в виде сиропа и капель: актиферрин, мальтофер, гемофер и т. д.
Так же важно строго соблюдать дозировку железосодержащих препаратов и правила приема:
• Принимать железо в перерывах между кормлениями;
• Запивать свежими фруктовыми и овощными соками;
• Желательно одновременное назначение аскорбиновой кислоты и витамина Е. Эти препараты улучшают всасывание железа из желудочно-кишечного тракта;
• Ухудшают всасывание железа чай, кофе, хлеб, яйца, молочные продукты, сырые злаки;
• Препараты железа нельзя запивать молоком.
Иногда прием препаратов железа может вызывать нежелательные эффекты: тошнота, рвота, боли в животе и расстройство стула.
Стойкий эффект наблюдается уже через 10 дней от начала лечения, но необходимо продолжить прием до 4–6 недель для создания стратегического запаса железа.
Для профилактики железодефицитной анемии необходимо назначать препараты железа беременным и кормящим матерям, а для вскармливания искусственников использовать смеси, обогащенные железом.
Нарушение пищеварения у детей раннего возраста.
На первом году жизни больше всего проблем малышу и родителям, а также врачам, доставляет пищеварительная система.
Редкая мама может похвастаться тем, что ее ребенок никогда не страдал от болей в животе, не срыгивал и не имел проблем со стулом. Многие дети с рождения имеют неустойчивый стул со склонностью к запорам или поносам. И если причины запоров в основном связаны с нарушением питания, и с ними можно справиться с помощью диетических мероприятий, то расстройство стула у младенцев имеет множество причин, выявить которые не так-то просто. А потому лечение этих состояний нередко затягивается на длительное время. Основные причины расстройства желудочно-кишечного тракта у детей первого года жизни можно представить следующим образом:
• Ферментопатии – несовершенство ферментативного аппарата, не справляющегося со своими обязанностями по перевариванию пищи (лактазная недостаточность, муковисцидоз, целиакия);
• Функциональные нарушения желудочно-кишечного тракта – диспепсии;
• Расстройства пищеварения, вызванные патогенными микроорганизмами – кишечные инфекции;
• Нарушение микробного равновесия кишечной флоры – дисбактериоз.
Питание – одно из основных условий для поддержания жизни. Для нормальной жизнедеятельности каждому организму необходим пластический и энергетический материал, который поступает извне в виде пищи. Любой пищевой продукт состоит из белков, жиров и углеводов, а также содержит минеральные соли, витамины и микроэлементы.
Наиважнейшим условием для нормального развития ребенка раннего возраста является организация правильного питания. Этому условию отвечает естественное вскармливание, обеспечивающее младенца материнским молоком, этим эликсиром жизни, несущим в себе все шесть основных пищевых компонентов: воду, белки, жиры, углеводы, витамины и минеральные вещества.
Но только вода, минеральные соли и витамины усваиваются организмом в неизмененном виде, в то время как белки, жиры и углеводы, имея сложное строение, нуждаются в переработке, прежде чем всосутся в кровь.
Пищеварение – это сложный процесс, включающий в себя физические и химические реакции, при помощи которых происходит расщепление пищевых веществ на простые химические соединения, способные усваиваться организмом. И на каждом этапе этого сложного процесса трудятся биологически активные вещества – ферменты. Их очень много. И каждый участвует в определенной химической реакции, превращая сложные молекулы в простые и мелкие фрагменты, способные всасываться в желудочно-кишечном тракте.
Так, белки при помощи протеолитических ферментов (протеаз) расщепляются до аминокислот. Жирами занимаются ферменты липазы, превращая их в жирные кислоты и глицерин. Углеводы под действием ферментов амилаз расщепляются до моносахаридов. Только в таком расщепленном виде пищевые вещества способны всасываться кишечной стенкой и попадать в кровь.
Случается, что, давая ребенку жизнь, природа «забывает» предоставить ему полный набор ферментов. И эта забывчивость сказывается на состоянии здоровья малыша с первых же дней, приводя к нарушению пищеварения и общего развития. Очень важно выявить причину и своевременно поставить диагноз, пока процесс не принял необратимый характер.
Лактазная недостаточность.
У малыша, родившегося в срок с хорошим весом, получающего материнскую грудь, с рождения отмечается беспокойство, вздутие живота, срыгивание и рвота, жидкий стул до 10 и более раз в день. Он совсем не поправился за первый месяц, несмотря на достаточное количество молока у мамы.
«У тебя молоко плохое», – дружно решили бабушки-тетушки. И постановили перевести ребенка на искусственную смесь. После первой же порции состояние ухудшилось: участилась рвота, стул превратился в желтую водичку, вытекающую самопроизвольно и без счета. За несколько часов развилось обезвоживание: ребенок стал вялым, безучастным, давно не мочился, кожа бледная и сухая, голос слабый, писклявый, язык и губы сухие, большой родничок запал.
Скорая помощь срочно госпитализировала малыша в больницу, где после обследования была выявлена недостаточность лактазы – фермента, необходимого для переработки молочного сахара – лактозы.
Лактоза является важнейшим компонентом материнского молока, обеспечивающим почти половину энергозатрат младенца. Поэтому в норме максимум активности фермента лактазы приходится на момент рождения ребенка, а к 3–5 годам ее активность понижается. У некоторых людей с возрастом этот фермент и вовсе пропадает, что вынуждает отказаться от употребления молочных продуктов из-за возникшей непереносимости последних. Часто лактазная недостаточность наблюдается у недоношенных младенцев. Объясняется это обстоятельство тем, что активность фермента достигает максимального уровня после 36 недели беременности. А преждевременные роды прервали этот процесс.
Если лактоза не полностью расщепляется, а потому и не всасывается в тонком кишечнике, то она подвергается бактериальному брожению в толстом кишечнике, что ведет к вздутию живота, жидкому пенистому стулу с кислым запахом, срыгиванию и рвоте. Ребенок становится беспокойным, сосет с жадностью, но пищу не усваивает, поэтому теряет в весе, обезвоживается.
Диагноз подтверждается лабораторными исследованиями кала на содержание углеводов и биохимическим анализом крови на содержание сахаров после нагрузки лактозой.
К счастью, истинная лактазная недостаточность встречается очень редко. В большинстве случаев речь идет о транзиторной форме, связанной с незрелостью ферментных систем у новорожденных. В течение 2–3 месяцев активность пищеварительных ферментов возрастает, и лактазная недостаточность самостоятельно ликвидируется. Но не ждать же, сложа руки, самоизлечения, тем более что ребенок мучается от болей в животе из-за повышенного газообразования. Однако торопиться с назначением безлактозной диеты тоже не следует. Задумайтесь, не является ли заболевание результатом неправильного грудного вскармливания.
Известно, что грудное молоко меняет свой состав в процессе кормления. Первые порции молока более жидкие, но с повышенным содержанием лактозы, а «заднее» молоко вырабатывается в процессе сосания. Грудничок за первые 5–7 минут высасывает «переднее» молоко, которое выделяется легко, а трудиться над добыванием «заднего» молока ему не хочется. Мама, заметив его недовольство, быстро перекладывает его к другой груди, из которой он опять получает молоко с повышенным содержанием лактозы. После кормления мама тщательно сцеживает невостребованное «заднее» молоко, богатое белком и жирами, и в следующее кормление малыш опять получит повышенное количество лактозы и минимум других питательных веществ. Фермент лактаза не справляется с избыточным поступлением лактозы, и появляются симптомы лактазной недостаточности. Необходимо наладить правильное грудное вскармливание, и симптомы болезни исчезнут.
Детям с установленной лактазной недостаточностью назначают специальную диету, исключающую продукты, содержащие лактозу: молоко, молочные смеси, каши на молоке, кисломолочные продукты, сметану, творог, сливочное масло. В острый период, сопровождающийся потерей жидкости и солей, на 6–8 часов назначают водно-чайную диету, выпаивая ребенка глюкозо-солевыми растворами («Регидрон», «Оралит», «Глюкосолан»), чаем, отваром изюма, шиповника. Затем назначают кормление густым рисовым отваром, а по мере улучшения состояния вводят сцеженное грудное молоко в количестве 1/3–1/2 необходимого объема, остальное количество пищи дополняют низколактозными смесями. Существуют препараты, содержащие лактазу, которые добавляются в сцеженное молочко, и оно хорошо усваивается младенцем (лактраза и лактаид), а также ферментативный препарат «Лактаза Бэби», восполняющий дефицит собственного фермента. Так что не спешите лишать ребенка грудного молока, тем более что со временем активность собственной лактазы восстанавливается, и в дальнейшем кормление грудью успешно продолжается.
Дети, находящиеся на искусственном вскармливании, получают низколактозные смеси с первых дней жизни, а со второго полугодия жизни им можно вводить 3-дневный кефир.
Наиболее широко известны у нас специальные низколактозные смеси на молочной основе: «Малютка», «Алактозит-Н» – Россия, «Бебелак-ФЛ» – Голландия, «Портаген» – США, «Козилат» – Венгрия, «Галактомин-18» – Великобритания, AL 110, «Нутрилон низколактозный», «Хумана низколактозная ЛП».
Они могут быть использованы в качестве самостоятельного питания и как заменитель натурального молока для приготовления каши, пюре.
Разработаны специальные смеси, в состав которых уже входит фермент лактаза, например, «Лактофидус» – Франция.
При сочетании лактазной недостаточности с аллергией на молоко рекомендуются специальные диетические продукты на соевой основе: «Фитолакт» – Россия, «Прособи», «Изомил» – США, «Просоял» – Индия, «Нутри-соя» – Голландия, «Энфамил соя», «Хумана СЛ».
Чтобы ребенок с лактазной недостаточностью не испытывал дефицита в животных белках, жирах и углеводах (ведь молочные продукты исключены из рациона), ему значительно раньше, чем ровесникам, доведется попробовать настоящую «взрослую» пищу: крупяные каши, мясное пюре, овощные блюда с растительным маслом. При хорошей переносимости пищевых продуктов и нормальном физическом и психическом развитии рацион расширяется, и возможно постепенное введение молочных продуктов: 3-дневного кефира, а затем и цельного молока. Практика показывает, что со временем организм нормально переносит молочные продукты и не требует их ограничения. Большинство детей с таким недугом в дальнейшем развиваются нормально.
К счастью, истинная лактазная недостаточность – явление редкое. По мере роста и развития ребенка повышается активность его ферментативного аппарата, который становится способен расщеплять лактозу, и проблема исчезает.
У детей любого возраста после затяжного течения кишечной инфекции или на фоне пищевой аллергии может возникнуть вторичная лактазная недостаточность, симптомы которой завуалированы проявлениями основного заболевания. В таких случаях на фоне лечения основного заболевания проводится диетотерапия, исключающая молочные продукты из рациона, как и при врожденных формах, что немедленно приводит к улучшению состояния ребенка.
Муковисцидоз и врожденная недостаточность поджелудочной железы.
Поджелудочная железа – основная участница пищеварительного процесса. Именно в ней вырабатывается значительное количество ферментов, осуществляющих переваривание пищевых веществ. При врожденной недостаточности поджелудочной железы организм испытывает дефицит ферментов, а следовательно, нарушаются процессы переваривания и всасывания в тонкой кишке. В основном нарушено переваривание жиров, так как для осуществления этого процесса необходима липаза, которая в свою очередь активируется желчью. В связи с низкой активностью или полным отсутствием этих двух основных участниц пищеварительного процесса жиры, поступающие с пищей, не перевариваются, и у ребенка с первых дней жизни наблюдается частый жидкий обильный стул с неприятным запахом и жирным блеском.
Ребенок беспокоен из-за вздутия живота и постоянного чувства голода, теряет в весе и обезвоживается. Все симптомы резко усиливаются при переводе на искусственное вскармливание. Развивается нарушение всех обменных процессов, в том числе поливитаминная недостаточность. Дети подвержены частым респираторным инфекциям и гнойничковым поражениям кожи.
Диагноз ставится при обследовании кала на содержание жира и при обследовании дуоденального содержимого на активность ферментов.
Основная роль в лечении ребенка принадлежит диетическому питанию и введению пищеварительных ферментов. Созданы специальные лечебные смеси для младенцев: «Портаген», «Альфаре», «Прегестимил», «Фрисопеп», «Нутрамиген», «Хумана» ЛП+СЦТ и т. д. Для более старших детей – Изокал, Нутризон, специальные маргарины и растительные жиры.
Из ферментных препаратов рекомендуются креон, панцитрат, панкреаза, пролипаза и т. д., которые принимаются строго во время еды.
Целиакия, или глютеновая болезнь.
Заболевание достаточно редкое, проявляется у прежде здорового, физически и психически развитого ребенка после введения прикорма в виде каши, печенья, сухарика.
Ребенка словно подменили! Всегда спокойный, общительный, жизнерадостный, он вдруг становится капризным и раздражительным. Плачет по любому поводу, отказывается от еды, плохо спит. Без видимой причины появляется понос, иногда рвота. Стул частый, жидкий, пенистый, обильный, с неприятным запахом и жирным блеском. При многократном исследовании кала патогенных организмов не обнаруживается. Лечение самыми современными антибиотиками и ферментативными препаратами неэффективно. Ребенок худеет на глазах, а живот увеличивается и резко контрастирует с похудевшим туловищем. Проявляется поливитаминная недостаточность, анемия, нарушается прорезывание зубов, искривляются ножки. Происходит задержка психомоторного развития, ребенок становится угрюмым, сердитым.
Так в чем же дело?
А дело в непереносимости глютена – белка, который содержится в зерне пшеницы, овса, ржи. Эпителиальные клетки тонкой кишки лишены специальных ферментов, которые должны расщеплять глютен и способствовать его всасыванию. Нерасщепленный глютен оказывает токсическое влияние на слизистую тонкой кишки, нарушая процессы переваривания и всасывания белков, жиров, углеводов, витаминов и микроэлементов.
В развитии болезни важную роль играет наследственная предрасположенность. Это подтверждается распространением заболевания среди родственников в несколько раз чаще, чем у остального населения. Главное место в лечении целиакии принадлежит диетотерапии. Из рациона больного исключаются продукты, содержащие глютен: манная, перловая, ячневая, овсяная, пшеничная крупы, пшеничная, ржаная, ячменная мука, толокно, макаронные изделия, все виды пшеничного и ржаного хлеба, сухари, сушки, печенье, кондитерские изделия.
Содержание белка в рационе должно быть повышено за счет включения натуральных продуктов: творог, кефир, мясо, яйца.
Содержание жира и углеводов должно быть ограничено.
Из каш разрешаются рисовая, гречневая, кукурузная, сваренные на воде или молоке, а также специальные безглютеновые каши «Хумана»: банановая, фруктовая, грушево-рисовая и т. д.
Разрешаются кисломолочные продукты: кефир, ацидофилин, «Бифилин», «Малютка», «Лактофидус», «Омнео», «Семпер-бифидус».
В начальной стадии лечения необходимы витамины группы В, С, Д, препараты кальция, железа. Обязателен прием ферментативных препаратов: креон, ликреаза, панкреатин, панзинорм. Дети, страдающие целиакией, не должны употреблять лекарственные препараты, заключенные в оболочку, так как в ее состав входит глютен.
Ранняя диагностика, правильное лечение и дальнейшее соблюдение диеты благоприятно влияют на развитие ребенка.
Функциональная диспепсия.
У ребенка раннего возраста нередко наблюдаются расстройства пищеварения функционального характера, связанные с недостаточным количеством желудочного сока и ускоренным опорожнением желудка. Чаще всего в основе функциональной диспепсии лежат погрешности в режиме питания. Достаточно допустить небольшой сбой в привычном питании, чтобы возникла диарея.
Причина ее в том, что пища, получаемая малышом, по объему и составу не соответствует физиологическим возможностям его желудочно-кишечного тракта. То есть ребенок систематически перекармливается или получает более сложную пищу, чем ему положено по возрасту.
Некоторые мамы до сих пор считают понятия «здоровье» и «полнота» синонимами и в стремлении вырастить богатыря нарушают все правила вскармливания. В большей степени это касается искусственников, в процессе приготовления смеси для которых нарушаются пропорции («погуще» и «пожирнее»), не выдерживаются сроки введения прикормов («подумаешь, на месяц раньше кашу дала») и сокращаются перерывы между кормлениями.
Какое-то время пищеварительная система работает в напряжении и справляется с повышенным объемом и перевариванием густого блюда, но затем неизбежно наступает истощение ферментативного аппарата (и так довольно несовершенного), и в кишечник поступает пища, которая недостаточно обработана ферментами и не расщеплена до простейших веществ. Результатом этого является расстройство желудочно-кишечного тракта, за которым немедленно последует нарушение нормальной микрофлоры. Нерасщепленная при помощи ферментов пища подвергается расщеплению бактериями с образованием газов и токсических продуктов (индол, скатол).
Иногда причинами диспепсии являются нервно-психические факторы: неспокойная обстановка в семье, жестокое обращение с ребенком, страх, несоблюдение режима дня и т. д.
Нарушаются нормальный суточный ритм желудочной секреции и моторика желудка и двенадцатиперстной кишки, что обуславливает появление основных симптомов диспепсии.
Наиболее извесные смеси для приготовления растворов «Регидрон», «Оралит», «Глюкосолан», «Цитроглюкосолан». Приготовленный раствор годен в течение суток, кипячению не подлежит, и на следующий день следует заново готовить лечебное питье (при необходимости).
Клинически это проявляется срыгиванием, иногда рвотой и частым жидким стулом с белыми комочками, которые часто называют непереваренными частичками пищи. На самом деле расщепление пищи с помощью бактерий приводит к избыточному образованию кислоты, которая взаимодействует с щелочными солями и жирными кислотами, превращаясь в белые комочки.
Ребенок становится вялым, временами беспокойным, отказывается от еды или съедает менее положенного. Живот вздут, урчит, при отхождении газов жидкий кал выбрасывается струей, и вокруг ануса быстро возникает раздражение кожи. Вес останавливается на одном показателе или снижается.
При частом обильном стуле быстро возникает обезвоживание: кожа и язык сухие, большой родничок западает, мочеиспускания становятся редкими. Такое состояние требует немедленного обращения за медицинской помощью, так как свидетельствует о грубом нарушении водно-электролитного обмена и грозит судорогами.
Но чаще всего простая диспепсия протекает на фоне удовлетворительного общего состояния в виде необильных срыгиваний, учащенного до 6–8 раз стула желто-зеленого цвета, при сохраненном аппетите. Такое развитие болезни не вызывает беспокойства у матери и ведет к запоздалому обращению к врачу и несвоевременному лечению.
При выявлении диспепсии ребенка на 4–6 часов переводят на водно-чайную диету с обильным введением глюкозо-солевых растворов (даже при отсутствии признаков обезвоживания). Наиболее известные смеси для приготовления растворов: «Регидрон», «Глюкосолан», «Оралит», «Цитроглюкосолан». Приготовленный раствор годен в течение суток, кипячению не подлежит, и на следующий день следует заново готовить лечебное питье (при необходимости).
В первые часы выпаивание производится малыми порциями, но часто. Например, по 2 чайные ложки раствора через каждые 2 минуты, постепенно увеличивая порции жидкости и промежутки между ними. За сутки ребенок должен получить глюкозо-солевого раствора из расчета 50–100 мл на 1 кг веса в зависимости от степени обезвоживания. При вздутии живота рекомендуется давать ребенку адсорбенты, выводящие из кишечника недоокисленные продукты и газы. Для детей первого года жизни предпочтительна смекта. Один пакетик растворить в 100 мл кипяченой воды и выпить за день в 3–4 приема. Обычно к концу водно-чайной паузы состояние улучшается, и ребенок на законных основаниях требует еды.
Вот тут-то от матери потребуется терпение и последовательность, чтобы не нарушить процесс выздоровления возвратом к кормлению «бедного голодного» ребенка повышенными порциями пищи. Один раз это уже привело к развитию заболевания, поэтому необходимо сломать установившийся стереотип пищевого поведения и переходить на «цивилизованное» питание.
Если ребенок получает грудь матери, приложите его на первый раз к груди на 5 минут. Зато к следующему кормлению можно будет приступить через 1,5–2 часа, приложив кроху к груди уже на 7–10 минут. В перерывах между кормлениями настойчиво предлагайте все те же глюкозо-солевые растворы, чай, минеральную воду без газа, отвары целебных трав. К концу суток малыш вернется к обычному режиму кормления.
Сложнее идет процесс выздоровления при отсутствии грудного молока. Искусственнику в первые сутки после водно-чайной диеты дается не более 50 % необходимого объема смеси, предпочтительно кисломолочной, и в течение 2–3 дней объем доводится до возрастной нормы. Перерывы между кормлениями должны быть не менее 2 часов.
Только после полного выздоровления и восстановления аппетита ребенок сможет получать уже знакомые виды прикорма в умеренных, соответствующих возрастным нормам, количествах.
Для поддержки ферментативного аппарата рекомендуется в течение 1–2 недель использовать пищеварительные ферменты: соляную кислоту с пепсином, абомин, панкреатин, мезим форте и т. д. В дальнейшем от мамы требуется соблюдение режима питания и соответствия пищи прикорма возрасту малыша.
Острые кишечные инфекционные заболевания.
Мы уже говорили о том, что ребенок до года не должен болеть инфекционными болезнями. Но желаемое не всегда соответствует действительности, и, к сожалению, груднички довольно часто становятся пациентами врачей-инфекционистов. А кишечные инфекции прочно занимают почетное второе место в структуре детской заболеваемости после болезней органов дыхания.
Возбудители кишечных инфекций, называемых также «болезнями грязных рук», широко распространены в природе. А клинические проявления болезни чрезвычайно разнообразны и существуют под разными названиями: диспепсия, диарея, гастроэнтерит, энтероколит, гастроэнтероколит, пищевая токсикоинфекция и т. д.
Из наиболее часто встречающихся в детском возрасте возбудителей назовем патогенные кишечные палочки, сальмонеллы, дизентерийные микробы, стафилококки и различные вирусы (наиболее часто энтеровирусы, ротовирусы и аденовирусы).
Способствуют высокой заболеваемости и особенности поведения самого ребенка: подвижность и любознательность, стремление познакомиться с миром, пробуя его «на зуб», пренебрежение правилами личной гигиены.
Источником заболевания является больной человек, который при несоблюдении элементарных гигиенических правил разносит возбудителей по помещению, щедро одаривая ими окружающих. Часто у взрослых наблюдаются стертые формы заболевания или носительство возбудителей, что способствует распространению инфекций.
Пути передачи известны давно: возбудители выделяются из организма с испражнениями больного и попадают к здоровому через рот с пищевыми продуктами, водой, предметами быта (дверные ручки, выключатели, посуда, белье и т. д.).
Грудничок, жизненное пространство которого ограничено кроваткой, получает возбудителей кишечной инфекции из маминых рук с соской, бутылочкой, игрушкыой, зараженной смесью. Нередко упавшую на пол соску мама «дезинфицирует», облизывая своим языком, добавляя к микробам, поднятым с пола, еще и своих собственных из носоглотки. А отсутствие у взрослых членов семьи привычки мыть руки после посещения туалета грозит малышу бесконечными диареями.
Основные симптомы острого кишечного инфекционного заболевания (ОКИЗ) известны всем: боли в животе, повторная рвота, частый жидкий стул, нередко сопровождающиеся повышением температуры. Чаще болеют дети раннего возраста (до 3 лет).
Восприимчивость организма к инфекциям зависит от состояния его защитных сил, которые у детей в силу возрастных особенностей снижены.
Важную роль в профилактике кишечных инфекций играют секреторные иммуноглобулины А, но их количество в организме малышей настолько мало, что не может защитить от вторжения инфекционного начала.
На помощь антителам приходит лизоцим – фермент, разрушающий оболочку микроорганизмов. Он вырабатывается в слюнных и слезных железах, в слизистых оболочках разных органов, в том числе и кишечника. Лизоцим участвует в фагоцитозе, а объединяясь с иммуноглобулинами А, повышает их активность. Так должно быть. Но у малютки активность лизоцима снижена, как и кислотность желудочного сока и обезвреживающая функция печени, а также способность кишечной стенки противостоять вредным веществам – все эти факторы позволяют попавшим в желудок микроорганизмам размножаться и вызывать заболевание.
Способствуют высокой заболеваемости и особенности поведения самого ребенка: подвижность и любознательность, стремление познакомиться с миром, пробуя его «на зуб», пренебрежение правилами личной гигиены.
Период с момента заражения до начала заболевания может быть коротким (30–40 минут), тогда можно с уверенностью назвать причину заболевания, или длинным (до 7 дней), когда погрешности в питании и поведении уже стерлись в памяти.
Нередко заболевание протекает так бурно, что уже за несколько часов может развиться обезвоживание организма за счет потери жидкости и солей с рвотными массами и жидким стулом.
Признаки обезвоживания обнаружить нетрудно: ребенок вялый, кожа сухая, эластичность ее снижена, слюны выделяется мало, выражена сухость языка и губ, глаза запавшие, голос становится менее звонким, мочеиспускания – редкими и скудными.
Это тяжелое состояние, свидетельствующее о нарушении работы всех органов и систем организма и требующее немедленного оказания медицинской помощи.
В первые часы заболевания неважно, какой возбудитель вызвал расстройство пищеварения: дизентерийная или кишечная палочка, сальмонелла или стафилококк, иерсинии или вирусы – главное, не допустить обезвоживания организма, а следовательно, ребенок должен получать достаточное количество жидкости для восстановления утраченной.
Не надо забывать, что с рвотой и поносом теряется не только жидкость, но и микроэлементы, такие как калий, натрий, хлор, нарушается кислотно-щелочное равновесие, что еще больше отягощает состояние, поэтому ребенок должен получать не просто воду, а глюкозо-солевые растворы.
В аптеке свободно продаются смеси солей с глюкозой: «Глюкосолан», «Регидрон», «Цитроглюкосолан», «Оралит» и др. Содержимое пакета растворяется в одном литре кипяченой и охлажденной воды, и лекарство готово.
Теперь вам потребуется терпение и настойчивость для выпаивания больного ребенка. В течение первого часа давайте ему по 2 чайные ложки раствора через каждые две минуты. Даже если ребенок пьет с жадностью, не стоит увеличивать дозу, ибо большое количество жидкости может спровоцировать рвоту.
Со второго часа дозу можно увеличить, и давать ребенку по две столовых ложки через каждые 10–15 минут. За сутки количество введенной жидкости должно составить от 50 до 150 мл раствора на каждый килограмм веса в зависимости от частоты рвоты и поноса и тяжести состояния.
Глюкозо-солевой раствор нельзя подвергать кипячению и через 12–24 часа следует приготовить свежую порцию.
В дополнение к глюкозо-солевым растворам ребенку можно давать простую питьевую воду, чай, отвар шиповника, минеральную воду без газа.
Если ребенок пьет много и охотно, не ограничивайте его. Здоровые почки справятся с нагрузкой и выведут излишек воды из организма вместе с токсическими веществами.
Глюкозо-солевые растворы – самое главное лекарство при расстройстве желудочно-кишечного тракта.
Гораздо хуже, если больной отказывается пить, тогда приходится прибегать к различным ухищрениям, чтобы напоить упрямца. Грудному ребенку можно закапывать раствор в ротик из пипетки или вводить в ротовую полость с помощью шприца (без иглы) или резиновой груши. Двух-трехлетнему малышу предложите вспомнить, как он был маленьким и сосал из бутылочки. Ничего, что он уже давно пьет из чашки, дайте ему бутылочку с лечебным раствором, пусть поиграет «в маленького».
По закону подлости заболевание всегда наступает неожиданно в самое неподходящее время (ночью) и в самом неподходящем месте (на даче, в деревне), когда под рукой нет лекарств, а поблизости нет аптеки.
На помощь придут смекалка и сообразительность. Ведь что такое, к примеру, «Глюкосолан»? Это смесь солей, состоящая из натрия хлорида (соль) – 3,5 г, натрия бикарбоната (пищевая сода) – 2,5 г, калия хлорида – 1,5 г и глюкозы – 20 г.
В любом доме найдется соль и сода, а калий и глюкозу (фруктозу) получим, отварив горстку изюма или кураги в одном литре воды. На 1 л изюмного отвара добавьте 1 чайную ложку соли (без верха), половину чайной ложки соды, вот вам и глюкозо-солевой раствор.
Если нет изюма или кураги, возьмите в качестве источника калия несколько крупных морковок, порежьте на куски, предварительно вымыв и почистив, и отварите в таком же количестве воды. Затем добавьте 1 чайную ложку соли, 1/2 чайной ложки соды и 4 чайные ложки сахара.
Если ни изюма, ни моркови под рукой не оказалось, основой раствора станет простая кипяченая вода, в одном литре которой вы разведете 1 чайную ложку соли, 1/2 чайной ложки соды и 8 чайных ложек сахара.
При всей кажущейся простоте выпаивание является одним из основных пунктов комплексного лечения ребенка с кишечной инфекцией. Помните об этом и не пренебрегайте выпаиванием, лелея надежду на чудодейственные антибиотики, которые должны сразу остановить болезнь.
Рвота и понос – защитная реакция организма на попадание в желудок чужеродного агента. С их помощью организм освобождается от микробов и их токсинов. Надо помочь организму в этой борьбе. Это призваны сделать адсорбенты – вещества, связывающие микробы, вирусы, токсины и выводящие их из организма.
Самый известный адсорбент – активированный уголь. Перед употреблением таблетку угля следует растолочь для увеличения адсорбционной поверхности, развести небольшим количеством кипяченой воды и дать ребенку выпить. Разовая доза активированного угля – одна таблетка на 10 кг веса ребенка.
Полифепан – высоко эффективный адсорбент природного происхождения, порошок бурого цвета. Разовая доза для ребенка до 3 лет – 1 чайная ложка порошка (без верха), разведенная в небольшом количестве кипяченой воды, от 4 до 7 лет – 2 чайные ложки, от 8 до 14 лет – 1–2 столовые ложки на прием.
Смекта – один порошок развести в 100 мл (полстакана) кипяченой воды и давать ребенку от 2–4 чайных ложек до 2–4 столовых ложек на прием в зависимости от возраста.
Дети неохотно принимают уголь и полифепан, видимо, их отпугивает темный цвет и наличие неприятных крупинок в водной суспензии адсорбента, и предпочитают смекту, лишенную этих недостатков.
Энтеродез – один пакетик развести в 100 мл кипяченой воды и давать ребенку по несколько глотков на прием. Энтеродез особенно эффективен при частом жидком обильном стуле.
В последнее время полку адсорбентов прибыло: появились новые эффективные препараты – энтеросгель и полисорб. Последний применяется не только для выведения микробов и токсинов из желудочно-кишечного тракта, но и способствует очищению наружных ран и язв при нанесении его на пораженные поверхности.
Принимать адсорбенты необходимо 3–4 раза в день. Не отчаивайтесь, если принятый первый раз адсорбент вскоре вышел обратно с рвотой. За те несколько минут, что он находился в желудке, значительная часть микробов успела осесть на нем и покинуть организм. В следующий прием адсорбент удержится в желудке и, перейдя в кишечник, продолжит выполнять функцию «чистильщика» там.
Давно пора развеять миф о чудодейственной силе раствора марганцовокислого калия в лечении кишечных инфекций и пищевых отравлений. Действительно, после приема раствора марганцовки как будто наступает облегчение. Но это кажущееся и кратковременное улучшение, после которого состояние ухудшается и возобновляется бурная рвота. Почему это происходит?
Нам известно, что рвота и понос – это защитные реакции организма. Слизистая оболочка желудка чутко реагирует на поступление и размножение микробов, и по достижении их определенной концентрации с помощью рвоты удаляет инфекционный агент из организма.
Раствор марганцовки, оказывая дубящее действие на слизистую оболочку, снижает ее чувствительность к микробам, что позволяет им размножаться и накапливаться в желудке в большем количестве и более продолжительное время. Следовательно, большее количество токсинов всосется в кровь из желудка, и большее количество микробов перейдет в кишечник.
Такое же негативное действие оказывает раствор марганцовки, введенный в клизме. Он вызывает образование каловой пробки, препятствующей удалению жидкого стула, в котором содержится большое количество патогенных микроорганизмов, и бурное размножение последних в кишечнике способствует всасыванию токсинов в кровь и развитию тяжелых воспалительных процессов в кишечнике.
Никаких лекарственных препаратов без назначения врача! Только глюкозо-солевые растворы и адсорбенты.
Особенно следует предостеречь от приема левомицетина, пользующегося незаслуженной любовью и популярностью у родителей как панацея от всех болезней. Этот антибиотик имеет так много противопоказаний и побочных действий, что бесконтрольное его применение наносит организму куда более серьезный вред, нежели понос.
Давая ребенку назначенные врачом лекарственные препараты, не совмещайте их по времени с приемом адсорбентов. Лекарство, осаждаясь на сорбенте, выходит из организма, не оказав на него никакого воздействия. Между приемами адсорбентов и лекарственных препаратов должен быть перерыв не менее 2 часов.
Если врач назначил фуразолидон, будьте готовы к тому, что моча станет насыщенного темно-желтого цвета, и не пугайтесь этого. Это не желтуха, как паникуют некоторые мамы, а окрашивание мочи выводящимся через почки лекарством.
Приглашая врача, оставьте для осмотра испражнения больного ребенка в горшке, на подгузнике или в штанишках. Для правильной диагностики важны не только кратность жидкого стула, но и его качественная характеристика: обильный, скудный, пенистый, зловонный, со слизью, прожилками крови, с непереваренными комочками пищи и т. д. Опытный врач по характеру стула может поставить диагноз, не дожидаясь ответа из бактериологической лаборатории. Врачи, работающие в отделении кишечных инфекций, говорят: «Наш диагноз лежит в горшке» – и обход больных начинают с осмотра содержимого персональных горшков.
Мамочек всегда волнует вопрос: а как кормить больного ребенка? В первые часы заболевания, когда ребенка беспокоят тошнота и рвота, он отказывается от еды, и уговаривать «скушать хоть ложечку», а тем более насильно кормить его не стоит. Это не приведет ни к чему хорошему, а лишь вызовет рвоту.
Первые 4–6 часов с момента заболевания посвятите приему глюкозо-солевых растворов и других жидкостей, о которых мы уже говорили. Но не затягивайте с голоданием, чтобы потом не бороться с его последствиями.
Если ребенок просит кушать, то надо кормить его, но часто и малыми порциями, чтобы не провоцировать рвоту.
Повезло тому малышу, который получает материнское молоко, которое является не только пищей, но и, благодаря наличию антител, лизоцима, ферментов, лекарством. Прикладывания к груди после водно-чайной паузы должны быть короткими (3–5–7 минут), но частыми – через 1,5–2 часа.
Искусственнику на первый прием пищи предложите детский кефир, ацидофильную «Малютку», «Бифидок» или любой другой кисломолочный продукт. Содержащиеся в них лакто– и бифидобактерии благотворно действуют на воспаленный кишечник. Разовая доза должна быть уменьшена наполовину, а перерывы между кормлениями вдвое сокращены. Затем можно приготовить кашу, лучше овсяную или рисовую, на разведенном молоке, протертый слизистый супчик, овощное пюре, омлет, творожное суфле, паровые котлеты или фрикадельки, отварную рыбу. На несколько дней из рациона исключите фруктовые и овощные соки, мясные и рыбные бульоны, сладости.
Желательно каждый прием пищи сопровождать приемом ферментных препаратов, облегчающих переваривание пищи и помогающих пищеварительному тракту справиться с болезнью.
Если заболевание сопровождается повышением температуры выше 38 °С, а у ребенка продолжается рвота, то прием жаропонижающих препаратов через рот будет бесполезен, так как лекарство не удержится в желудке и тут же выйдет наружу.
Начните с физических методов охлаждения: разденьте больного, оботрите его 3 %-ным раствором уксуса или составом из равных частей воды, водки и 9 %-ного уксуса, создайте возле него «ветерок» с помощью веера или вентилятора.
Используйте жаропонижающие средства в виде свечей с анальгином, парацетамолом, для введения в прямую кишку.
При угрозе возникновения судорог (дрожание кистей рук и подбородка на фоне повышающейся температуры) вызывайте детскую неотложку или «скорую помощь», так как состояние ребенка требует немедленной врачебной помощи, тем более что продолжающаяся потеря солей с рвотой и поносом способствует развитию судорожного синдрома.
Стафилококковый энтероколит.
Заболевания пищеварительного тракта у детей первых месяцев жизни, вызванные патогенными стафилококками, к сожалению, имеют тенденцию к распространению.
Этому способствует высокая приспособляемость стафилококков к условиям окружающей среды, их быстрая адаптация к широко применяемым антибиотикам, а также их возрастающая токсичность.
Стафилококковый энтероколит может быть первичным, когда возбудитель поступает в пищеварительный тракт ребенка с молоком матери, болеющей маститом, с зараженной молочной смесью, от членов семьи или обслуживающего персонала роддома, больницы, имеющих гнойничковые заболевания.
В других случаях кишечное расстройство развивается у ребенка, болеющего пневмонией, отитом, гнойным воспалением пупочной ранки, пиодермией как осложнение основного заболевания.
У более старших детей болезнь развивается на фоне дисбактериоза ввиду длительного лечения антибиотиками.
Чаще всего причиной болезни является золотистый стафилококк, обязанный своим красивым названием золотистому пигменту, выделяемому возбудителем.
Стафилококки поражают детей с ослабленным иммунитетом, с аллергией к стафилококковым антигенам, с нарушенной флорой кишечника. Размножаясь в пищеварительном тракте, микроорганизмы выделяют токсин, который ведет к кишечным расстройствам: срыгивания, рвота, вздутие живота, жидкий стул до 15 раз в сутки – желтый водянистый, со слизью, зеленью, иногда с прожилками крови.
Заболевание может протекать в легкой форме, когда состояние малыша практически не страдает, лишь жидкий стул с зеленью и слизью 5–6 раз в сутки напоминает о неблагополучии.
В тяжелых случаях отмечается повышение температуры до 38 °C, а многократная рвота и частый жидкий стул быстро приводят к обезвоживанию.
Наиболее часто подвергаются стафилококковой агрессии дети первого полугодия, находящиеся на раннем смешанном или искусственном вскармливании, с сопутствующими рахитом, анемией, гипотрофией.
Нередко имеются указания на внутриутробное инфицирование и длительный безводный период в родах. У значительной части детей при выписке из роддома наблюдались гнойнички на коже, гнойное отделяемое из пупочной ранки. Стафилококковый энтероколит разовьется у них на первом месяце жизни.
В некоторых семьях стафилококковую инфекцию переносят и первый, и последующие дети. Наряду с вышеперечисленными причинами стоит подумать о носительстве патогенных стафилококков среди членов семьи и близких родственников, а также о соблюдении санитарно-гигиенического режима в семье.
Стафилококковые энтероколиты у новорожденных и детей первых месяцев жизни должны лечиться в специализированном отделении, так как ухудшение состояния больного ребенка может произойти катастрофически быстро и потребовать интенсивной терапии. Только там ребенок получит комплексное лечение с учетом тяжести и фазы инфекционного процесса, состояния иммунитета и наличия сопутствующих заболеваний.
Современная медицина располагает лекарственными средствами, способными бороться с токсикозом, обезвоживанием, нарушенными обменными процессами, а также непосредственно влиять на стафилококки специфическими препаратами – антистафилококковые гамма-глобулин и плазма, стафилококковые бактериофаг, анатоксин, антифагин.
Огромное значение в терапии больных детей имеет питание, которое назначается с учетом возраста, тяжести состояния, стадии заболевания и характера вскармливания до болезни. Пищей № 1 является грудное молоко, которое дается в первые сутки в сцеженном виде по 10–20 мл через 2 часа 10 раз в сутки. Остальной объем пищи восполняется глюкозо-солевыми растворами, чаем, питьевой водой. Количество вводимой пищи увеличивается осторожно, на 100–150 мл в каждые следующие сутки. Прикладывать к груди ребенка можно на 3–4-й день на 5–7 минут, продолжая употребление достаточного количества жидкости.
При отсутствии грудного молока предпочтение отдается кисломолочным смесям, заквашенным на бифидобактериях, которые вытесняют патогенную флору из кишечника.
При кишечных расстройствах нарушается всасывание и синтез витаминов (группы В, К, РР), следовательно, с первых дней заболевания ребенок должен получать различные витамины.
Снижение активности собственных пищеварительных ферментов требует помощи извне в виде приема ферментативных препаратов: фестала, энзистала, панкреатина, панзинорма и т. д.
В профилактике стафилококковых заболеваний у детей раннего возраста большое значение имеет сохранение грудного вскармливания, рациональное использование антибиотиков, повышение иммунитета, предупреждение и раннее лечение дисбактериоза, а также строгое соблюдение гигиенического режима.
Дисбактериоз.
В последние годы этим модным диагнозом пытаются объяснить любые неприятности со стороны желудочно-кишечного тракта ребенка. Стоит только маме пожаловаться на разжиженный стул у крохи, как диагноз уже готов: дисбактериоз.
Помилуйте, откуда у двухнедельного малютки дисбактериоз, если беременность у мамы протекала без малейших отклонений, а сам он родился вполне здоровым и получает только грудное молоко? К тому же микрофлора в его кишечнике еще только формируется, и упрекать в неустойчивом стуле дисбактериоз не вполне корректно.
Слов нет, это патологическое состояние широко распространено в природе и поражает представителей всех возрастных групп, особенно детей первого года жизни, но «сваливать» все на дисбактериоз было бы несправедливо. Под этим диагнозом нередко скрываются ферментопатии, иммунодефицитные состояния, функциональные нарушения желудочно-кишечного тракта. Кстати, в Международной классификации болезней (МКБ) такое заболевание – дисбактериоз – отсутствует.
Давайте разберемся в сути проблемы и в ее причинах.
В момент рождения кишечник новорожденного стерилен, но в первые же часы начинается активное заселение его микроорганизмами из окружающей среды. С первым вдохом, первым глотком материнского молока в организм малыша проникают невидимые существа, которые будут сопровождать его всю жизнь. Это стафилококки и стрептококки, пневмококки и энтерококки, лакто– и бифидобактерии, кишечная палочка и протей и многие, многие другие.
К концу первой недели жизни в кишечнике образуется содружество микроорганизмов, при котором каждый микроб существует в определенном количестве, в отведенном ему месте и выполняет присущую ему функцию. Состав флоры зависит от многих факторов, в первую очередь от способа вскармливания.
Если ребенок получает грудное молоко, то в его кишечнике преобладают бифидо– и лактобактерии, значительно меньше представлены кишечная палочка, ацидофильная бактерия и др.
У новорожденных, находящихся с первых дней на искусственном вскармливании, кишечная флора выглядит по-другому: количество бифидобактерий снижено, зато вольготно себя чувствует кишечная палочка, беспрепятственно расселяясь по всему кишечнику.
В пищеварительном тракте микробы распределены неравномерно: меньше всего их в желудке и двенадцатиперстной кишке, а по мере продвижения пищевого содержимого количество бактерий возрастает, достигая максимума в сигмовидной и прямой кишке.
Кишечные микробы принимают участие в процессах пищеварения, воздействуя собственными ферментами на белки, жиры и углеводы, поступающие с пищей, и способствуя их перевариванию.
Бактерии принимают участие в синтезе витаминов группы В и витамина К, помогают всасывать витамины, поступающие извне, а также железо, фосфор и другие микроэлементы.
Бифидо– и лактобактерии защищают стенки кишечника от агрессивных микробов, осуществляя тем самым местную защиту и повышая общий иммунитет.
Кроме этих полезных микроорганизмов, в кишечнике проживают условно патогенные, которые обнаруживают себя при неблагоприятных условиях. Для грудного ребенка слишком многие обстоятельства могут стать неблагоприятными.
Это любое инфекционное заболевание, прием антибиотиков, ранний перевод на искусственное вскармливание, неправильное введение прикорма, хронические нарушения пищеварения, смена климатического пояса, тревожная обстановка в семье. При этом происходят количественные и качественные изменения кишечной флоры: полезные бактерии в массовом порядке гибнут, предоставляя возможность условно патогенным микробам повышать свою токсичность, размножаться и заселять несвойственные им места обитания, то есть верхние отделы желудочно-кишечного тракта. В этих отделах пищевые остатки инфицируются, подвергаются брожению и гниению, выделяя ядовитые продукты. В кишечной стенке возникает воспаление, и в кровь всасываются токсины, отравляя организм.
Так развивается дисбактериоз – состояние, при котором нарушена нормальная микрофлора кишечника.
Ребенок становится беспокойным, так как повышенное газообразование ведет к вздутию живота, спазмам кишечника и болям в животе, запорам, которые сменяются поносами.
Особенно подвержены дисбактериозу дети первых месяцев жизни, лишенные материнского молока. В их микрофлоре преобладает кишечная палочка, помогающая своим друзьям – патогенным микробам усиленно размножаться и заселять верхние, почти стерильные отделы кишечника.
Иногда перечисленные выше внешние причины развития дисбактериоза у данного конкретного ребенка отсутствуют, а клинические признаки налицо: жидкий зеленый стул сменяется запорами, красные щечки шелушатся и чешутся. Бактериологический анализ кала подтверждает нарушение состава кишечных бактерий.
Откуда взялся дисбактериоз в таком случае? Почему вместо нормальной бактериальной флоры в кишечнике активно размножаются болезнетворные микроорганизмы?
Кропотливые исследования доказали, что полезные микробы очень капризны, и могут приживаться и размножаться только на благоприятной почве. А патогенные бактерии неприхотливы и быстро приспосабливаются к любым условиям, бурно размножаясь и захватывая все новые пространства, вытесняя нормальную флору. Как сорняки на грядке, буйно и весело пробивающиеся из-под земли, невзирая на титанические усилия хозяйки, денно и нощно выпалывающей их, в отличие от благородной морковки и прочей петрушки-зеленушки, требующих постоянного и трепетного ухода.
Оказалось, что в развитии дисбактериоза имеют значение не только внешние причины, но и состояние внутренних органов, в частности кислотность желудочного сока, активность ферментов поджелудочной железы, качество желчи, состав кишечного сока и т. д. Если в работе этих органов определяются какие-то сбои (врожденная патология или временное снижение активности), то полезные микроорганизмы не приживаются, и происходит нарушение состава кишечной флоры в пользу патогенных «квартирантов».
В таких случаях лечение дисбактериоза следует начинать с нормализации работы слабого звена, а потом уже заселять кишечник полезными микроорганизмами.
Не так давно ученые установили связь между нарушениями кишечной флоры и возникновением пищевой аллергии. Теперь стало понятно, почему значительное количество детей одновременно страдают дисбактериозом и пищевой аллергией.
Довольно часто причина дисбактериоза остается невыясненной, но со временем бактерии, живущие в кишечнике, «договариваются» между собой о мирном сосуществовании, активность пищеварительных ферментов возрастает, улучшается саморегуляция желудочно-кишечного тракта и кишечная флора нормализуется.
Диагноз дисбактериоза кишечника должен быть подтвержден бактериологическим анализом. Для этого кал высевается на различные питательные среды, а затем подсчитывается количество выросших бактериальных колоний и их соотношение между собой.
По результатам анализа становится видно, каким микробам ребенок «обязан» своим недугом и чем надо лечить его.
Для уничтожения патогенных микробов применяются бактериофаги – пожиратели бактерий, которые внедряются в бактерии и разрушают их. Существуют стафилококковый, дизентерийный, колипротейный (против патогенной кишечной палочки и протея), комбинированный и поливалентный бактериофаги, которые дают хорошие результаты в лечении дисбактериоза.
После уничтожения патогенной флоры требуется заселить кишечник «положенными» ему по закону микробами. С этой целью применяются биологические препараты, содержащие живую культуру бактерий: бифидумбактерин, лактобактерин, эуфлорин, комбинированный препарат линекс, в состав которого входят бифидо-, лактобактерии и молочнокислый стрептококк. Колибактерин и бификол, содержащие кишечную палочку, назначают детям после 1 года, так как у грудничков она способна приобретать патогенные свойства. Из последних разработок отечественных ученых самых добрых слов заслуживает бифистим, который создан с учетом возрастных особенностей кишечника у детей. Препарат выпускается в трех видах: для детей от 1 года до 3 лет, от 3 до 12 лет и для взрослых. Дифференцированный подход к лечению дисбактериоза зависит от того, какой вид микроорганизмов преобладает в кишечнике ребенка в определенном возрасте. К тому же в препарат включен витаминный комплекс, который покрывает дефицит витаминов, развивающийся в результате дисбактериоза. Еще одно достоинство бифистима заключается в том, что входящая в его состав фруктоза делает препарат доступным для диабетиков. Отечественными учеными разработан комплексный иммуноглобулиновый препарат (КИП), который применяется не только для лечения дисбактериоза, но и для профилактики кишечных и респираторных инфекций. Препарат содержит иммуноглобулины и антитела, аналогичные тем, которые входят в состав грудного молока и защищают слизистую оболочку дыхательных путей и желудочно-кишечного тракта от внедрения патогенных возбудителей. Особенно полезен этот препарат детям-искусственникам.
Большое значение в лечении и профилактике дисбактериоза имеет естественное вскармливание ребенка, преобладание в «меню» искусственника молочнокислых продуктов, заквашенных на бифидобактериях, достаточное поступление в организм витаминов и микроэлементов. Параллельно следует устранять аллергические проявления и лечить сопутствующие заболевания.
В острый период, когда ребенка беспокоит вздутие живота и жидкий стул, необходим прием энтеросорбентов, помогающий организму освободиться от токсических продуктов. Препараты этого класса нам хорошо известны: активированный уголь, полифепан, смекта, полисорб, энтеросгель. И непременно создайте вокруг ребенка соответствующий санитарно-гигиенический режим.
Однако отношение к чистоте должно быть разумным. Создание стерильной обстановки в доме не только не приветствуется современными научными взглядами, но признается вредным для здоровья ребенка. Известно, что иммунитет формируется в постоянном взаимодействии с окружающей средой. Каждый контакт с микроорганизмами, теплом, холодом, ветром, солнцем и другими факторами внешней среды стимулирует иммунную систему к выработке устойчивости, невосприимчивости по отношению к негативным факторам. У ребенка, воспитывающегося в «тепличных» условиях, иммунная система бездействует, так как в ближайшем окружении вредные факторы отсутствуют, и бороться ей просто не с кем. Такой ребенок будет беззащитен перед различными инфекционными агентами, когда он покинет стерильные условия и перейдет в большой мир.
Дисбактериоз развивается не только в кишечнике. На коже и слизистых оболочках человека проживает около 150 тысяч видов различных микроорганизмов, которые создают биопленку, выполняющую защитную функцию. Широко рекламируемые по телевидению различные дезинфицирующие жидкости, антисептические моющие средства, имеют и обратную сторону: антибактериальное мыло смывает полезные бактерии, разрушает защитный слой на кожном покрове и вызывает дисбактериоз, который имеет различные проявлениия: от гнойничковых заболеваний до аллергических. В состав антибактериального мыла входит триклозан, который соединяется с хлором, содержащимся в водопроводной воде, образуя хлороформ, подозреваемый в канцерогенных свойствах. Кроме того, триклозан под действием солнечного света активизируется и вступает в реакцию с различными веществами, выделяя чрезвычайно ядовитое вещество – диоксин.
Урогенитальный дисбактериоз – в основном поражает взрослых людей и является следствием лечения заболеваний, передаваемых половым путем, так как в их терапии используются мощные дозы антибиотиков, в том числе и местного применения, уничтожающие нормальную флору. Анатомо-физиологические особенности строения половых органов девочки: тонкий эпителий, отсутствие молочнокислых палочек, щелочная среда – обеспечивают повышенную чувствительность слизистой к воспалительным заболеваниям. Ежедневное подмывание малышки с мылом смывает со слизистой оболочки гениталий полезные бактерии и подготавливает почву для развития вульвовагинита и кандидоза, которые являются проявлением дисбактериоза. Поэтому подмывайте девочку проточной водой, а при необходимости используйте мыло с нейтральной или кислой реакцией.
В средствах массовой информации и в популярной медицинской литературе приводится так много данных о вреде дисбактериоза и о роли антибиотиков в его развитии, что многие больные при лечении антибиотиками сразу начинают принимать биопрепараты (бифидум-, колибактерин, линекс, эуфлорин и т. д.). А теперь представьте, что происходит в кишечнике, если там встречаются полезные микроорганизмы (биопрепараты) и медикаменты, действие которых направлено против них (антибиотики). Запомните: препараты, в состав которых входят бактерии, применяются только после окончания курса антибактериальной терапии.
Пищевая аллергия.
Нужно ли помещать рассказ о пищевой аллергии в главу, повествующую о нарушениях пищеварения у детей?
Такой вопрос могут задать автору внимательные читатели. Объясняется подобное соседство, во-первых, тесной связью пищевой аллергии с дисбактериозом, во-вторых, наличием диспептических явлений, которые часто являются симптомами пищевой аллергии, и, в-третьих, особым значением диетотерапии в лечении обоих патологических состояний.
Аллергические заболевания широко распространены во всем мире. Почти 10 % населения Земли вовлечены в непростые отношения с различными веществами, способными вызывать аллергическую реакцию с многообразными проявлениями.
Одним из видов аллергии является непереносимость доброкачественных пищевых продуктов, развивающаяся у детей уже на первом году жизни.
Пищевая аллергия – это повышенная чувствительность организма к пищевым продуктам, которая сопровождается повреждением собственных тканей.
В литературе иногда употребляют термин «идиосинкразия» для обозначения пищевой и лекарственной аллергии.
Древнегреческие врачи считали, что здоровье человека определяет правильное смешение (crasia) четырех жидкостей. Нарушение смешения – дискразия – приводит к болезни, а особое, индивидуальное смешение – идиосинкразия – определяет необычную реакцию на некоторые привычные факторы окружающей среды.
Непереносимость отдельных пищевых продуктов была описана еще Гиппократом, что говорит о многовековом стаже пищевой аллергии.
Ученые установили предрасполагающие к развитию пищевой аллергии факторы.
1. Наследственная предрасположенность.
2. Нарушение диеты беременной женщиной на сроке после 26-й недели и кормящей матерью в первый месяц после родов (употребление высокоаллергенных продуктов: шоколад, орехи, клубника, цитрусовые и т. д.).
3. Ранний перевод на искусственное вскармливание.
4. Дисбактериоз кишечника. У подавляющего большинства малышей, страдающих пищевой аллергией, при обследовании выявляется нарушение микробного равновесия в кишечнике: снижение количества полезных микроорганизмов и бурный рост вредных бактерий. Дисбактериоз являет собой благоприятную почву для развития пищевой аллергии в разных ее проявлениях: от крапивницы и отека Квинке до приступа бронхиальной астмы.
У большинства детей первого года жизни пищевая аллергия проявляется в виде экссудативного диатеза – покраснение и шелушение щечек, появление на них пузырьков, которые, лопаясь, образуют мокнущие участки. Этот процесс сопровождается зудом, вызывающим беспокойство ребенка, может присоединиться бактериальная инфекция. Нередко присоединяются диспептические явления: срыгивание, рвота, вздутие живота, разжиженный стул или запор.
Если ребенок получает грудь матери, не торопитесь прервать естественное вскармливание, но всерьез задумайтесь над своим питанием. Исключите из меню цельное молоко и высокоаллергенные продукты: шоколад, какао, рыбу и морепродукты, яйца, орехи, ярко окрашенные овощи и фрукты, острые приправы и консервированные разносолы.
На втором полугодии по мере расширения рациона происходит усиление кожных проявлений с утяжелением процесса: вовлекается дыхательная система с явлениями аллергического ринита, отита, синусита, спазма бронхов, а также прогрессируют явления со стороны желудочно-кишечного тракта. Эти нарушения грозят в дальнейшем развитием хронических заболеваний: бронхиальной астмы, артрита, нейродермита, болезней пищеварительной системы.
Древнегреческие врачи считали, что здоровье человека определяет правильное смешение (crasia) четырех жидкостей. Нарушение смешения – дискразия – приводит к болезни, а особое, индивидуальное смешение – идиосинкразия – определяет необычную реакцию на некоторые привычные факторы окружающей среды.
Почти любой продукт обладает той или иной степенью аллергенности. Только у одного ребенка аллергия проявляется на экзотическую папайю, без которой он вполне обойдется, а другой даже коровье молоко не переносит. И это обстоятельство превращает составление диеты для малыша в настоящую проблему.
Как быть?
Молоко содержит около двадцати белков. Некоторые из них разрушаются при кипячении, поэтому чувствительные к этим фракциям дети могут безбоязненно пить кипяченое молоко.
Куриные яйца известны как часто встречающийся пищевой аллерген, способный вызвать анафилактический шок. Некоторые дети спокойно переносят желток, но не могут есть белок и наоборот. Аллергия к куриному яйцу часто сочетается с аллергией к мясу курицы. Яйца входят в состав многих пищевых продуктов (макаронные, хлебо-булочные, кондитерские изделия.) Поэтому, исключая из рациона ребенка яйца, надо учитывать и это обстоятельство. Очень важно помнить, что для приготовления вакцин используется выращенная на курином эмбрионе культура вирусов, и готовая вакцина содержит примесь протеинов яйца, которой бывает достаточно для развития тяжелой поствакцинальной реакции.
Рыба – продукт, довольно часто вызывающий аллергию, причем есть дети с высокой чувствительностью: они не переносят ни морскую, ни речную рыбу; у некоторых из них удушье возникает от одного рыбного запаха.
Несмотря на высокое содержание белка, мясо редко вызывает аллергию. Антигенный состав мяса у разных животных различный, поэтому ребенок, имеющий аллергию к свинине, может есть говядину, баранину, птицу.
Пищевые злаки (пшеница, рожь, кукуруза, рис, ячмень, овес, гречиха) могут вызывать аллергические реакции не только при употреблении в пищу, но и при вдыхании пыльцы злаковых трав, что может привести к развитию аллергического ринита и бронхиальной астмы. При составлении диеты надо помнить, что пшеничная мука входит в состав многих колбас и сосисок.
Из овощей и фруктов наиболее выраженными аллергенными свойствами обладают плоды с желтой, оранжевой и красной окраской (клубника, малина, земляника, абрикосы, цитрусовые, морковь, свекла, томаты).
Часто аллергию вызывают орехи, ореховое масло, шоколад, пищевые красители, эмульгаторы, вкусовые добавки.
Клинические симптомы пищевой аллергии разнообразны, но чаще всего отмечаются проявления в месте первичного контакта с аллергеном, то есть со стороны желудочно-кишечного тракта, ведь он служит как бы входными воротами для чужеродных веществ. Возможны тошнота, рвота, боли в животе, кишечные расстройства. Довольно часто поражается кожа: она краснеет, появляется зуд, обильные высыпания в виде крапивницы. Может развиться отек лица, языка, губ, гортани, что требует экстренной медицинской помощи. Реже бывает многократное чихание, острый насморк, головная боль, приступ бронхиальной астмы.
Лечение пищевой аллергии заключается в исключении из рациона питания продукта, вызывающего аллергию, применении так называемой элиминационной диеты (по латыни eliminare означает «изгонять»). Самое главное – выявить «виновный» продукт. Здесь от мамы потребуются терпение и дисциплинированность: в специальном дневнике придется записывать, что съел малыш, когда, какая была реакция.
Каждый новый продукт следует давать ребенку в небольшом количестве утром, чтобы в течение дня можно было наблюдать за его реакцией. Если нежелательной реакции нет, то на следующий день порцию можно увеличить и в течение 2–3 дней довести до возрастной нормы.
Никогда не вводите два новых продукта одновременно. Иначе трудно будет определить, какой продукт оказался «недружественным»?
Особые трудности встречаются при составлении элиминационной диеты у детей первого года жизни, страдающих непереносимостью коровьего молока. Мы уже отмечали, что кипячение молока в течение 15–20 минут может разрушить аллергенную фракцию, и молоко становится безопасным. Замечено, что кисломолочные смеси не вызывают выраженных аллергических реакций, поэтому в рационе ребенка должны преобладать ацидофильная смесь «Малютка», «Бифилин», «Бифилакт», а у детей постарше – кефир, ацидофилин, биолакт.
Попробуйте дать малышу смесь, приготовленную на белковых гидролизатах, частично переработанных белках коровьего молока («Хиппи-ГА», «Хумана ГА», «Фрисопеп»). Разработаны смеси для детей с выраженными проявлениями аллергии, в которых белок коровьего молока подвергается более сильному расщеплению: «Нутрамиген», «Прегестимил», «Нутрилон пептиди», «Пептиди Туттели».
Если это не помогает, можно попробовать заменить коровье молоко козьим. Исследования показали, что среди детей, не переносивших коровье молоко, только единицы одновременно не переносили и козье. Может быть, смесь из Новой Зеландии «Нэнни» на основе козьего молока поможет вашему малышу избежать проблемы?
В случае неудачи придется перевести ребенка на безмолочную диету. Для этой цели рекомендуются специальные диетические продукты на соевой основе: «Фитолакт», «Прособи», «Изомил», «Просоял», «Нутри-соя», «Энфамил-соя», «Фрисосой», «Соя Сэмп» и др.
Хороший результат дает выкармливание малышей миндальным молоком.
Приготовление миндального молока по О. А. Маталыгиной:
125 Г очищенного от скорлупы и внутренней кожицы миндаля размолоть до гомогенной массы, добавить пол-литра кипяченой воды, хорошо перемешать и дать постоять 15–20 минут. Затем профильтровать через 2–3 слоя марли, добавить 2 столовые ложки сахара (без верха) и довести до кипения.
Сравните миндальное молоко с женским и с коровьим по составу (содержание пищевых веществ в граммах на 100 мл):

Недостаток миндального молока в том, что оно содержит мало минеральных веществ и витаминов. Необходимо их дополнительное введение (кальций, натрий, витамины А, Д, группы В).
Детям с непереносимостью коровьего молока первый прикорм вводят в виде овощного пюре из кабачков, белокочанной или цветной капусты и картофеля. Пюре готовят только на воде.
Каши для таких детей готовят на фруктовом или овощном отваре, подбирая крупы с учетом их индивидуальной переносимости.
Для приготовления пищи детям-аллергикам используются некоторые приемы, способные снизить аллергенность продуктов: картофель и крупы предварительно вымачивают в холодной воде в течение 12–18 часов, чтобы уменьшить содержание крахмала; мясо заливают холодной водой и варят 30 мин., затем бульон сливают, мясо заливают горячей водой и варят до готовности.
Предпочтение следует отдавать мясу кролика и индейки, а также нежирной свинине. Рыбу вводите осторожно и после года. Детям с аллергической настроенностью рекомендуются перепелиные яйца, белок которых способен подавлять аллергические реакции.
С возрастом реактивность ребенка на пищевые продукты снижается, и он будет спокойно переносить те продукты, которые раньше вызывали аллергию. Спонтанное выздоровление наступает у большинства детей с пищевой аллергией к 5–6 годам, независимо от лечения. У некоторых остается повышенная чувствительность к отдельным продуктам на всю жизнь, например, к рыбе, куриному яйцу, клубнике.
Не забывайте про лечение и профилактику дисбактериоза. Без этого невозможно справиться с аллергией.
Запор.
Запор – нарушение моторной функции кишечника, в результате которого удлиняются интервалы между акциями дефекации, или кишечник систематически опорожняется не полностью.
Многие груднички испытывают затруднение при опорожнении кишечника, которое проявляется отсутствием стула в течение 1–2–3 суток. Надо ли мириться с таким положением или хвататься за клизму?
Прежде всего необходимо понять и выявить причину запора.
Кишечник у детей имеет некоторые анатомо-физиологические особенности, которые способствуют легкому возникновению функциональных расстройств его моторики, поэтому стул у детей первых месяцев жизни нестабильный: то запор, то понос.
Кишечник грудного ребенка относительно длиннее, чем у взрослого, мышечный слой и эластические волокна в кишечной стенке слабо выражены, секреторный аппарат недостаточно активен, нервные пути недоразвиты. Слабое развитие мышц передней брюшной стенки, вялая перистальтика кишечника также затрудняют продвижение каловых масс и их выделение.
Во время внутриутробного периода пищеварительная система бездействовала, поэтому требовать от нее безупречной работы с первых дней жизни неразумно. Постепенно усилится работа пищеварительных желез, повысится активность ферментов, сформируется кишечная микрофлора, и кишечник начнет работать «как часы». В первые месяцы жизни проблемы с пищеварением у многих детей неизбежны.
Причиной запора в раннем возрасте могут стать и дефекты вскармливания, недоедание, ранний перевод на смешанное или искусственное вскармливание. При подозрении на недоедание проверьте, сколько молока малютка высасывает за одно кормление и за сутки.
Для этого следует провести несколько контрольных взвешиваний в течение дня, а затем, суммируя данные, можно подсчитать объем молока в среднем за одну трапезу и за сутки.
Проведенное в условиях поликлиники однократное контрольное взвешивание может не дать достоверных данных, так как ребенок, насильно разбуженный для кормления, будет сосать вяло, и полученный результат способен ввести в заблуждение и маму и врача. А следствием этого станет необоснованный перевод ребенка на смешанное или искусственное вскармливание при достаточной лактации у матери. Как только вы убедитесь в том, что ребенок недоедает, и обеспечите его достаточным питанием, стул наладится.
О том, что ребенок голоден, вы можете догадаться и по редким мочеиспусканиям. Если за целые сутки у вас скопилось меньше 6 мокрых пеленок, можете не сомневаться: ребенок голодный, и срочно предпринимайте меры по налаживанию полноценного вскармливания. Малыш, «упакованный» с рождения в одноразовые подгузники, не сможет подсказать маме о своей проблеме.
У здорового грудного ребенка, находящегося на естественном вскармливании, стул бывает 2–4 раза в день, оранжево-желтого цвета, в виде гомогенной кашицы, кисловатого запаха.
При искусственном вскармливании стул бывает реже, 1–2 раза в день, иногда через день. Каловые массы содержат меньше воды, имеют более густую консистенцию, иногда бывают оформлены. При вскармливании молочными смесями стул имеет бледно-желтую окраску, по мере расширения диеты и введения овощного и мясного прикорма приобретает темную окраску.
Дети-искусственники более склонны к запорам, так как на переваривание молочных смесей затрачивается больше времени и ферментов, количество каловых масс значительно повышается, и кишечнику тяжелее переместить их к выходу и удалить из организма.
Прохождение пищевой кашицы по кишечнику при искусственном вскармливании может достигать 48 часов, тогда как у ребенка, вскармливаемого материнским молоком, от 16 до 22 часов.
Если у ребенка в течение суток не было стула, но он не проявляет признаков беспокойства, хорошо сосет, активно и жизнерадостно ведет себя, не торопитесь прибегать к постороннему вмешательству. Он самостоятельно справится с этим важным «большим» делом.
Видимо, материнское молочко усваивается у малыша почти полностью, и небольшое количество шлаков в кишечнике не мешает радоваться жизни. Как только каловых масс накопится достаточно (иногда для этого требуется 1–2 дня), кишечник удалит их самостоятельно.
Искусственнику можно помочь, если поить малыша отварами из фруктов и овощей, способствующими перистальтическим движениям кишечника. Отвары из яблок, из яблок и моркови, из моркови и капусты, из кабачков, капусты, моркови и репы, из шиповника – все они готовятся по одной технологии: подготовленные овощи и фрукты режутся на мелкие кусочки, заливаются водой, доводятся до кипения и варятся 20–30 минут под крышкой на медленном огне. После охлаждения процедить через несколько слоев марли и давать ребенку, начиная с одной чайной ложки на прием, доводя объем до 70–100 мл в сутки.
При систематической задержке стула должны помочь фруктовые и овощные соки, богатые витаминами, минеральными веществами и клетчаткой. Если ребенок находится на грудном вскармливании, соки можно вводить с двухмесячного возраста, искусственнику – с конца четвертой недели. (Речь идет о ребенке, страдающем запорами).
Начинать лучше всего с яблочного сока, он легче переваривается и усваивается. Отдавайте предпочтение зеленым яблокам, особенно антоновке, наиболее богатой железом и витамином С.
Свежее спелое яблоко вымойте, обдайте кипятком, очистите от кожицы и натрите на мелкой терке, выложите в сложенную вдвое стерильную марлю и отожмите сок ложкой в чистой чашке. Для первого раза достаточно 4–5 капель сока, разведенных в таком же количестве кипяченой воды. Напиток дайте из ложечки сразу после утреннего кормления. И в течение дня наблюдайте за поведением ребенка. Если негативной реакции не последовало, на следующий день можно дать половину чайной ложки разведенного водой сока и, постепенно увеличивая дозу, довести за неделю до 30 мл в день.
После того, как ребенок привыкнет к яблочному соку, можно вводить и другие. Все новые соки вводите постепенно по той же схеме. После 4 месяцев ребенок может выпивать в день 60–80 мл соков в 2–3 приема. Для борьбы с запорами предпочтительно использовать сливовый, капустный и свекольный соки.
Кусок капусты из середины кочана обдайте кипятком, тонко нашинкуйте, слегка посолите, подавите вилкой из нержавеющей стали, сложите в стерильную марлю и отожмите сок.
Свекольный сок разведите кипяченой водой и слегка подсластите.
К концу третьего месяца жизни, а искусственнику со второго месяца, можно вводить фруктовые пюре, которые помимо витаминов и минеральных веществ, содержат клетчатку, улучшающую работу кишечника. Введение пюре производится постепенно с 1/2 чайной ложки после утреннего кормления, увеличивая до 50 г в день. Ребенку с запорами желательно давать пюре из чернослива.
Чернослив перебрать, тщательно промыть, обдать кипятком, залить небольшим количеством воды, довести до кипения. Затем протереть через сито.
В качестве первого прикорма для ребенка, склонного к запору, рекомендуется овощное пюре, богатое клетчаткой, которая усиливает перистальтику кишечника.
На первое время желательно использовать овощи с нежной клетчаткой: картофель, морковь, репу, тыкву. Сначала пюре готовится из одного овоща, а когда ребенок привыкнет к новому виду пищи, желательно смешивать овощи.
Мелко нарезанные овощи разваривают в небольшом количестве воды, протирают через сито, разводят овощным отваром или молоком, заправляют растительным маслом. Не забывайте добавлять в пюре свеклу, она незаменима в борьбе с запорами.
С 7–8 месяцев ребенку, находящемуся на естественном вскармливании, а искусственнику значительно раньше, в меню вводят кисломолочные продукты, которые оказывают благоприятное действие на переваривание пищи, улучшают состав микрофлоры кишечника, улучшая его опорожнение.
Выбор их в настоящее время огромен: кефир, биолакт, ацидофилин, йогурт. Получать их можно на молочной кухне или готовить самостоятельно из кефирных грибков или специальной закваски. Следует помнить, что однодневный кефир обладает послабляющим действием, а двухдневный – закрепляющим.
Иногда причиной запора может быть недостаточное получение ребенком жидкости. Проще говоря, мама не считает нужным поить ребенка, потому что смеси и так жидкие. Это весьма распространенная ошибка. Для переваривания более богатой белком по сравнению с женским молоком смеси требуется повышенное количество жидкости. Так что не забывайте поить ребенка, особенно в жаркое время года, когда увеличиваются потери воды через кожу и дыхательные пути.
В качестве напитков можно использовать укропную воду, чай с фенхелем, отвар ромашки, настой шиповника, фруктовые и овощные отвары (из яблок, чернослива, моркови, капусты).
Что же делать, если задержка стула и газов вызывает беспокойство малыша, а вместе с ним и всей семьи?
Да и как же не волноваться, если он кричит до посинения, прижимая ножки к животу, выплевывает грудь и пустышку, а живот вздут и громко урчит? 99 матерей из ста хватаются за клизму, но в большинстве случаев ставят ее неправильно, и положительного эффекта не достигают.
Не торопитесь с введением посторонних предметов в прямую кишку даже и с самой благородной целью. Можно помочь ребенку более приятным для него и эффективным способом.
Если ребенок беспокоится из-за отсутствия стула и скопления газов в кишечнике, ему поможет правильно выполненный массаж живота. Положите ребенка на пеленальный стол, освободите его животик от подгузников и ползунков и теплой рукой начинайте легкое спокойное поглаживание по часовой стрелке. Легкие поверхностные движения действуют успокаивающим образом. Этим приемом следует начинать и заканчивать массаж. Поглаживание производится скользящими движениями ладонью, постепенно усиливая давление на брюшную стенку. Следующий прием массажа – растирание – производится тремя средними пальцами так же по часовой стрелке, с применением более значительной силы давления.
Брюшная стенка у грудничка тонкая, подкожно-жировой слой выражен слабо, поэтому массирующие движения воздействуют практически на стенки кишечника, и, усиливая перистальтику, способствуют продвижению кишечного содержимого к выходу и освобождению кишечника. Особенно интенсивно старайтесь массировать область сигмовидной кишки, где скапливаются каловые массы.
Руки производящего массаж должны быть чистыми, теплыми, сухими, с короткими ногтями, без колец и браслетов. Учитывая нежность и легкую ранимость кожи ребенка, а также его повышенную нервную возбудимость, массаж нужно производить осторожно, плавно, без толчков. Не стоит пользоваться присыпкой или вазелином, чтобы не нарушать кожное дыхание. Во время массажа разговаривайте с ребенком. Ласковые интонации маминого голоса оказывают дополнительное успокаивающее действие. В эффективности массажа вы убедитесь, как говорится, «не отходя от кассы». Кишечник тут же освобождается от кала и газов, а ребенок сразу же успокаивается.
С первых месяцев жизни следует выполнять с ребенком гимнастические упражнения, способствующие развитию и укреплению мышц живота. Гимнастика должна вызывать у ребенка положительные эмоции, развивать и тренировать его.
Очистительная клизма.
Если массаж не справился с запором, придется прибегнуть к клизме. При выполнении этой нехитрой процедуры надо соблюдать необходимые условия, чтобы она оказала нужное действие и свела к минимуму возможность травмирования нежной слизистой оболочки прямой кишки.
Для постановки клизмы грудному ребенку (4–6 месяцев) требуется набрать в резиновую грушу 100 мл теплой воды (29–30 °С), выпустить из нее воздух, смазать наконечник вазелином и осторожными ввинчивающими движениями ввести его в прямую кишку ребенка, сжимая грушу, выпустить воду и удалить наконечник.
После этого сожмите на 2–3 минуты ягодички, чтобы предотвратить преждевременное выливание воды. Затем массирующими движениями в области сигмы помогите ребенку опорожнить кишечник.
Вода не должна быть слишком теплой, иначе она всосется в прямой кишке и не окажет нужного действия. Холодная вода вызовет спазм кишечника и усилит беспокойство ребенка.
Вводить воду следует одномоментно. Если вы будете пользоваться маленькой грушей (объемом 25 мл), то придется несколько раз вставлять наконечник в прямую кишку, чтобы влить достаточное количество воды. Это не желательно.
Увлекаться клизмами не стоит. Систематическое введение инородных тел (клизма, газоотводная трубка) в прямую кишку травмирует ее нежную слизистую оболочку, создавая угрозу появления на ней ссадин и трещин, которые приводят к усилению болей при дефекации, и заставляют ребенка задерживать стул. Частые клизмы способствуют развитию «ленивого» кишечника, не желающего опорожняться самостоятельно.
О газоотводной трубке забудьте вообще или относитесь к ней как к популярному, но бесполезному средству для выведения газов. Введенная на 1–2 см в прямую кишку трубка не способна добраться до скопления газов в кишечнике и удалить их. А газы, уже спустившиеся в прямую кишку, выйдут и без ее помощи.
Применение «мыльца» и клизмы с мыльной водой, широко распространенных в народе, не выдерживает никакой критики из-за грубого химического воздействия на нежную слизистую оболочку прямой кишки.
Еще один веский аргумент против частого применения клизмы и газоотводной трубки базируется на наличии в анальном отверстии и прямой кишке нервных окончаний, раздражение которых приводит к получению сексуального удовольствия. А у мальчиков наконечник клизмы может достигать предстательной железы и также вызывать приятные ощущения.

Об анальном эротизме у детей раннего возраста было известно уже в позапрошлом веке, об этом писал еще Зигмунд Фрейд. Жаль, что в настоящее время об этом не говорят и не пишут, вероятно, по причине ложной стыдливости. Зато количество молодых людей с нетрадиционной сексуальной ориентацией растет не по дням, а по часам. Интересно, какую роль в этом движении сыграла клизма?
При многодневных запорах каловые массы теряют жидкость и становятся плотными и твердыми. Чтобы размягчить содержимое кишечника, можно сделать масляную клизму. Для этой цели используют любое растительное масло: подсолнечное, оливковое, льняное или вазелиновое. Необходимо подогреть его до температуры тела и ввести в прямую кишку в объеме от 50 до 100 мл в зависимости от возраста ребенка. Не ждите сиюминутного результата. Эффект наступит через 6–8 часов. Лучше всего поставить масляную клизму на ночь, а утром кишечник предъявит вам свое содержимое.
Еще один вид очистительной клизмы – гипертоническая. Для ее проведения берется 10 %-ный раствор поваренной соли (1 столовая ложка соли на стакан воды) или 25 %-ный раствор сернокислой магнезии. В прямую кишку вводится от 30 до 100 мл раствора. Обычно опорожнение кишечника наступает сразу же или в течение часа.
Более века назад врачи ставили своим состоятельным пациентам клизмы с… шампанским. Очистительный эффект достигался за счет газовых пузырьков, раздражающих нервные окончания слизистой кишечника.
Прямая кишка у ребенка относительно длиннее, чем у взрослого, ее мышечный слой выражен слабо, а слизистая и подслизистая оболочки недостаточно фиксированы. Этим объясняется довольно частое выпадение прямой кишки у детей первого года жизни, страдающих запорами. Способствуют выпадению прямой кишки длительное сидение малыша на горшке и хронические расстройства пищеварения, сопровождающиеся поносами.
Это состояние доставляет болезненные ощущения ребенку, пугает родителей, но быстро и легко вправляется самостоятельно или с помощью вазелина и указательного пальца.
Если помощь не оказана вовремя, слизистая прямой кишки отекает, кровоточит, происходит ее ущемление. При частых ежедневных выпадениях прямой кишки помимо борьбы с запорами требуется вмешательство хирурга для проведения консервативного или оперативного лечения.
При упорных запорах, отсутствии самостоятельного стула, неэффективности очистительных клизм следует обратиться к детскому хирургу для исключения анатомических дефектов развития кишечника, приводящих к нарушению нормального акта дефекации. Наиболее часто встречается болезнь Гиршпрунга, названная по имени описавшего ее автора.
Причиной заболевания является отсутствие в той или иной части толстой кишки нервного аппарата, следовательно – перистальтики в этой зоне. Каловые массы застаиваются над местом поражения, способствуя расширению и перерастяжению вышележащих отделов толстого кишечника. Тяжесть заболевания зависит от протяженности патологического участка.
Основной симптом заболевания – упорные запоры, иногда чередующиеся с поносами. При переводе ребенка на расширенную диету самостоятельный стул исчезает, а потом и клизма не в состоянии освободить кишечник от каловых завалов. Ребенок бледный, капризный, худой, со вздутым «лягушачьим» животом, отстает в развитии из-за хронической каловой интоксикации.
Лечение болезни Гиршпрунга оперативное. Наиболее благоприятный возраст для операции 2–3 года. У детей грудного возраста операция производится при неэффективности консервативного лечения и при угрозе жизни.
Отсутствие стула в сочетании с повторяющейся рвотой, беспокойство ребенка, сменяющееся вялостью, апатией, требуют немедленного обращения к врачу для исключения кишечной непроходимости.
Инвагинация.
Самые ответственные периоды в жизни ребенка – первая неделя, первый месяц и первый год. Его хрупкий организм подвергается атакам многочисленных неблагоприятных факторов и не всегда может противостоять им. Поэтому главная задача родителей состоит в том, чтобы защитить своего кроху от негативного влияния внешней среды и укрепить его иммунитет.
Казалось бы, ни одна мама не желает беды своему ребенку. Почему же в жизни нередко бывают обстоятельства, при которых мамы, руководствуясь самыми благими намерениями, наносят вред здоровью малыша несоблюдением элементарных правил по уходу и вскармливанию? В значительной мере это относится к инвагинации, которая встречается в основном у детей от 3 до 9 месяцев и связана с нарушением режима питания в период введения прикорма.
…Сегодня Митеньке исполнилось пять месяцев. Пора вводить прикорм. Мама заранее готовилась к этому событию и попросила соседку привезти из деревни «настоящего» молочка. На этом молочке она сварила манную кашку, подсластила сахарным песком и, немного подумав, добавила кусочек сливочного маслица. Вкусная получилась каша! Только густая, никак не хотела вытекать через соску. Но мама была сторонницей решительных действий и легким движением руки вырезала на соске большое отверстие. И процесс пошел.
Митеньке каша тоже очень понравилась, он сосал с удовольствием и своим довольным видом выказывал маме одобрение. Всю порцию (150 мл) малыш осилить не смог, и, осоловевший от сытной пищи, заснул.
Через час из его кроватки раздался сильный пронзительный крик. Мама схватила его на руки, и малыша обильно вырвало злополучной кашей. После рвоты наступило облегчение, малыш успокоился и даже улыбался. Но через несколько минут опять начал кричать, подтягивать ножки к животу, и успокоить его было невозможно.
Врач «Скорой помощи», выслушав маму, гневно сверкнул глазами, но вслух произнес только: «Какое варварство!» Через полчаса малыш был передан в руки хирургов с диагнозом инвагинация.
Это заболевание встречается главным образом у детей первого года жизни, чаще страдают мальчики (в 2 раза чаще, чем девочки), отличающиеся хорошим физическим развитием и отменным аппетитом.
Инвагинация – вид кишечной непроходимости, при котором часть одной кишки внедряется в просвет другой (представьте, как складывается телескоп).
Чтобы понять механизм развития болезни, обратимся к анатомии. В кишечной стенке расположены продольные и круговые мышцы, координированные действия которых обеспечивают полное перемешивание кишечного содержимого с кишечным соком, создают благоприятные условия для всасывания и содействуют продвижению пищи.
При неблагоприятных условиях нарушается двигательная функция кишечника за счет повышения сократительной способности круговой мускулатуры, и вышерасположенная часть кишки входит внутрь нижележащей.
Важно знать эти неблагоприятные условия, чтобы не допустить развития заболевания: нарушение режима питания, грубые ошибки при введение прикорма, воспалительные заболевания кишечника, сопровождающиеся частым жидким стулом.
Возникновению заболевания способствуют анатомо-физиологические особенности кишечника у грудного ребенка: повышенная подвижность кишечника, наличие длинной и слабой брыжейки, которая легко растягивается и не способна фиксировать кишечник в брюшной полости, отчего кишка способна «гулять сама по себе» и внедряться в просвет другой. После года, когда процесс фиксации кишечника в брюшной полости заканчивается, и брыжейка укорачивается, инвагинация встречается очень редко.
Заболевание начинается внезапно среди полного здоровья, через 1,5–2 часа после кормления. Активный жизнерадостный малыш вдруг становится беспокойным, кричит и корчится, приводит ножки к животу, не берет грудь, выплевывает пустышку. Появляется страдальческое выражение лица, бледность кожи.
Если удается успокоить страдальца, он засыпает, но сон поверхностный и непродолжительный, после чего вновь возникает приступ беспокойства, связанный с перистальтикой кишечника, более глубоким внедрением инвагината и усилением боли.
Вскоре появляется рвота, сначала пищевыми массами, затем слизью, иногда с примесью желчи. В первые часы заболевания может быть стул за счет опорожнения нижних отделов кишечника. Позднее из прямой кишки выделяется слизь, окрашенная кровью, которую сравнивают с малиновым желе.
С этого момента диагноз инвагинации не вызывает сомнения. Но, к сожалению, данный симптом появляется через несколько часов от начала заболевания, иногда через сутки, и ориентироваться только на него – значит подвергать жизнь ребенка серьезной угрозе.
Развитие заболевания по классическому сценарию: резкое, внезапно возникшее беспокойство ребенка, свидетельствующее о сильных болях в животе, заставит мать обратиться за медицинской помощью, не дожидаясь появления других симптомов болезни. За судьбу такого ребенка можно не беспокоиться: находясь под наблюдением детского хирурга, он вне опасности.
Но медицина – дама капризная, и не всегда следует своим собственным законам. Многие заболевания имеют склонность к атипичному течению, и инвагинация не является исключением.
Довольно часто основной симптом – сильное внезапное беспокойство – смазан или отсутствует, поэтому мама не сразу обращается к врачу. Да и для врача в данном случае диагноз представляет трудности, тем более что напряжение мышц передней брюшной стенки не выражено и живот малыша остается мягким.
В таких случаях имеют значение малейшие симптомы и изменения в поведении ребенка, которые должна заметить внимательная мама и рассказать о них врачу.
Именно маме принадлежит главная роль в диагностике нетипичных форм заболевания, ведь она постоянно находится при малыше, наблюдает за его состоянием, и изменения в его самочувствии не должны пройти мимо нее.
Прежде всего, нарушается поведение ребенка. Он становится капризным, хнычет, канючит, но легко успокаивается, если взять на руки, привлечь его внимание ярким предметом или любимой игрушкой. При ласковом обращении к нему малыш улыбается, произносит звуки. Однако мама должна заметить снижение двигательной активности ребенка: его ножки лежат спокойно, а не «крутят педали», как обычно, при виде знакомого лица. Да и движения ручек плавные, замедленные, как при засыпании.
В дальнейшем ребенок становится вялым, безучастным, большую часть времени дремлет, а, просыпаясь, плачет тихо и жалобно, что свидетельствует о нарастающей интоксикации организма.
В некоторых случаях во время сна ребенка мама может заметить асимметрию его живота: вздутая правая половина и запавшая левая или наоборот, в зависимости от локализации инвагината. Это уже готовый диагноз, который может быть поставлен в первые часы заболевания.
У других детей первыми симптомами, свидетельствующими об инвагинации, могут стать кряхтение и натуживание.
«Он как-то странно кряхтит, – скажет мама врачу, – кряхтит и тужится, как будто хочет покакать, но ничего не получается».
Внимательные мамы являются верными помощницами врача в своевременном обнаружении этого хирургического заболевания. А ранняя диагностика позволяет избежать оперативного вмешательства и расправить инвагинацию путем раздувания кишечника воздухом с помощью специального приспособления.
Для грудного ребенка любая, даже самая легкая, операция является сильным травмирующим моментом в жизни. Иногда она неизбежна, но в случае инвагинации совместные действия родителей и врачей способны уберечь малыша от хирургического вмешательства.
Для грудного ребенка любая, даже самая легкая, операция является сильным травмирующим моментом в жизни. Иногда она неизбежна, но в случае инвагинации совместные действия родителей и врачей способны уберечь малыша от хирургического вмешательства.
Нередко главный симптом заболевания – выделение из прямой кишки слизи с кровью – вопреки логике ведет к позднему обращению за медицинской помощью.
Зная, что появление слизи и крови в кале характерно для дизентерии, мама пытается лечить ребенка самостоятельно, опасаясь (и совершенно напрасно) принудительного помещения в инфекционную больницу.
Иногда эту же ошибку допускают и начинающие врачи, введенные в заблуждение спокойным состоянием живота на фоне вялости ребенка и повторной рвоты. Так теряется драгоценное время, и на операционный стол малыш попадает в тяжелом состоянии, иногда слишком поздно.
Широко известная истина – болезнь легче предупредить, чем вылечить – распространяется и на инвагинацию. Помните неблагоприятные условия, ведущие к нарушению моторики кишечника, о которых сказано выше? Устраните их, и вы лишите инвагинацию шанса.
Наиболее уязвим для заболевания малыш при переходе на искусственное вскармливание и введении прикорма. Несоблюдение правил знакомства с новой пищей грозит серьезными неприятностями со стороны желудочно-кишечного тракта: срыгивания, рвота, понос, запор и самое страшное – инвагинация.
Вот почему развитие заболевания почти всегда связано с нарушением принципов питания. О правилах перевода ребенка на искусственное вскармливание довольно подробно говорилось во второй главе. Но, учитывая важность вопроса, повторим урок еще раз.
Важно помнить!
Если перевод с естественного вскармливания на искусственную смесь осуществляется одномоментно, без предшествующего ему периода смешанного вскармливания, помогающего организму ребенка адаптироваться к новому виду пищи, то необходимо действовать поэтапно и последовательно:
• В первый день на каждое кормление дается не более половины возрастной нормы, а недостающий объем восполняется фруктовым или овощным отваром, чаем, 5 %-ным раствором глюкозы, отваром шиповника;
• На следующий день количество смеси доводится до 2/3 необходимого объема с добавлением нужного количества жидкости;
• В течение 4–5 дней при условии хорошей переносимости объем смеси доводится до нормы;
• Обязательным условием является получение ребенком достаточного количества жидкости, так как повышенное содержание белка в молочных смесях требует для усвоения больше жидкости;
• Выбирая искусственную смесь для своего малыша, тщательно следуйте возрастным и количественным рекомендациям, указанным на упаковке;
• Перерывы между кормлениями должны быть не менее 3,5 часов, так как для переваривания и усвоения молочной смеси требуется более длительная и напряженная работа пищеварительного аппарата, а беспорядочные кормления могут привести к его срыву;
• Не перекармливайте ребенка, не заставляйте его съедать всю «положенную» порцию, если он отказывается. Здоровый организм сам регулирует свои потребности, а систематическое переедание приводит к перерастяжению желудка и привычке к употреблению повышенного количества пищи;
• Смесь из соски не должна «литься рекой». Быстрое опорожнение бутылочки не вызывает чувства насыщения, а дополнительное количество пищи приведет к срыгиванию или рвоте;
• Если ребенок хорошо переносит выбранную вами смесь, не пытайтесь переводить его на другую, так как к любому новому продукту организм должен приспосабливаться, а для него это дополнительная нагрузка;
• При кормлении следите за правильным положением бутылочки. Смесь должна полностью заполнять соску, чтобы предупредить заглатывание воздуха и последующего за этим срыгивания.
При воспалительных заболеваниях кишечника, сопровождающихся частым жидким стулом, а следовательно, усиленной перистальтикой, необходимо своевременное и качественное лечение, устраняющее почву для развития инвагинации.
Глава 8. От года до трех.
Еще раз о безопасном пространстве.
В бесконечной череде кормлений – купаний – гуляний – стирок стремительно пролетел этот год, и малыш встречает свой первый день рождения уверенно стоящим на ножках, с небольшим словарным запасом и огромным желанием познакомиться с окружающей средой. Теперь его жизненное пространство не ограничено кроваткой и манежем, ему принадлежит весь мир, не всегда настроенный доброжелательно. Об опасностях, подстерегающих вашего малыша в родных стенах и на улице, вы должны помнить днем и ночью с тех пор, как он получил возможность передвигаться по квартире, неважно, ползком или пешком.
Неуемная жажда жизни и природная любознательность заставляют его забираться в самые труднодоступные уголки и доставать предметы и вещества, не предназначенные для детских игр. Уследить за ним порою невозможно, ведь он обладает удивительной способностью находиться одновременно в нескольких местах. Поэтому заранее позаботьтесь о безопасности родного жилища, чтобы уберечь малыша от несчастья.
Если ребенок играет на полу, проверьте, нет ли там пуговиц, монет, иголок и других мелких предметов, которые могут попасть ему в рот и дыхательные пути. Еще лучше, прежде чем спустить малыша на пол, пропылесосить все ковры и паласы.
Но маленький следопыт способен отыскать пуговку, горошину или колечко, закатившиеся в угол и недоступные прожорливому пылесосу. Что он сделает с находкой? Вариантов много. Во-первых, он попробует предмет «на зубок», а возможно, проглотит его.
Не впадайте в панику. Если предмет гладкий, с ровными краями, опасности он не представляет, и на следующий день выйдет естественным путем. А вы обнаружите его в горшке.
Инородное тело может застрять в пищеводе, в одном из его физиологических сужений. Тогда ребенок будет испытывать стеснение за грудиной и боль, усиливающуюся с каждым глотательным движением. По этой причине малыш перестанет сглатывать слюну, и она будет вытекать изо рта. Этих признаков достаточно, чтобы заподозрить инородное тело пищевода, даже если вас не было рядом с ребенком в момент экспериментов с находкой. Вам придется срочно обратиться к врачу для извлечения «помехи».
Гораздо тяжелее протекают случаи попадания инородных предметов в дыхательные пути. Несчастье может произойти даже во время еды, когда малыш с полным ртом разговаривает или плачет, делая вдох, и кусочек пищи попадает в гортань. Возникает приступ сильного кашля, во время которого ребенок синеет и на несколько секунд перестает дышать. Так организм пытается не допустить посторонний предмет в трахею и бронхи и вытолкнуть его наружу. Помогите ребенку, не дожидаясь приезда «Скорой помощи». Здесь счет идет на секунды. Уложите малыша на свои колени лицом вниз, левой рукой поддерживая грудь и нижнюю челюсть. Правой рукой нанесите несколько быстрых и сильных ударов по спине между лопатками. Указательным пальцем правой руки надавите на корень языка, вызывая рвотный рефлекс. Так вы поможете удалить инородное тело из дыхательных путей.
Маленький экспериментатор может засунуть семечку или горошину в нос или ухо. Не пытайтесь самостоятельно извлечь их оттуда. Не имея специальных инструментов, вы рискуете протолкнуть инородное тело в глубину органа. Обратитесь к ЛОР-врачу, для него эта процедура – дело привычное, а личная коллекция извлеченных инородных предметов пополнится еще одним экземпляром.

Assignments / Dreamstime.com
Электрические провода, телефонные шнуры уберите за шкафы и диваны. Электророзетки сделайте недоступными или снабдите их заглушками. Все электроприборы после работы отключайте из розетки.
Не ставьте возле окон стулья и кресла, по которым ребенок может забраться на подоконник. Не оставляйте окна открытыми! Сколько маленьких «парашютистов» подбирают с асфальта врачи «Скорой помощи» каждое лето?! Для многих этот полет становится последним в жизни.
Все режущие, колющие предметы должны быть недоступны для малыша, так же как и бьющаяся посуда.
Спички, зажигалки, газовые горелки имеют очень привлекательный вид для детей – не позволяйте им играть с этими предметами.
Не вешайте на шею малышу соску на веревочке или цепочку – во сне он может затянуть ее.
Особую опасность представляют для ребенка кухня и ванная комната. Выдвижные ящики и дверцы шкафчиков должны быть заперты, чтобы малыш не добрался до опасных предметов. Кастрюли и сковородки с кипящим содержимым должны находиться на дальних конфорках, а их ручки отворачивайте к стене, чтобы ребенок не мог сдернуть их на себя.
Не ставьте на стол, покрытый клеенкой или скатертью, чайник с горячей водой или кастрюлю с супом. Малыш может потянуть за свисающий край и опрокинуть на себя обжигающее содержимое.
Не разрешайте маленькому исследователю крутить ручки газовой плиты (лучше снимите их на время), открывать горящую духовку, залезать в мусорное ведро.
Не занимайтесь приготовлением пищи, держа на руках малыша. Неосторожное движение может привести к ожогу, а кипящее масло может брызнуть на нежную детскую кожицу.
Двери в ванную комнату должны быть закрыты на защелку. Малышу там нечего делать без взрослых. Вся косметика, моющие, чистящие и дезинфицирующие средства должны храниться в запертом шкафу.
Если ребенок моется в ванне, нельзя оставлять его ни на секунду. Достаточно воды до лодыжек, чтобы, поскользнувшись, захлебнуться.
Не оставляйте в ванне замоченное белье. Вдруг малышу захочется постирать в ваше отсутствие.
Недопустимо, сняв с плиты таз, в котором кипятилось белье, оставить его на полу в ванной или в кухне. Сколько детей получили тяжелые ожоги, попав по неосторожности в такие «ловушки». И сколько слез было пролито несчастными матерями, повинными в этих трагедиях!
В каждом доме имеются запасы моющих и дезинфицирующих средств, аэрозолей и порошков для борьбы с насекомыми, препаратов бытовой химии, представляющих смертельную опасность для малышей при употреблении внутрь.
А лекарственные препараты, скопившиеся в доме с незапамятных времен, с давно истекшим сроком годности, с полустершимися названиями, применяемые неизвестно от каких болезней, но хранящиеся «на всякий случай»! И вот наступил этот случай, к сожалению, несчастный, когда любознательный малыш добрался до этого скопления опасных ненужностей и знакомится с ними на вкус.
Ребенок все предметы пробует «на зубок», так он познает окружающий мир, и с этим надо считаться вообще и, в частности, приобретая игрушки и предметы ухода за малышом.
Игрушки должны иметь сертификат качества, подтверждающий, что они изготовлены из экологически чистых материалов, а краски не содержат токсических веществ, ведь с первой же минуты игрушка окажется во рту. Вы уверены, что мелкие детали не отвалятся от погремушки или машинки при первом же знакомстве, а острые края и углы не станут причиной ссадин и порезов? А у мягкого плюшевого мишки не отклеится глаз-пуговица и не оторвется черный кожаный нос? Эти мелкие частицы могут попасть в пищевод и в дыхательные пути младенца, вызвав удушье.
Вообще мягкие игрушки не рекомендуются для детей до 2 лет. Малыш обязательно засунет пушистого зайчика в рот, обслюнявит, может подавиться волосками. «Пушистики» быстро пачкаются, а после стирки деформируются и теряют привлекательный вид.
Еще одна опасность, подстерегающая ребенка в родных стенах, – домашние животные. Ежегодно только в Москве от укусов собак и кошек страдает около 10 тысяч детей. Не оставляйте маленького ребенка наедине с домашним животным и внимательно наблюдайте за поведением последнего. Заметив малейшую агрессию, направленную на малыша, немедленно принимайте меры.
Какой малыш откажется испытать чувство полета, раскачиваясь на качелях? Он требует от мамы раскачивать его все сильнее и сильнее, «выше неба», чтобы показать, какой он смелый и бесстрашный. Увлеченный полетом, он нередко забывает об опасности и отпускает ручку, чтобы почесать нос или поправить платочек. И радостный полет заканчивается падением. Продолжающие свой разбег качели ударяют пытающегося подняться малыша по голове, нанося дополнительную травму. Бывает, что неосторожный ребенок подбегает к качелям, на которых раскачивается его друг-приятель, и отлетает, отброшенный нечаянным ударом ног последнего. В таких случаях чаще всего удар приходится по лицу, по губам, нередко страдают зубы.
Будьте внимательны, находясь на детской площадке. Качели – это не единственная опасность, подстерегающая малыша. Забравшись на горку, дети порой начинают выяснять, «кто первый съедет» с нее, толкая друг друга, и более слабый падает с высоты.
Подстраховывайте малыша, когда он карабкается на шведскую стенку или перекладину, – осторожность не помешает. Следите, чтобы на прогулке не развязывались шнурки, не болтались длинные концы шарфа, которыми можно зацепиться и повиснуть на лесенке или на заборе.
Не допускайте, чтобы ребенок подбегал к вращающимся каруселям. Это еще один источник повышенной опасности для неосторожных малышей.
Не позволяйте старшему ребенку катать малыша на заднем сиденье велосипеда. Ножка может попасть в колесо между спицами, а это грозит получением рваной раны или перелома.
В общем, и дома, и на прогулке за ребенком нужен глаз да глаз. Поэтому главу о развитии ребенка после года мы и начали с разговора о создании для него безопасного пространства.
Как растет ребенок?
У годовалого ребенка темпы физического роста несколько замедляются, зато нервно-психическое развитие прогрессирует не по дням, а по часам.
К своему первому дню рождения ребенок весит от 10 до 12 кг, имеет рост от 75 до 85 см, окружность головы 46–47 см, а во рту у него выстроились в два ряда 8 зубов. Если на первом году жизни ежемесячная прибавка веса исчислялась довольно значительными «привесами», то теперь за год он будет поправляться на 2–3 кг, а «подрастать» на 5–7 см.
Не спешите переводить ребенка на «общий» стол лишь на том основании, что «мы уже большие» и «больше всего любим сосиски». Правильное питание ребенка остается главным условием его нормального роста и развития, а также укрепления иммунитета.
Некоторые родители до сих пор считают, что чем лучше ребенок кушает, тем он здоровее и крепче. Пора пересмотреть свое отношение к пище и перестать перекармливать детей. Ожирение является настоящей бедой для многих стран. Только в Америке больше 50 % населения подвержены этой болезни. Наша страна скромно умалчивает о своих достижениях в этом вопросе, но достаточно посмотреть вокруг, чтобы понять: призыв «догнать и перегнать Америку» в этом виде спорта будет скоро выполнен.
Питание ребенка от 1 до 3.
Годовалый ребенок продолжает активно расти и развиваться, поэтому его организму требуются пластические и энергетические ресурсы, обеспечивающие сложные процессы формирования и совершенствования всех органов и систем.
Мы уже знаем, что основным строительным материалом, из которого формируются собственные органы и ткани, являются белки, поступающие с пищей. В этом возрасте суточная потребность ребенка в белках выражается в 4 г на каждый килограмм веса. В состав белков входят разные аминокислоты. Всего их 20, а 8 из них являются незаменимыми, то есть они не синтезируются в организме и обязательно должны поступать с пищей, чтобы обеспечить растущий организм жизненно необходимыми веществами. Незаменимые аминокислоты содержатся в белках животного происхождения, которые должны составлять 75 % от суточного объема белков. Оставшиеся 25 % должны приходиться на долю растительных белков, содержащихся в крупах, овощах, зелени.
Жиры являются основным источником энергии, а также входят в состав всех клеток организма, участвуют в обмене веществ и являются поставщиками жирорастворимых витаминов и ПНЖК. Огромное значение в питании детей имеет качество жира. Из животных жиров наиболее ценными для ребенка являются сливочное масло, сметана и сливки.
Суточная потребность в жирах составляет 4 г на 1 кг веса.
При этом 15–20 % жиров должны быть растительного происхождения, поставляющие полиненасыщенные жирные кислоты, из которых наиболее важны в питании детей линолевая и арахидоновая. Первая содержится в подсолнечном, кукурузном, хлопковом масле, а вторая – в льняном и конопляном.
Углеводы поставляют организму энергию, принимают участие в обменных процессах, входят в состав клеток и тканей. Потребность детского организма в углеводах составляет 16 г на 1 кг веса. Соотношение между основными питательными веществами, являющееся основой сбалансированного питания, должно быть таким:
Б: Ж: У = 1: 1: 4.
Калорийность суточного рациона для ребенка в возрасте от 1 года до 1,5 лет должна составлять 1100–1200 ккал, а в возрасте от 1,5 до 3 лет – 1300–1400 ккал.
Основу рациона годовичка по-прежнему составляют молочные продукты – до 600 мл в сутки. В этот объем входит не только молоко, но и кисломолочные продукты, представленные в настоящее время в изобилии: кефир, простокваша, йогурт, ацидофилин, ряженка и т. д. Отдайте предпочтение тем продуктам, в состав которых добавлены полезные бифидобактерии.
Творог и творожные изделия (сырки, сырковая масса) богаты белком, хорошо усваиваются организмом, являются источником кальция, который необходим в этом возрасте из-за интенсивного появления зубов. Поэтому 3–4 раза в неделю они должны появляться на столе ребенка раннего возраста. Дети любят творожную запеканку, сырники, ленивые вареники, к которым подается сметана, соус из сливок, сливочное масло или джем.
Успешно применяется в детском питании сыр, мягкий, неострый, лучше плавленый или натертый, которым можно посыпать кусочек хлеба с маслом или добавить в макаронные изделия.
Ребенок в возрасте 1 года имеет 8 передних зубов, которые не предназначены для пережевывания пищи. Это обстоятельство следует иметь в виду и не торопиться с введением твердой пищи. Тщательное измельчение пищи теперь ни к чему, но мясо по-прежнему следует пропускать через мясорубку, а кусочки овощей в супе разминать вилкой. Малыш уже умеет жевать (деснами), но для него этот процесс является трудной работой, и он быстро устает, поэтому не торопитесь с твердой пищей. В 1,5 года добавятся еще 6 зубов, в том числе 4 коренных. Вот теперь пора нагружать их, чтобы они выполняли свою работу, тем более что скоро появятся и все остальные. К 2 годам весь комплект молочных зубов красуется на своем месте, а меню становится разнообразнее. И дело не только в появлении зубов, но и в повышении активности пищеварительных ферментов и улучшении моторной функции кишечника.
Период протертой пищи закончился. Малыш уже активно жует и вполне справляется с кусочками овощей, вареного или тушеного мяса. Во время еды не забывайте напоминать ребенку о необходимости тщательного пережевывания пищи и не торопите его.
Количество мяса в рационе постепенно увеличивается. Рекомендуется в основном говядина и телятина, но иногда можно давать нежирную свинину, утятину, гусятину. В детском питании успехом пользуются куры, индейка, крольчатина, имеющие нежное и вкусное мясо, а также субпродукты, богатые минеральными веществами: печень, язык. В дневном рационе мясо должно присутствовать в количестве 100–120 г.
Не увлекайтесь колбасными изделиями, натурального мяса в них немного, а различных наполнителей и жира – сверх меры. К сожалению, быстрота и простота приготовления делают эти продукты чрезвычайно популярными у молодых мам, к тому же дети с удовольствием поглощают сосиски и сардельки, да и от бутерброда с колбаской не отказываются. Если уж не можете совсем отказаться от любимого народного кушанья (колбасы), используйте для детского питания только вареную с минимальным количеством жира, а сосиски и сардельки – только из говяжьего мяса.
А вот рыбу употребляйте обязательно. Это источник высококачественного белка, который к тому же переваривается и усваивается лучше, чем мясо. В рыбе содержится витамин А, минеральные вещества и полиненасыщенные жирные кислоты (ПНЖК), которые способствуют развитию центральной нервной системы. Можно готовить морскую и речную рыбу, только будьте осторожны с косточками, тщательно выбирайте их перед подачей блюда ребенку. Рыба и морепродукты являются поставщиками йода, необходимого для нормальной мозговой деятельности. Дефицит йода приводит к отставанию в умственном развитии. Об этом должны знать все, тем более что в Центральной России 20 % населения страдают эндемическим зобом, а 90 % московских детей испытывают недостаток йода. Используйте в питании всей семьи йодированную соль, это восполнит дефицит важного микроэлемента в вашем рационе.

Yanik Chauvin / Dreamstime.com
Особого разговора заслуживает употребление икры. Многие родители считают этот деликатес незаменимым по пищевой ценности продуктом и покупают специально «только для маленького». На самом деле для ребенка это не самый лучший продукт: из-за высокого содержания жира икра плохо переваривается и усваивается, нередко вызывает аллергические реакции. Так что икру лучше съешьте сами, а малыш удовольствуется котлеткой из трески. За неделю ребенок должен 2–3 раза получить рыбное блюдо (по 70–100 г).
В детском питании широко используются яйца куриные и перепелиные, богатые белком, минеральными веществами, витаминами А, Д и группы В. В яичном желтке содержится около 30 % жира в виде мелкодисперсной эмульсии, которая легко усваивается организмом. Яйца являются продуктом повышенной биологической ценности по составу и усвояемости незаменимых аминокислот. В неделю ребенок должен употреблять 2–3 яйца в виде омлета или сваренных вкрутую. Не рекомендуются для детского питания утиные и гусиные яйца, так как водоплавающие часто бывают заражены сальмонеллами. Если у ребенка аллергия на яичный белок, придется давать ему только желток.
Жиры для детей раннего возраста необходимы в виде сливочного и растительного масла. Никаких маргаринов и «облегченного» или «диетического» масла, так как эти жировые продукты содержат гидрогенизированные жиры, нарушающие все обменные процессы в организме. Они и для взрослых-то людей чрезвычайно вредны, а для растущего детского организма и подавно! Только натуральное сливочное масло – 25–30 г в день в виде бутерброда или добавки в кашу, пюре. Готовить на нем пищу не следует, термическая обработка снижает пищевую ценность.
Растительное масло (подсолнечное, оливковое, соевое) используется для заправки салатов, винегретов и для приготовления пищи. Его суточная норма – 8–10 г (2 чайные ложки). Старайтесь употреблять в питании всей семьи не только рафинированное, но и нерафинированное масло, в котором содержатся ценные биологически активные соединения – фосфолипиды.
Хлебобулочные изделия для ребенка от 1 года до 3 лет должны составлять от 80 до 100 г в сутки. Обязательно предлагайте малышу ржаной хлеб – 30 г, так как в нем содержатся витамины группы В, растительная клетчатка, заставляющая кишечник работать. Пшеничный хлеб, сдобная булочка, пряники, печенье, пирожок – общий вес этих изделий не должен превышать 70 г в день. Ежедневное избыточное употребление простых углеводов быстро приведет к избыточному весу и ожирению.
А вот сложным углеводам в виде фруктов и овощей отводится почетное место в наборе продуктов для детей раннего возраста. Они богаты минеральными веществами, витаминами, органическими кислотами, растительной клетчаткой, пектином, помогающими процессам пищеварения и обмена веществ. Сложные углеводы медленно расщепляются и постепенно всасываются в кровь, поддерживая постоянный уровень глюкозы. А сахар и кондитерские изделия относятся к быстрым углеводам, которые быстро поступают в кровь и откладываются в тканях в виде жиров. Поэтому в питании детей должны преобладать сложные углеводы (фрукты, овощи) – до 400 г в сутки, а сахар и кондитерские изделия не более 50 г.
Крупяные и макаронные изделия в детском питании используются широко в виде каш, запеканок, гарниров. Практически любая крупа годится для приготовления каши. А если в кашу еще добавлять тертое яблоко, изюм, курагу, орехи или ягоды, то каждый день можно баловать малыша разными кулинарными шедеврами. Тогда он не будет отказываться от надоевшей каши и требовать колбасы.
Не увлекайтесь макаронными изделиями, в них много углеводов. Поэтому для детей с избыточным весом использование макарон нежелательно, лучше приготовить овощной гарнир. К нашему второму хлебу – картофелю тоже относитесь без особого пристрастия все из-за тех же углеводов, не более 100 г в день. Зато все остальные овощи и зелень должны радовать вас своим широким ассортиментом ежедневно. Аккуратно относитесь к бобовым растениям (фасоль, горох, бобы), многие дети плохо переносят их и после употребления, например, горохового супа жалуются на боли и вздутие живота.
Из напитков детям раннего возраста рекомендуются фруктовые и овощные соки, компоты из свежих и сушеных фруктов, настой шиповника, травяные чаи. Чем позднее ваш малыш познакомится с разноцветными газированными напитками, тем лучше для его пищеварительной системы. А вот минеральная водичка без газа или природная питьевая вода здоровью не повредят.
Желательно соблюдать у детей режим кормления. Это приучает желудок к ритмичной работе, способствует выработке пищеварительных ферментов и поддержанию постоянного уровня глюкозы в крови.
Завтрак (9.00–10.00) Молочная каша – 150 г, чай сладкий с молоком (100 мл), кусочек хлеба с маслом.
Обед (12.00–13.00) Салат из моркови со сметаной – 25 г, овощной суп на мясном бульоне – 100 г, вермишель – 100 с фрикадельками – 50 г, компот – 100 мл.
Полдник (16.00–17.00) Творог с фруктовым пюре – 100 г, отвар шиповника – 100 мл.
Ужин (19.00–20.00) Овощное пюре – 100 г, суфле из рыбы – 50 г, чай сладкий – 100 мл.
Малыш в возрасте от 1 года до 1,5 лет должен получать пищу часто – 5 или 6 раз (если просыпается рано). Не спешите сажать ребенка за стол, как только он открыл глазки. Пусть «нагуляет» аппетит, а пока можно предложить стаканчик сока (100–150 мл).
Завтрак (9.00–10.00) Молочная каша с добавлением фруктов – 200 г, чай с молоком – 150 мл, хлеб с маслом.
Обед (12.00–13.00) Винегрет с растительным маслом – 35 г, овощной суп – 100 г, котлета рыбная (65 г) с картофельным пюре – 100 г, компот – 150 мл.
Полдник (16.00–17.00) Булочка (65 г) с йогуртом (125 мл), фрукты – 150 мл.
Ужин (19.00–20.00) Сырники со сметаной (180 + 20 г), молоко – 150 мл.
Перед сном можно предложить стакан молока, кефира, ряженки, ацидофилина – 150 мл. На весь день ребенку положено 10 г ржаного и 40 г пшеничного хлеба.
Для ребенка от 1,5 до 3 лет режим питания сохраняется тот же, но порции несколько увеличиваются. Сразу после пробуждения предложите малышу фруктовый сок или фруктовое пюре – 150 г.
Перед сном можно предложить стакан кефира, сока, фрукты – 200 мл. На весь день ребенку потребуется 30 г ржаного и 50 г пшеничного хлеба.
Меню для ребенка составляйте в соответствии с вкусовыми пристрастиями малыша и собственным здравым смыслом, не допускайте перекосов в сторону избыточного содержания углеводов или мясных продуктов, чем нередко грешат мамы мальчиков: «Мужичок растет – мяса требует!». Питание должно быть сбалансированным по содержанию белков, жиров, углеводов, витаминов и минералов. Перегружать рацион ребенка животными белками – значит давать повышенную нагрузку почкам и вызывать нарушения азотистого обмена.
Еще до года (примерно в 9–10 месяцев) ребенок потянется за ложкой и сделает попытку кушать самостоятельно. Конечно же это получится не сразу. Особенно трудно малышу справиться с жидкой пищей, которую никак не удается донести до ротика.
Но не отбирайте ложку, а помогайте малышу направлять ее по адресу. Если перед малышом стоит тарелка с густым блюдом, он постарается обойтись без столовых приборов и станет есть руками. Уговорите его взять в руку ложку и пользоваться ею. Купите ему ложку с толстым круглым черенком – ее удобнее держать. Орудовать ложкой для ребенка настоящий труд, поэтому он быстро устает. В таком случае докормите его сами.
Чтобы уберечь одежду от разноцветных пятен, надевайте малышу клеенчатый нагрудник с карманом, куда будет стекать не попавшая в рот пища. Ежедневные тренировки с ложкой скоро принесут свои результаты, и в возрасте 14 месяцев большинство детей уверенно справляются с задачей – едят самостоятельно. Правда, часть еды по-прежнему попадает мимо рта, но требовать аккуратности от малыша второго года жизни несколько преждевременно, хотя обучать правилам поведения за столом уже пора.
Шагом марш!
В возрасте одного года ребенок делает первые шаги, хотя некоторые малыши ходят уже с 10–11 месяцев (чаще мальчики), а другие пойдут только в 13–14 месяцев. Не страдайте понапрасну, если ваш годовичок не хочет ходить без поддержки. По всей видимости, он хорошо ползает, и такой способ передвижения его вполне устраивает. О положительном значении ползания в развитии ребенка мы уже упоминали: укрепляются мышцы спины и конечностей, развивается координация тела в пространстве, вырабатывается синхронность в движениях шеи, туловища, конечностей, осваиваются сложные повороты тела. Совершенствуется тактильная чувствительность ладоней при соприкосновении с твердым полом, шершавым ковром, гладким кафелем, мягким одеялом.
Ходьба – это сложное сочетание различных движений, требующее не только физического развития, но и достаточной степени неврологической зрелости. Если у ребенка отсутствует патология опорно-двигательного аппарата, он скоро непременно примкнет к двуногим существам, и ваше самолюбие не будет испытывать ущерба при виде давно бегающих ровесников вашего малыша.
Первое время «ходунок» может довольно часто возвращаться к ползанию на четвереньках. Так он чувствует себя увереннее и безопаснее. А вертикальное положение для него еще не совсем привычно, поэтому он стоит «на полусогнутых», выпятив живот вперед и расставив ручки в стороны для равновесия. Иногда продолжает ходить боком и «на цыпочках», натыкается на окружающие предметы и часто падает. Устойчивость в вертикальном положении он приобретет через 3–4 месяца и скоро научится поворачивать голову и туловище назад, не «приземляясь» при этом на попу. Если при ходьбе он не опирается на полную стопу, а продолжает бегать на носочках, обратитесь к невропатологу для исключения гипертонуса икроножных мышц. По мере приобретения устойчивости полусогнутые ножки выпрямляются и уже не разводятся широко, стопа при ходьбе ставится сначала на пятку, затем на носок, ручки опускаются вдоль туловища, и ребенок осваивает более сложные движения: поднимается и опускается по лесенке, ходит назад и пытается бегать. А к концу второго года он уже прыгает, «как зайчик», отрывая одновременно обе ноги от пола, поднимается и спускается по ступенькам, держась за опору, бегает, держа предмет обеими руками.
Первые башмачки.
Первую обувь для крохи вы приобретете задолго до того, как он начнет ходить. Как только малыш становится на ножки, изменяется положение тела в пространстве, нагрузка на позвоночник и суставы перераспределяется, а нагрузка на стопы увеличивается. Пришло время покупать туфельки для малыша, удобные и практичные, в которых он будет чувствовать себя комфортно и легко.
Несколько десятков лет назад над покупкой обуви для малыша никто и не задумывался. Всем детям покупали пинетки, которые служили универсальной обувью для начинающего ходить крохи. Сегодня ортопеды рекомендуют пинетки исключительно для психологической подготовки малютки к ношению обуви. Для ходьбы они не годятся, так как способствуют развитию плоскостопия. Пинетки надевают на ножки с полугода, чтобы ребенок привыкал к ношению «посторонних» предметов, а также с целью фиксации голеностопного сустава. Как только кроха начинает вставать на ножки, спрячьте пинетки в укромный уголок, чтобы через многие годы продемонстрировать своему взрослому чаду его первую обувь, и купите ботиночки.
Отнеситесь к покупке обуви серьезно. Лучше всего отправиться за покупкой с малышом, тогда в магазине вы сможете примерить несколько пар обуви и выбрать наиболее подходящую по размеру и уровню комфорта. Если покупка производится «на глазок», подготовьте заранее бумажные стельки, которые помогут вам в приобретении ботиночек. Поставьте кроху на белый лист бумаги и обведите стопу карандашом. Вот и мерка готова, с ней вы пойдете в магазин.
По какому принципу выбирать обувь для малыша? Лучше, если это будут ботиночки производства фирмы, специализирующейся на изготовлении детской обуви. В таких изделиях учитываются анатомо-физиологические особенности «нежного» возраста, и нога малыша будет чувствовать себя «в своей тарелке».
Лучший материал для детских туфелек-ботиночек – натуральная кожа. Но и стоимость такой пары обуви приближается к стоимости модельных женских сапог, а срок ношения ограничен несколькими месяцами из-за быстрого роста малыша.
По этой же причине не покупайте понравившуюся обувь на вырост. Пока подойдет нужный сезон, нога успеет перерасти красивые туфельки на 1–2 размера.
Башмачки для малыша должны быть легкими, чтобы маленькая ножка не устала носить «вынужденный вес».
Носок у детской обуви должен быть широким, ведь детские пальчики расположены веером. Наличие широкого ранта защищает пальчики от ушибов. Пятка должна быть зафиксирована жестким и плотным задником, что предохраняет слабый связочный аппарат стопы от травм. По верхнему краю задника должен проходить мягкий валик, защищающий нежную пяточку от мозолей. Выбирайте ботиночки и туфельки на липучках или на шнурках, чтобы зафиксировать голеностопный сустав и предотвратить вывихи.
Обратите пристальное внимание на подошву: она не должна быть гладкой, скользкой. Лучше купить такие туфельки, у которых подошва имеет рельефный рисунок. Но и с гладкой поверхностью можно справиться самим: пройдитесь по ней пару раз напильником или наклейте несколько полосок пластыря, и малыш перестанет скользить по паркету и падать.
Детская ножка склонна к плоскостопию. Для ее профилактики предусмотрено наличие в обуви для малышей специальной анатомической стельки и супинатора. Врачи отрицательно относятся к мягким домашним тапочкам и шлепанцам с ровной и плоской стелькой. Если ребенок вынужден ходить долгое время в такой обуви, у него непременно возникнут ортопедические проблемы: плоскостопие, остеохондроз, сколиоз. Поэтому, увидев в магазине мягкие тапочки в виде забавных зверюшек с глазками и ушками, обойдите их за километр. За их милой внешностью скрывается скверный характер и угроза плоскостопия.
К подошве предъявляются следующие требования: она должна быть одновременно твердой, упругой и легкой. Это достигается путем сочетания нескольких слоев (кожа, резина, пробка, ткань и т. д.). В спортивной обуви, например, число слоев может доходить до 4–5, где каждый уровень выполняет свою задачу.
Для детских туфелек достаточно 2-х слоев, чтобы ножке было удобно, а подошва хорошо гнулась, повторяя движения стопы с пятки на носок. Чтобы проверить эластичность подошвы, попробуйте соединить пятку с носком. Если это удалось сделать без труда, смело платите деньги в кассу: обувь соответствует физиологическим изгибам стопы.
Подошва должна иметь невысокий и широкий каблучок (0,5 см), чтобы нагрузка распределялась по всей стопе равномерно и не мешала ее правильному формированию. Когда малыш будет ходить уверенно, высота каблучка увеличится до 1,5 см.
Чтобы ножка имела возможность дышать и проветриваться, верх обуви должен иметь вентиляционные отверстия. Видите, на сандаликах выбиты цветочки, ромбики или еще какие-то узоры? Это не только для красоты, но и для нормального теплообмена.
Помните о том, что детские косточки состоят из хрящевой ткани и легко подвергаются деформации. Поэтому при покупке обуви предъявляйте к ней повышенные требования. Ведь здоровье человека начинается со здоровых ног.
А где же наши ручки?
На первом году жизни ребенок пользуется в основном одной рукой, а второй лишь поддерживает нужный предмет, но активно не владеет ею. После года ручные движения совершенствуются, вторая рука начинает выполнять активные действия, которые усложняются с каждым днем. Ребенок учится открывать и закрывать шкафы и дверцы, вытаскивать ящики комода и задвигать их. Он может открыть коробку и вложить в нее маленькую игрушку, ставит кубики один на другой, насаживает кольца пирамиды на стержень и т. д. С мелкими предметами ему еще трудно управляться, но он пытается освоить «эпистолярный жанр» и с удовольствием манипулирует карандашом и ручкой. Такие действия требуют согласованной работы органов зрения – глаз, органов движения – рук, и руководящей роли головного мозга. Предлагайте ему бумагу и карандаши, пусть рисует свои каракули, и не забывайте хвалить за «красивые картинки».
Помогайте малышу развивать мелкую моторику пальчиков и кистей рук. Психологи доказали, что движения в мелких суставах кистей рук способствуют развитию мыслительной деятельности и речи, так как многочисленные рецепторы, расположенные на пальчиках, посылают импульсы в центральную нервную систему и побуждают к развитию речевой аппарат. Уже в первые месяцы жизни рекомендуется вкладывать в ручки младенца предметы, отличающиеся друг от друга по форме, размерам, плотности и качеству поверхности. Так совершенствуется тактильная чувствительность, формируется понятие о свойствах предмета: большой – маленький, мягкий – твердый, круглый – угловатый, шершавый – гладкий и т. д.
Обязательно включайте в занятия с ребенком с первых месяцев пальчиковые игры, типа «сорока-ворона кашку варила», «ладушки», «посчитаем пальчики» и т. д. Ваши усилия не пропадут даром, и, благодаря развитию мелкой моторики, к концу второго года малыш возьмет карандаш не зажатой в кулачок ладошкой, а пальцами. И вы увидите, что качество «письма» и рисования возросло. А малыш все лучше и лучше справляется с мелкими предметами. Посадите его перед собой, высыпьте на стол пуговицы разных размеров и попросите собрать их в коробку или рассортировать по размерам и цвету: «маленькие в эту кучку, а большие в эту» или «красные сюда, а желтые туда». Для малыша такое задание будет началом логического мышления, отличной зарядкой для ума и способом для развития речи. Заодно осваивайте счет: одна пуговица, две пуговицы. Только следите внимательно, чтобы не тащил в рот, и после занятия проверьте, нет ли под столом упавших мелких предметов. Можно попросить его «помочь маме в приготовлении обеда» и перебрать фасоль или крупу все с теми же мерами предосторожности.
Не выдворяйте его из кухни, когда сами находитесь там. Ему гораздо интереснее играть с кастрюлями, мисками, крышками и другими предметами домашнего обихода, чем сидеть одному в комнате, даже в окружении многочисленных игрушек.
Рекомендуется рано приобщать малыша к занятиям лепкой из пластилина или глины, так как разминание эластичного материала способствует приобретению и совершенствованию двигательных навыков. Вы затеяли налепить пельменей или настряпать пирожков? Посадите за стол малыша, дайте ему в руки комок теста, пусть тоже «стряпает». Детским пальчикам такая работа служит прекрасным средством для развития, а малышу доставляет удовольствие и радость от полученного результата. Его плюшку или пирожок непременно нужно испечь вместе с остальными изделиями и обязательно похвалить за старание и мастерство.
Обычные бельевые прищепки тоже могут стать развивающим материалом для головного мозга и кистей рук. Достаньте разноцветные пластмассовые прищепки и попросите малыша разложить их на кучки по цвету, а потом предложите составить из прищепок длинную цепочку, скрепляя их между собой. Для этого малышу потребуются усилия, чтобы разжать прищепку и присоединить к другой, тем самым развивая мелкую моторику ручек.
Мамин помощник.
На третьем году жизни ребенка особенно интересуют ваши действия, он внимательно следит за ними и пытается их повторять. Не запрещайте под вашим контролем трогать колющие и режущие предметы, но объясняйте, почему нельзя брать их без разрешения. То же самое касается нажатия кнопки выключения соковыжималки или мясорубки. Он хочет познакомиться с назначением разных предметов и приборов и имеет на это право. Расскажите, почему нельзя дотрагиваться до огня и горячей кастрюли: прикоснитесь к кастрюле и тут же отдерните руку, демонстрируя опасность и боль.
Ему хочется проверить на прочность ваши ножницы и испробовать на практике их действие. Купите ему детские ножницы и научите ими пользоваться. Малышу понравится резать бумагу, а это тоже очень полезный вид занятий. Если он выдирает страницы из книжки и рвет их на куски, не ругайте его, а предложите «почитать» старые журналы или газеты. Разрывая листы бумаги, ребенок тренирует маленькие пальчики и подготавливает их к более сложным движениям.
Не прогоняйте своего маленького помощника, позвольте ему удовлетворить свой интерес и выполнить привлекательную работу. Это для вас мытье посуды или стирка стоят в длинном ряду надоевших обыденных дел, а малышу кажутся увлекательным занятием, ну и пусть поплещется в тазике с теплой водой или в раковине. Поставьте его на табуретку и подстрахуйте от падения. Правда, потом посуду придется перемывать, а заодно спасать кухню от наводнения, но малыш приобретает навыки манипуляции с различными предметами, а его движения становятся более сложными, дифференцированными и комбинированными. К тому же он учится контролировать силу и направление движений, определять пространственное расположение предметов, а взаимодействие органов чувств, органов движения и мыслительной деятельности совершенствуется.

1868736© / Hallgerd_Dreamstime.com
Ему нравится помогать вам в домашних делах? Не отстраняйте его от работы, даже если она затянется на более длительное время, радуйтесь совместному труду и нахваливайте его без устали. Доверьте ему рукоятку пылесоса, дайте мягкую тряпочку для вытирания пыли, купите маленькую щеточку и совок для собирания мусора. А уж принять участие в мытье пола для малыша равносильно празднику. Попросите его постирать мелкие вещи, собрать разбросанные игрушки, вымыть овощи для салата. Привлекайте к домашним делам с раннего возраста, когда эти занятия доставляют малышу удовольствие. Если вы постоянно отказываетесь от его участия, не удивляйтесь, когда через 10 лет подросток на вашу просьбу о помощи ответит: «Сделай сама».
К концу третьего года жизни происходит дальнейшее развитие двигательных функций, они достигают своего расцвета. Ребенок уверенно ходит не только по ровной поверхности, но и свободно шагает по ступенькам, перепрыгивает через препятствие или обходит его, залезает на игровые формы: шведская стенка, «черепашка», детская горка и т. д. Быстро бегает, спрыгивает с возвышения, уверенно приземляется, умеет кататься на трехколесном велосипеде. Хорошо владеет ведущей рукой, чаще правой, используя другую для поддержки предметов. Уверенно и правильно держит карандаш, рисует не только прямые линии, но и закругленные фигуры. Любит книжки-раскраски, хотя раскрашивает пока еще небрежно, не соблюдая границ изображенной фигуры.
Мелкая моторика кистей рук развита довольно хорошо, ребенок пытается застегивать и расстегивать пуговицы, развязывать и завязывать шнурки, правда, в большинстве случаев это приводит к затягиванию узлов. Зато с «молнией» на куртке он справляется самостоятельно. Помогите ему освоить технику одевания-раздевания, особенно если собираетесь отдать малыша в детский сад. Чтобы это занятие протекало веселее, возьмите в качестве наглядного пособия плюшевого медвежонка и «собирайте его на прогулку» по всем правилам: кофточку застегнуть на все пуговицы, шапочку завязать бантиком, куртку застегнуть на «молнию», ботинки застегнуть на липучки и т. д. Можно экспериментировать со шнурками, но требовать результата еще рано.
Из игрушек его теперь больше интересуют сложные, с которыми можно проявлять творческие способности. Например, построить из кубиков башню или крепость, из конструктора соорудить домик для куклы или стул для медвежонка, в детской кастрюльке сварить суп для «деток».
Развитие речи.
Первые звуки младенец начинает издавать совсем рано: в 2–3 месяца. В ответ на мамино появление и ласковое обращение он станет произносить протяжные звуки, состоящие из повторения отдельных гласных: а-а-а-а, о-о-о-о, у-у-у-у и т. д. Из этого детского гуления и лепетания в дальнейшем сформируется речь, а ее становление и развитие зависят от качества вашего общения с ребенком. На первом году жизни для ребенка важно слышать, как и что говорит ему мама и другие члены семьи. Он должен научиться понимать обращенную к нему речь и только потом пытаться самому произносить звуки. Разговоры взрослых людей между собой непонятны и неинтересны для малыша, порой даже утомительны, когда одновременно говорят несколько человек.
Задолго до того, как ребенок произнесет первое слово, он уже начинает овладевать языком с помощью… ушей. Сначала он слушает и начинает понимать речь родителей и близких людей, а затем пробует подражать им, произнося звуки. Называть издаваемые ребенком звуки речью пока еще рано, ведь в появлении речи важно не только развитие речевого аппарата, но в первую очередь мозговой деятельности. Когда ребенок осмысленно произнесет слово «ма-ма» при появлении матери, это уже свидетельствует о становлении речевой функции. А пока он издает произвольные звуки и даже похожие на слова слоги «ма-ма-ма», «ба-ба-ба», «да-да-да» и т. д., он тренирует речевой аппарат и готовит его к многолетней интенсивной работе.
Задача мамы и других членов семьи заключается в том, чтобы малыш чаще слышал разговорную речь и учился понимать ее. При любом обращении к ребенку слова надо произносить правильно и четко, любое свое действие следует комментировать, все предметы в окружении ребенка необходимо постоянно называть, чтобы он понимал, о чем идет речь. На произносимые малышом звуки надо реагировать словами, чтобы он осознавал, что между вами происходит полноценное общение.
Первые осмысленные слова малыш произносит в 11–12 месяцев, конечно же, этими словами становятся простые и понятные ему: мама, папа, баба, на, дай. Зато все остальные разнообразные эмоции он выражает богатой интонацией и лепетом, состоящим из более сложных звуков. До полутора лет такое общение вполне устраивает малыша и родителей, а ближе ко второму дню рождения речь начинает развиваться стремительно.
Происходит настоящий речевой скачок, обусловленный развитием мозговой деятельности, которая настроена на восприятие, понимание и усвоение речи взрослого человека. А раз речь становится понятной, то и овладеть ею не составляет труда для ребенка, тем более что его мозг как никогда готов к освоению всего нового. Стоит отметить, что лучше всего малыш понимает речь близких ему людей, к которым он привык, чьи интонации и мимика ему знакомы с рождения. Речь незнакомого человека ему может быть непонятна, потому что имеет другой тембр, иную интонацию и жестикуляцию.
В двухлетнем возрасте малыш начинает произносить не отдельные слова, а короткие предложения, активно использует не только названия предметов, но и обозначает их действия, качественные характеристики, включает в словарный запас предлоги и союзы.
В этот период еще большее значение приобретает ваше общение с ним. Разговаривая с ребенком или между собой, родители должны правильно и внятно произносить слова, ведь он повторяет за вами не только произношение, но и интонацию, рисунок речи. Озвучивайте любое желание и каждое действие, собираясь на прогулку, моя посуду или готовя ванну к купанию. Читайте вслух книжки, рассказывайте стихи, пойте песенки, привлекайте малыша к их совместному повторению и пению. Ритмичные детские стишки легко запоминаются и с удовольствием декламируются малышом по вашей просьбе.
Он уже знает значения и названия многих предметов и повторяет их в различных падежах: «это моя рубашка», «я надеваю рубашку», «собачка лает», «я вижу собачку».
Освоение любого навыка, в том числе и речевого, у ребенка лучше происходит в игре. Поэтому знакомство с новыми словами и их заучивание обращайте в игру: знакомую игрушку (куколку) на глазах у ребенка засуньте в рукавичку (незнакомый предмет, незнакомое слово). Спросите: «Куда это куколка спряталась? Давай посмотрим, может, она в рукавичке?» Пусть малыш сам достанет игрушку, а вы похвалите: «Вот какой молодец! Нашел куколку в рукавичке».
Если с первого раза произнести слово правильно не удается, не заставляйте малыша повторять его несколько раз, так вы отобьете охоту к освоению речи. Зато когда слово наконец-то произнесено правильно, похвалите ребенка. Да и вообще никогда не скупитесь на похвалу и ласку. Положительные эмоции стимулируют развитие ребенка, дают импульс к познанию мира, в том числе и к языковому развитию.
Девочки начинают говорить раньше, а мальчики в этом вопросе отстают, иногда довольно значительно. Наконец-то девочки возьмут реванш за то, что позднее начали ходить. Если ваш малыш упорно молчит, следует обратиться к специалистам для исключения серьезных причин молчания: снижения слуха, органического поражения нервной системы, генетических нарушений.
Если обследования у отоларинголога, психоневролога, логопеда не выявили патологии, то продолжайте работать над развитием речи и добьетесь успеха. После длительного молчания ваш «немой» заговорит – не остановишь, в полном соответствии с мудрым изречением: «Человеку требуется 2 года, чтобы научиться говорить, и вся жизнь, чтобы научиться молчать».
Раннее развитие.
Первые три года жизни считаются самыми важными в психическом развитии ребенка. Именно в этот период происходит бурное совершенствование клеток коры головного мозга, которое к шести годам уже на 90 % завершается.
Используйте врожденные способности ребенка, его стремление к познанию мира, чтобы наиболее полно раскрыть заложенный в него природой потенциал.
Ученые доказали, что мозг растет и развивается лишь тогда, когда работает. Чем интенсивнее нагрузка на мозг малыша в первые годы, тем лучше развивается его интеллект.
Чтобы доказать это положение, совсем не обязательно проводить дорогостоящие научные исследования. Сравните умственное развитие малыша, воспитывающегося в доме ребенка, и его «домашнего» ровесника. Даже в самом лучшем воспитательном учреждении, где дети обеспечены рациональным питанием, красивой одеждой, дорогими игрушками, персонал не может предоставить каждому ребенку возможность полноценного общения. Дети большую часть времени предоставлены сами себе и вынуждены созерцать одну и ту же обстановку, играть в одни и те же игрушки. «Домашний» ребенок постоянно и интенсивно общается с мамой и другими членами семьи, передвигается (на руках у взрослого, ползком, позднее – на «своих двоих») по квартире, на улице, в гостях у родственников и получает новые впечатления, стимулирующие развитие мозга. Кроме того, положительное влияние на умственную деятельность оказывает активное двигательное поведение. Чем богаче двигательные навыки у малыша, тем выше двигательный интеллект, который в свою очередь стимулирует формирование высших отделов головного мозга. Следовательно, чем больше вы поощряете физическое развитие своего малыша, тем выше его интеллектуальное и эмоциональное развитие. Не ограничивайте двигательную активность ребенка, напротив, создайте в квартире все условия для того, чтобы он мог бегать, прыгать, лазать. Занимайтесь с ним утренней зарядкой и гимнастическими упражнениями в течение дня к взаимному удовольствию и обоюдной пользе.
О развитии мелкой моторики пальчиков мы уже говорили, так же как и о необходимости «пальчиковых» игр с самых первых месяцев жизни. Некоторые «продвинутые» родители усаживают двухлетку за компьютер и гордятся его небывалыми успехами в освоении сложной техники. А когда приходит время отправляться в школу, выясняется, что хорошо читающий и свободно владеющий компьютером ребенок не справляется с обычным карандашом и испытывает трудности при письме и рисовании. А все из-за недоразвития мелкой моторики кистей рук. Придется теперь наверстывать упущенное и упражнять пальчики в выполнении мелких движений.
Поощряйте любознательность малыша. Старайтесь отвечать на все его вопросы, не отмахивайтесь от него: «Отстань, мне некогда. Пойди поиграй с игрушками».
Отложите все дела и займитесь ребенком, если вы видите, что его волнует какая-то проблема или что-то не получается в игре. Не говорите ему: «Неужели ты с такой ерундой сам справиться не можешь?» Так вы внушаете ему неуверенность в собственных силах и нежелание в следующий раз обратиться за советом и помощью. Он нуждается в вашем понимании и поощрении, несмотря на то, что самостоятельность нередко перетекает в негативизм и упрямство. Будьте терпеливы и старайтесь ненавязчиво управлять его противоречивыми желаниями, направляя их в нужное вам русло.
Во многих современных семьях родители знакомят своих грудничков с буквами, иностранными языками и классической музыкой раньше, чем те встают на ноги, и через некоторое время демонстрируют изумленной публике их фантастические успехи.
У каждого ребенка имеются богатые возможности для самообучения. А задача родителей – лишь помочь ему реализовать эти возможности. Существующие в настоящее время различные методики и развивающие игры значительно облегчают родителям эту задачу.
Обучение ребенка проводите в виде игры. Дети любят учиться весело и увлекательно. Создайте в своем доме обстановку, способствующую развитию ребенка, с помощью спортивных снарядов, строительных кубиков-кирпичиков, конструкторов, книг и рисунков. Но не форсируйте обучения, стремясь к рекордным достижениям, не требуйте от ребенка немедленных результатов в чтении, рисовании, иностранном языке. Принимайте во внимание возрастные и индивидуальные особенности ребенка, которые не позволяют перескакивать через ступеньки познания. В угоду своему тщеславию не старайтесь вырастить «гения». Если малыш изо всех сил старается порадовать вас своими успехами, но не всегда это не получается, не ругайте и не обзывайте его даже в шутку «тупицей», «безмозглым» или еще какими-то нелестными словами. От обиды и отчаяния он потеряет интерес к обучению и негативно станет относиться к любым занятиям. Зато с радостью реагируйте на самые маленькие достижения, хвалите и поощряйте, не жалея ласковых слов. Трудности в обучении не должны подрывать вашу взаимную любовь.
Каждому ребенку предопределен свой путь развития, а ваша задача – помочь ему преодолеть этот путь, не отбивая природной жажды познания и не лишая его радостного и счастливого детства.
«Гении» в подгузниках.
Трехлетний вундеркинд, уверенно обращающийся с компьютером, вызывает восхищение у многих людей. Но совсем другие чувства возникают у них, когда выясняется, что юный гений до сих пор не научился пользоваться горшком и ходит в памперсах. Такой перекос в воспитании, когда ставка делается на раннее умственное развитие, а вырабатыванию навыков опрятности придается ничтожное значение, свидетельствует о непомерных родительских амбициях в ущерб общему развитию ребенка.
В каком возрасте надо приучать ребенка к горшку? С появлением одноразовых подгузников ответить на этот простой вопрос стало нелегко.
Чуть больше десяти лет назад в нашей стране появилось это чудо цивилизации, ставшее доступным любой семье. Упоенные радостью победы над бесконечной стиркой, мы не сразу заметили поколение трех-четырехлетних малышей, не умеющих и не желающих пользоваться горшком. Да и зачем он им, скажите на милость, если и так «всегда сухо и тепло»?
Во многих семьях горшок перестал быть необходимым предметом. А в «эпоху марлевых подгузников» над ним начинали держать ребенка с 4–5-месячного возраста, а к концу первого года уже вовсю высаживали, если проснулся сухим, после еды, перед прогулкой и вернувшись с нее.
Ловили момент! Так формировался условный рефлекс – на позу, в которой мама держит, на звуки, которыми она поощряет к «свершениям», на вид горшка.
А если уследить не удавалось, и ползунки намокали, в этом тоже был положительный момент: малышу не нравилось лежать в мокрой и холодной одежде, он начинал плакать, требуя, чтобы его переодели.
Да и мама, меняя ползунки, ласково журила: «Ай-яй-яй, такой большой, и на тебе…».
Результат не заставлял себя долго ждать, и к 1,5–2 годам большинство детей овладевало навыками опрятности. А если иногда и случался конфуз, то малыш бежал скорее к маме переодеться. А что теперь?
Ребенок, с рождения «упакованный» в подгузники-непромокашки, мочится непроизвольно, не отвлекаясь от игры или еды и не испытывая неудобств от натирающих ноги холодных и мокрых штанишек, знакомых его старшим братьям и сестрам.
Он не понимает, зачем нужно проситься на горшок. Поэтому такой важный навык, как умение контролировать свои физиологические отправления, формируется у малышей с большим опозданием, которое раньше врачи считали свойственным лишь умственно отсталым детям.
Специалисты-урологи обеспокоены: с массовым введением в обиход одноразовых подгузников увеличилось число детей с нарушением ритма мочеиспускания, первое из которых – энурез.
Как часто мочится ребенок? Не беспокоится ли он перед мочеиспусканием? Когда он выделяет больше мочи: в дневное или ночное время?
На эти, казалось бы, простые вопросы многие мамы ответить не могут. Одноразовый подгузник мешает контролировать процесс, что ведет к запоздалой диагностике урологических заболеваний.
За помощью в вопросах формирования рефлексов на опорожнение мочевого пузыря и кишечника некоторым образованным мамам не мешало бы обратиться к их неграмотным африканским сестрам.
В одном маленьком племени, обитающем в Центральной Африке, новорожденного с первых дней жизни принято носить в матерчатой перевязи на теле матери. О существовании одноразовых подгузников тамошние мамы и не подозревают, и резонно было бы предположить, что женщина постоянно ходит испачканная испражнениями малютки. Но не тут-то было! За 2–3 недели даже самая юная и неопытная мама учится по поведению ребенка определять, когда подходит время вынуть его из люльки для свершения «малых» и «больших» дел. Если к месячному возрасту мать не научила ребенка и себя в первую очередь навыкам опрятности, то она считается плохой матерью и заслуживает осуждения.
Многие наши мамы перестали приучать малышей к горшку, доверив формирование навыков опрятности воле случая и разуму ребенка. Поэтому мало кто удивляется, прочитав надпись на упаковке с одноразовыми подгузниками: «Для детей весом до 25 кг». К вашему сведению, это вес 7–8 – летнего ребенка! И что самое печальное, изделия такого размера не залеживаются на прилавках. Это свидетельствует о том, что даже дети школьного возраста имеют проблемы с отправлением физиологических функций. По статистике около 10 % детей до 6 лет и около 3 % – до 12 лет страдают энурезом. У этого заболевания есть несколько причин, но нельзя сбрасывать со счетов и постоянное пребывание малыша с рождения в одноразовых подгузниках.
Если до 4–5 лет штанишки и простыни остаются мокрыми, бесполезно стыдить, ругать и наказывать ребенка – он не виноват. Ответственность за формирование правильного рефлекса на мочеиспускание лежит на взрослых, а ребенок теперь расплачивается за легкомыслие родителей и сомнительное удовольствие быть «всегда сухим».
Ребенок страдает от своего недуга, чувствует себя ущербным, и на этом фоне может развиться тяжелое нарушение психики. Не откладывайте в долгий ящик посещение уролога в надежде на «русский авось», ребенок нуждается в срочной квалифицированной помощи.
Приучать малыша к горшку надо с 6–7 месяцев. Кстати многие дети, особенно девочки, уже в таком раннем возрасте во время сна не мочатся и просыпаются сухими. А маме совсем не трудно достать из кроватки свою проснувшуюся лапочку и подержать над горшком, произнося соответствующие звуки. Когда ребенок научится уверенно сидеть (8–9 месяцев), вы можете высаживать его на горшок и сопровождать процесс уже знакомыми звуками. Если ребенок сопротивляется высаживанию, не упорствуйте, чтобы не закрепить негативного отношения к горшку. Зато когда попытка увенчается успехом, хвалите малыша, и он будет по мере сил стараться радовать вас все чаще и чаще. Когда в сознании малыша сформируется четкая связь между мочеиспусканием и горшком (а это случится не раньше, чем через полгода тренировки), постарайтесь днем обходиться без подгузников, а «маленькие» и «большие» дела делать в горшок. Не ждите, что малыш попросится или самостоятельно сядет на горшок. Он еще слишком мал для таких ответственных действий. А вот мама должна быть начеку и предлагать горшок через каждые час-полтора. Обычно к 2 годам (и даже раньше) ребенок начинает не только проситься, но и пытается самостоятельно сесть на горшок. Помогите ему справиться со штанишками, а горшок держите на постоянном легко доступном месте. Если днем ребенок приучен пользоваться горшком, но его мочевой пузырь не справляется с наполнением за время ночного сна, придется на ночь надевать одноразовые подгузники или специальные непромокаемые трусики с марлевым подгузником внутри. Но вскоре вы заметите, что малыш просыпается сухим, а значит, сформировался устойчивый рефлекс на опорожнение мочевого пузыря, и необходимость в мерах предосторожности исчезла.
У каждого ребенка (даже и в 5–7 лет) могут иногда случаться «протечки» по какой-то причине: много пил жидкости перед сном, пережил стрессовую ситуацию, ночует в незнакомом месте и т. д. Не ругайте и не насмехайтесь над ним, не фиксируйте внимания на неприятном инциденте, наоборот, подбодрите и успокойте: дело-то житейское.
Критический возраст.
Принято считать, что самый трудный период в развитии ребенка – подростковый, когда он из опекаемого и зависимого детства вступает в самостоятельную жизнь. Однако не менее важным и трудным является трехлетний возраст, который психологи определяют как переломный момент в жизни ребенка. Именно в этом возрасте ребенок мысленно отделяет себя от матери и понимает сущность своего «Я». Он определяет свое место в окружающем мире и осознает свою самостоятельность и индивидуальность. Достоверным показателем процесса взросления является тот факт, что ребенок перестает говорить о себе в третьем лице и воспринимает себя как личность, то есть у него появляется самоосознание.

Maximus / Dreamstime.com
Кризис трехлетнего возраста – это не патология, а необходимая и неизбежная реальность. В сознании ребенка происходит процесс формирования личности, становление основных черт характера, определяется отношение к членам семьи и окружающим людям, развивается способность взаимодействия с ровесниками и взрослыми в игре и повседневной жизни. Установление таких сложных отношений и многообразных связей почти всегда протекает непросто. Недаром психологи называют этот возраст «кризисом трех лет». Еще недавно послушный и ласковый малыш неожиданно становится маленьким тираном, превращающим самое простое дело в преодоление полосы препятствий: «то на прогулку не соберешь, то домой не загонишь», «то суп не буду, то кашу не хочу», «на улице летняя жара, а он на прогулку только в резиновых сапогах собирается», «всегда так любил купаться, а теперь в ванну не загонишь».
Каждая мама может привести тысячи подобных примеров из ежедневного бытоописания. Упрямство, непослушание, своеволие и стремление поступать вопреки логике ставят родителей в тупик, вызывают растерянность и порою бессилие. А маленький строптивец как будто радуется одержанным победам и продолжает нарушать родительские запреты, объявляя себя в состоянии войны с окружающими.
Что делать? Отшлепать? Поставить в угол? Лишить сладкого? Применение строгих воспитательных мер – самый простой и самый ненадежный способ преодоления кризисного противостояния.
Прежде всего, вы должны понять, что иметь дело со строптивым упрямцем тяжело не только вам. Больше всего страдает сам малыш, который неожиданно обрел независимость, но не знает, как распорядиться ею. Он хочет многое делать сам, но одновременно требует от окружающих, чтобы все происходило по его желанию. Стремление ребенка к самостоятельным поступкам надо уважать, но не следует потакать ему во всем, подавляя детский бунт выполнением всех его условий.
Наберитесь терпения, постарайтесь проанализировать ситуацию и понять, что привело к конфликту. Если причина его раздражения вам понятна, то скандал можно подавить в зародыше.
Иногда в конфликте виновата сама мама. Пообещала малышу поиграть с ним в прятки, а сама заболталась с подружкой по телефону. Малышу обидно, и мирная семейная обстановка накаляется от нежелания крохи выполнять мамины просьбы и стремления поступать наоборот. Умная и справедливая мама знает, как поступить в таком случае: надо попросить у ребенка прощения и конфликт будет исчерпан. Если извиниться перед малышом вы считаете ниже своего достоинства, значит между вами никогда не будет равных и доверительных отношений, а с возрастом дистанция между ребенком и родителями лишь увеличится.
Иногда причиной скандала служит усталость или переутомление малыша, избыток впечатлений от посещения цирка (зоопарка, театра), недостаточное внимание к нему со стороны родителей. Отнеситесь с пониманием и участием к его проблемам, не раздражайтесь в ответ на его капризы, а обнимите и приласкайте бунтаря, чтобы он не чувствовал себя одиноким и покинутым. Психологи утверждают, что ребенок в стрессовом состоянии нуждается в тесном физическом контакте с близким человеком. Даже в тех случаях, когда малыш противится вашей ласке, не отступайте, а обнимите его крепко и нежно, чтобы в надежных маминых объятиях он обрел покой и убежище от всех бед. Помните о том, что в головном мозге ребенка процессы возбуждения преобладают над процессами торможения, и разбушевавшийся малыш не может успокоиться даже тогда, когда причина конфликта уже ликвидирована и забыта. Помогите ему справиться с эмоциями, самостоятельно сделать это он не может.
Помните о том, что в головном мозге ребенка процессы возбуждения преобладают над процессами торможения, и разбушевавшийся малыш не может успокоиться даже тогда, когда причина конфликта уже ликвидирована и забыта. Помогите ему справиться с эмоциями, самостоятельно сделать это он не может.
Нередко конфликт возникает на пустом месте, без малейшего повода и причины, когда ребенок негативно относится к любым просьбам и предложениям взрослых, требует выполнения самых абсурдных желаний и своей несговорчивостью доводит всю семью до белого каления. Иногда он специально провоцирует скандал в общественном месте, чтобы вынудить мать пойти на уступки и выполнить его требование под влиянием «зрителей». Вам, наверное, доводилось наблюдать подобные сцены в магазине, когда ребенок (свой или чужой) просто валится на пол и заливается ревом, добиваясь покупки вожделенной игрушки или запретного лакомства. Как бы ни кипело все внутри, как бы ни хотелось прилюдно отшлепать скандалиста, сохраняйте спокойствие и совершайте необходимые покупки. Потом предложите малышу подняться и пойти домой или на детскую площадку. В случае отказа поворачивайтесь и выходите из магазина. Оставшись наедине с незнакомыми людьми, бунтарь сразу превратится в пай-мальчика и последует за вами. Если каждый раз в подобной ситуации вы будете удовлетворять все его требования, чтобы не вызывать осуждения у окружающих, малыш научится манипулировать вами и станет добиваться исполнения желаний недозволенными способами. В родной семье эти способы окажутся действенными, а в детском коллективе такой номер не пройдет, и взаимоотношения с ровесниками грозят перейти в противостояние.
Когда маленький скандалист требует выполнения очередной прихоти, старайтесь сохранять спокойствие и объяснить, по какой причине его требование не может быть выполнено. При этом не «клеймите его позором», не взывайте к совести, а серьезно, но доступно обрисуйте создавшуюся ситуацию. Ребенок должен понять, что любящая мама недовольна его поведением и сердится на него. Так он приобретает новый эмоциональный опыт и познает, что любой человек может одновременно испытывать противоречивые чувства: «мама меня любит, но сейчас рассержена на меня».
Маленького ребенка можно легко и просто отвлечь от конфликта, переключив его внимание на что-нибудь другое: начать рассказывать сказку, показать красивую собачку, попросить помощи в поисках пропавшей перчатки и т. д.
Чем старше становится ребенок, тем меньше подходит для него этот способ. Возможно, для мамы переключить внимание капризули на другой предмет проще, чем разрешить конфликт путем переговоров. Но тем самым вы мешаете ребенку находить выход из трудных ситуаций, и в дальнейшем он станет уворачиваться от неприятных переживаний и необходимости правильного выбора. А вот умение разобраться в конфликте и найти оптимальное решение пригодится ребенку и в дальнейшей жизни.
К счастью, кризисный период недолог. И переход ребенка на качественно новый уровень развития личности завершается формированием нового мироощущения, пониманием собственных желаний и намерений и умением анализировать и объяснять их. А самостоятельность и независимость от взрослых приобретают новые черты и базируются уже не на своеволии и упрямстве, а на приобретенных навыках и умении выполнять действия без посторонней помощи. Малыш становится способным оценивать свои поступки, он гордится успехами и переживает неудачи, но не всегда адекватно относится к ним: иногда чрезмерно хвастается удачным делом или громко рыдает из-за испорченного рисунка.
Хвастовство в этом возрасте характерная черта психологического развития ребенка, помогающая ему повысить собственную самооценку, и не следует грубо и резко обрывать «хвастунишку». Однако надо соблюдать границы, пересечение которых грозит приписыванием себе несуществующих заслуг и побед.
Недостаточное признание его успехов со стороны взрослых, а то и постоянные придирки и обвинения в лености и неспособности делают ребенка неуверенным в себе, подавляют инициативу из-за боязни сделать что-нибудь неправильно и превращают его в пассивного исполнителя.
Доброжелательное и заинтересованное отношение взрослых к его делам поможет ребенку осознать ценность и неповторимость своей личности, объективно оценивать способности и возможности и не бояться выступать с инициативой и предложениями.
Критический период в своем развитии проходят все малыши-трехлетки, а вот его течение зависит в первую очередь от понимания взрослыми тех сложных превращений и изменений, которые претерпевает психика ребенка. Нервная система малыша еще недостаточно зрелая, поэтому приобретение новых навыков делает их эмоционально неустойчивыми. Если малыш окружен любящими людьми, которые понимают и поддерживают его в это непростое для него время, то негативные стороны поведения сглаживаются и нивелируются повышенной заботой и вниманием взрослых. Сложности и перекосы в отношениях преодолеваются взаимными усилиями, и кризис исчерпывает себя, едва начавшись.
Другое дело, когда у родителей не хватает ни терпения, ни желания разбираться с «психологическими тонкостями», и они требуют от ребенка беспрекословного послушания и строгого выполнения правил поведения. Происходит борьба по принципу «кто кого», но победителя в ней не бывает. На стороне взрослых физическая сила, которую они применяют, чтобы сломить упрямство и сопротивление ребенка. И малыш из-за опасения наказаний подчиняется или с помощью обмана и выдумки пытается защититься от вмешательства в свой внутренний мир. Так нарушается связь между родителями и ребенком, происходит отчуждение, от которого страдают обе стороны. Относитесь к ребенку с уважением в любом возрасте. Пусть он еще маленький, но он не ваша собственность, а самостоятельная ЛИЧНОСТЬ и имеет право на уважение.
Гораздо хуже, если трехлетний малыш не проявляет самостоятельности, а продолжает оставаться «под маминым крылом», не испытывая желания выбраться на волю. У такого спокойного «ангелочка», возможно, нарушено самосознание, и он не чувствует границ собственной личности. А это уже серьезный повод для обращения к психоневрологу. Чем раньше специалист определит проблему, тем проще будет избежать нежелательных последствий с помощью развивающих игр, занятий и особого родительского внимания.
Идем в детский сад.
Трехлетнему ребенку становится тесно в родном доме и недостаточно общения в семье. Он тянется к ровесникам, чувствует потребность в друзьях. Появляется интерес к совместным играм, которые расширяют кругозор ребенка, обогащают новыми представлениями о мире и людях, доставляют радость общения и осознанной дружбы. А общее дело помогает приобретать опыт общения с разными людьми и учит строить отношения в коллективе.
Дети любят играть в ролевые игры, выбирая в них профессию по интересам: я буду врачом, а я – летчиком, а я хочу быть шофером, а я буду артисткой. Игры со сверстниками помогают формированию личности ребенка, вырабатывают чувство радости от совместных действий, учат сдерживать чрезмерные эмоции и владеть своими чувствами. В его лексиконе наряду со словом «я» появляется слово «мы». И мама начинает задумываться: «А не пора ли в садик?».
В вашей жизни начинается новый ответственный период – подготовка ребенка к общественной жизни. Очень важно определить, настало ли время для посещения детского учреждения. Если ваше чадо в данное время преодолевает кризис трехлетнего возраста, не следует менять привычные условия жизни. Ребенок должен уверенно владеть гигиеническими навыками, одинаково хорошо уметь пользоваться горшком и унитазом, самостоятельно умываться, одеваться и раздеваться. Отдавать ребенка в детский сад желательно в конце августа, подросшего и окрепшего за летние месяцы на свежем воздухе.
Каким бы общительным и спокойным ни был ребенок, как бы он ни стремился пойти в детский сад «к ребяткам», первые дни в незнакомой обстановке в окружении чужих людей переживаются им как сильнейший стресс. За предыдущие три года он был неразлучен с мамой, постоянно чувствовал ее присутствие и поддержку, и вдруг она ушла, оставив его одного среди шумных и толкающихся детей, на попечение сердитой воспитательницы. Впервые оторванный от дома и близких людей малыш испытывает настоящий страх: вернется ли мама? не оставит ли она его тут навсегда? почему мама меня бросила, разве она меня больше не любит? и т. д.

Nyul / Dreamstime.com
В состоянии, близком к отчаянию, малыш не воспринимает утешительных слов воспитательницы и няни, не отзывается на дружеские приглашения принять участие в игре, а, забившись в уголок, тихо или громко страдает. К маминому приходу он настолько опустошен эмоционально, что на радостную встречу сил уже не осталось. Дома он тоже ведет себя необычно: слишком тихо или наоборот истерично, отказывается от еды, ходит за мамой «хвостиком», а ночью спит беспокойно, всхлипывает и даже обмочился во сне, чего давно уже не случалось.
Через 1–2 дня малыш может заболеть «простудой» не только потому, что «подхватил» от ребят незнакомые вирусы и бактерии, сколько по причине сниженного в результате стресса иммунитета.
Во многих семьях посещение детского сада на этом заканчивается, и ребенок возвращается в привычную обстановку под мамино или бабушкино крыло, а попытка приобщения к общественной жизни вспоминается как кошмарный сон. Не обернется ли сиюминутная жалость к ребенку серьезными психологическими проблемами в дальнейшей школьной и взрослой жизни?
В некоторых детских садах открываются группы кратковременного пребывания для детей вместе с мамами, в которых малыши привыкают к обстановке и детскому коллективу, а в дальнейшем уже остаются в группе на полный день и без мам.
Именно в детском саду малыш получает бесценный опыт общения со сверстниками, учится отстаивать свои права без маминой помощи, самостоятельно справляться с трудностями. Здесь он заводит друзей и понимает цену и силу коллектива. Опыт, приобретенный в детском саду, поможет первокласснику без проблем вписаться в школьную жизнь, тем более что ежедневные занятия приучают трудиться и готовят детей к школе лучше, чем дома.
К изменениям в привычной жизни необходимо готовить ребенка заранее, и не за 1–2 дня, а как минимум за месяц. Во время прогулки как бы случайно подведите его к территории детского сада, где гуляют дети. Заинтересовавшись их играми, он завтра сам потянет вас «туда, где ребятки гуляют». Рассказывая о жизни детей в саду, не приукрашивайте действительность, иначе ожидание праздника сменится жестоким разочарованием.
С разрешения заведующей совершите экскурсию по «второму дому». Покажите раздевалку, групповую комнату и спальное помещение, актовый и физкультурный залы, комнату для музыкальных занятий. Обязательно покажите туалетную комнату и объясните, как пользоваться унитазом. Многие дети допускают «промахи» в физиологических отправлениях по причине застенчивости и неумения воспользоваться сантехникой незнакомой конструкции.
Расскажите ребенку о существующем в группе режиме, о том, что на занятиях он научится рисовать красками, петь песенки, лепить фигурки из пластилина, а на праздничном утреннике вместе со всеми будет веселиться и получать подарки.
Чтобы вынужденный ранний подъем не испортил впечатления от детского сада, приучайте малыша ложиться сразу после вечерней сказки, а вставать пораньше и в хорошем настроении отправляться на встречу с новыми друзьями.
Гуляя с ребенком на детской площадке, научите его самостоятельно знакомиться с детьми. Это умение пригодится ему в новой обстановке.
В первые дни приводите ребенка на несколько часов и забирайте сразу после прогулки или обеда. Ему и так достаточно новых впечатлений. Постепенно увеличивайте время пребывания в саду, оставьте на дневной сон, объясните эту необходимость срочными и важными делами. И ни в коем случае не показывайте ребенку, что испытываете чувство вины, отправляя его в сад. Дети чуткие психологи, они быстро понимают мамину слабость и способны манипулировать этим чувством.
Очень многое зависит от личных и профессиональных качеств воспитательницы и других сотрудников детского сада. Если воспитательница с первого дня нашла общий язык с малышом, и ему, и вам повезло. Он будет с радостью посещать «второй дом» и во всех вопросах ссылаться на «Марь-Иванну», как на истину в последней инстанции.
Если в группе нет няни и второго воспитателя, значит дело плохо. Какой бы доброй и замечательной ни была воспитательница, многочисленные хозяйственные заботы не позволят ей посвятить все свое время занятиям с детьми. А значит страдают и обучение, и воспитание, и в первую очередь – дети. А дошкольное учреждение превращается в камеру хранения малолетних детей, куда родители сдают их на время рабочего дня.
По договоренности с заведующей и воспитательницей вы можете остаться в группе вместе с малышом, чтобы помочь ему освоиться в незнакомом месте. Первые часы (дни) он не отойдет от мамы ни на шаг, но постепенно втянется в игру, не забывая оглядываться на вас и периодически возвращаться. И вскоре наступит такой момент, когда он позволит маме ненадолго отлучиться. Главное, чтобы ребенок понял: мама не бросила его, а придет за ним, когда выполнит необходимые дела. В некоторых детских садах открываются группы кратковременного пребывания для детей вместе с мамами, в которых малыши привыкают к обстановке и детскому коллективу, а в дальнейшем уже остаются в группе на полный день и без мам.
Период адаптации протекает у всех детей по-разному: одному достаточно 2–3 дней, и он уже «свой в доску», а другой и через месяц дичится всех и только и делает, что ждет маму. Настроение у него неровное: периоды беспричинного веселья сменяются эпизодами немотивированной агрессии или безразличия. Такому малышу должна помогать вся семья: расспрашивать о новых друзьях, интересных занятиях и играх, успокаивать и уговаривать, если в саду не нравится. Попробуйте пригласить к себе в гости девочку или мальчика из группы, наиболее симпатичных вашему ребенку, чтобы они подружились в домашних условиях. Присутствие близкого друга в группе поможет малышу стать полноправным членом коллектива.
Кстати сказать, существовавший в СССР обычай отдавать малышей в ясли сразу после окончания декретного отпуска при всей своей жестокости имел и положительный момент. Двухмесячный малыш гораздо легче переносил разлуку с мамой, и при заботливом уходе доброжелательного персонала рос и развивался не хуже, чем «домашний» ребенок. А к моменту перехода в детский сад он легко и просто вливался в новый коллектив, не испытывая огорчений и страданий от перемены места жительства.
Перед поступлением в детский сад малыш должен пройти диспансеризацию в поликлинике. Вам придется посетить невропатолога, хирурга, ортопеда, окулиста, отоларинголога и педиатра, сдать анализы крови, мочи и кала, сделать все положенные по возрасту прививки.
Данные о состоянии здоровья ребенка будут внесены в медицинскую карту, которая станет его главным документом, необходимым для зачисления в детский сад.
Уже несколько десятилетий в нашей стране функционируют учебно-воспитательные комплексы (УВК), в которых осуществляется плавный переход из детского сада в начальную школу, соблюдается преемственность, облегчающая переход из счастливого беззаботного детства в серьезный и ответственный школьный период.
В странах Европы уже давно работают, а у нас недавно и робко начали создаваться игровые группы, в которые приглашаются мамы с детьми, начиная с 3–4-месячного возраста. Грудничков выкладывают на ковер или они остаются на руках у матерей, а инструктор поет (вместе с мамами) детские песенки, рассказывает стишки, показывает мамам, как сделать простейшую игрушку-погремушку из целлофанового мешка и горсти бобов, качает малышей в гамаке или на качелях. К удивлению мам даже самые неспокойные малыши ведут себя заинтересованно и спокойно. При необходимости ребенка можно тут же покормить. Уснул у груди? Не беда – больше поиграет в следующий раз. Такие занятия приучают младенцев к общению с самого раннего возраста, дают возможность мамам отдохнуть от домашней суеты и пообщаться между собой и с инструктором, получить ответы на многие вопросы. Для ползунков игровая комната предоставляет прекрасную возможность к освоению нового пространства, имеющиеся в ней лесенки, горки, качели и другое снаряжение позволяют осваивать более сложные движения. Дети второго-третьего годов жизни могут заниматься разнообразной деятельностью: сидя за столиками рисовать, лепить, вырезать картинки, слушать чтение книжек, в то время как в другой комнате можно побегать и поиграть в подвижные игры. Такие игровые группы являются для детей прекрасной подготовкой к посещению детского сада.
Глава 9. От трех до семи.
Возраст от трех до семи лет называют дошкольным периодом. После преодоления кризисного этапа ребенок меняется прямо на глазах. Он становится покладистым, сговорчивым, управляемым, и вы не нарадуетесь случившейся с ним перемене. Конечно, впереди еще много трудностей и конфликтов, непредсказуемых поступков и серьезных разногласий, но ясно одно: ваш несмышленыш превратился в самостоятельную личность. И эта метаморфоза требует от вас изменений в поведении и в отношении к ребенку. Все меньше времени и хлопот занимает у вас физический уход за малышом, зато большее внимание стоит уделять его умственному и физическому развитию, знакомству с окружающим миром и взаимоотношениям с людьми. Ведь не зря этот период зовется дошкольным. Через 3–4 года ребенок войдет в новую, школьную жизнь, в которой существуют свои правила и законы, и где он должен будет рассчитывать только на свои силы. Поэтому ваша задача состоит в том, чтобы сохранить и укрепить здоровье, данное ему Природой от рождения, и выпустить в самостоятельную жизнь закаленным морально и физически.
Диспансеризация.
Одной из основных особенностей отечественной медицины всегда было и остается ее профилактическое направление, означающее предупреждение заболеваний или выявление их на ранней стадии, когда они легко поддаются лечению. Этим требованиям отвечает комплекс мероприятий под трудным названием «диспансеризация», включающий в себя систематические профилактические осмотры и коррекцию выявленных нарушений.
В 2002 г. по приказу Министерства здравоохранения РФ была проведена всероссийская диспансеризация детей, выявившая удручающую картину: более 70 % детей оказались нездоровыми и нуждающимися в медицинской помощи. Из больных детей вырастают больные взрослые, а проблемы со здоровьем станут настоящей преградой на пути профессионального становления и в личной жизни.
Здоровье ребенка надо беречь не только, когда он «лежит поперек лавки». Возраст 3 года – время плановой расширенной диспансеризации, когда ребенок подвергается подробному обследованию у специалистов. Нередко мамы избегают профилактических осмотров, мотивируя свое решение нежеланием «тратить время по пустякам: я и так знаю, что он здоров». И совершенно напрасно. Самостоятельно выявить сколиоз или плоскостопие вы не можете, а обнаруженная в подростковом возрасте, эта патология потребует более значительных усилий, моральных и материальных затрат, нежели в 3–4 года. Нежелание лечить кариозные молочные зубы («Зачем? Все равно выпадут») приведет к формированию очага хронической инфекции в организме.
Своевременная проверка остроты зрения у ребенка предупредит развитие близорукости. А какой маме придет в голову, что у ребенка «глазки видят плохо», ведь он на это не жалуется.

Yulia Saponova / Dreamstime.com
Если «слабые места» детского организма будут выявлены в 3–4 года, у вас будет достаточно времени, чтобы до школы привести их в порядок. Так что не откладывайте диспансеризацию до последнего момента перед поступлением в школу. Она проводится в интересах вашего ребенка.
Итак, если ваш ребенок не посещает детский сад, где диспансеризация проходит в плановом и обязательном порядке, найдите свободное время для посещения поликлиники и необходимого обследования. Заранее узнайте расписание работы «узких» специалистов, которых необходимо посетить, и спланируйте «поход за здоровьем» с минимальной затратой времени. В некоторых поликлиниках кроме «грудничкового» дня, выделен диспансерный день для детей старше года, когда все специалисты ведут прием в одно время. Это очень удобно, и за одно посещение вы сможете сдать необходимые анализы и пройти осмотр у всех врачей.
Ортопед проверит осанку ребенка и наличие или отсутствие у него плоскостопия. Тут-то вы и поймете, почему ваш малыш не любит длительных прогулок и часто жалуется, что «ножки болят». А вам и в голову не приходило, что у него плоскостопие, думали, что просто устает к вечеру.
Хирург определит, нет ли у ребенка пупочной или паховой грыжи, на месте ли у мальчика яички, правильно ли развиваются половые органы.
Невропатолог даст оценку нервно-психическому состоянию, проверит рефлексы и достижения общего развития. Особое внимание невропатолог уделяет детям, перенесшим перинатальную энцефалопатию, внутричерепную гипертензию, фебрильные судороги.
Окулист проверит остроту зрения малыша. Ничего, что он еще не выучил буквы. Существуют специальные таблицы для маленьких, на которых изображены знакомые предметы: елочки, машинки, белочки и т. д. Многие современные малыши испытывают повышенную нагрузку на органы зрения из-за пристрастия к телевизору, компьютеру, раннего обучения чтению и письму. Поэтому важно своевременно установить склонность к близорукости и найти на нее управу.
Стоматолог проверит состояние молочных зубов и объяснит, что молочные зубы, пораженные кариесом, надо лечить обязательно. Тогда постоянные зубы будут красивыми и здоровыми. Одновременно врач оценит состояние прикуса и при необходимости направит к ортодонту.
Отоларинголог проверит остроту слуха, оценит состояние носоглотки, выявит аденоиды, которые нарушают носовое дыхание и отрицательно сказываются на развитии умственной деятельности, и назначит лечение, способствующее сокращению аденоидной ткани. При необходимости предложит оперативное удаление аденоидов.
Закончится «диспансерный марафон» в кабинете у педиатра, который даст заключение о состоянии здоровья вашего ребенка и рекомендации по дальнейшему развитию.
Питание ребенка от 3 до 7 лет.
Дети дошкольного возраста очень любознательны и подвижны, они много бегают, прыгают, значительное время проводят в активных играх на свежем воздухе, многие из них занимаются спортом, а такой образ жизни сопровождается большими энергетическими затратами.
В то же время в организме продолжаются процессы усиленного роста и развития, совершенствуется работа всех органов и систем, а обмен веществ протекает весьма интенсивно и напряженно. Достаточно сказать, что ежегодно рост ребенка увеличивается на 5–8 см, а в период первого физиологического вытяжения, приходящегося на 6 лет, на 10 и более сантиметров. Вес 6–7-летнего ребенка вдвое выше, чем его вес в годовалом возрасте.
Эти обстоятельства свидетельствуют о том, что потребность детского организма в пластических и энергетических материалах достаточно высока, поэтому очень важно обеспечить ребенка полноценным и сбалансированным питанием.
Мы уже неоднократно говорили о значении основных пищевых веществ – белков, жиров и углеводов, минералов и витаминов в питании ребенка, так же как и о необходимости правильного соотношения между ними, то есть о сбалансированности питания. Оптимальное соотношение белков, жиров и углеводов в рационе дошкольника должно составлять 1: 1: 4.
Количество белка в суточном наборе продуктов должно составлять 70 г, из них животных белков должно быть не менее 65 %, что составляет приблизительно 45–50 г.
Суточная потребность дошкольника в жирах – 70 г, из них растительное масло должно составлять 15 %, то есть 10–12 г. Остальное количество ребенок получает в виде сливочного масла, сметаны, сливок. Не забывайте о том, что жир поступает в организм в составе мясных и молочных продуктов, колбасных и кондитерских изделий.
Содержание углеводов в суточном рационе ребенка дошкольного возраста должно составлять 280–300 г. На первом месте должны стоять сложные углеводы, которые содержатся в овощах, фруктах, крупяных изделиях. А вот простые углеводы, дающие «пустые» калории, следует ограничивать до 60 г в сутки (сюда входят сахар, варенье, конфеты и кондитерские изделия).
Принцип регулярности питания должен обязательно соблюдаться в детском возрасте. Дошкольники обычно питаются 4 раза в сутки, причем распределение пищевой нагрузки по калорийности выглядит таким образом: завтрак – 30 %, обед – 40 %, полдник – 10 %, ужин – 20 %.
Следует иметь в виду, что качество белка зависит от степени его усвояемости в желудочно-кишечном тракте и последующего всасывания аминокислот. Легкоусвояемыми, следовательно, более ценными являются молочный и рыбный белки, на втором месте – мясной белок, на третьем – белки растительного происхождения. Поэтому на ужин предлагайте ребенку молочные или рыбные блюда, чтобы не принуждать пищеварительный тракт к интенсивной работе в ночное время.
При составлении меню старайтесь на завтрак предлагать ребенку кашу. Во-первых, это энергоемкое блюдо надолго дает ощущение сытости. Во-вторых, содержит клетчатку, которая не позволит кишечнику лениться. В-третьих, для отдыхавшего ночью желудка каша послужит разминкой перед напряженным рабочим днем.
На обед обязательно предлагайте салат из овощей, свежих, отварных или консервированных. С ними ребенок получит необходимые ему витамины, минеральные соли, микроэлементы, а также растительную клетчатку, способствующую перистальтике кишечника.
На ужин предпочтительно готовить легкоусвояемые блюда. Мы знаем, что легче всего перевариваются и усваиваются рыбные и молочные белки, поэтому желательно предлагать ребенку и всей семье рыбу в любом виде: отварную, жареную, рыбные котлеты и суфле, рыбу под маринадом. Если готовите мясное блюдо, то используйте рубленое мясо: котлеты, фрикадельки, биточки, голубцы, перец фаршированный и т. д.
На гарнир к мясу подавайте овощи и зелень. В их компании мясо лучше переваривается и усваивается, чем с углеводами (картофель, макароны, тесто).
Это основные принципы рационального питания, придерживаясь которых любая хозяйка способна кормить семью вкусной и здоровой пищей.
Примерное меню для дошкольника.
Завтрак (9.00–10.00) Каша овсяная молочная с изюмом, хлеб с маслом и сыром, какао с молоком.
Обед (12.00–13.00) Салат из свежей капусты и моркови с растительным маслом, суп-лапша на курином бульоне, отварная курица с рисом, компот из сухофруктов.
Полдник (16.00–17.00) Пирожок с повидлом, отвар шиповника, фрукты.
Ужин (20.00) Салат из свежих огурцов и помидоров, рыбная котлета с картофельным пюре, чай.
В течение дня по желанию можно погрызть сырые овощи и фрукты. Перед сном не возбраняется выпить стакан кефира, йогурта, простокваши, ацидофилина и т. д.
Примерный объем порций для дошкольника: каша – 200–250 г, салат – 50–60 г, первое блюдо – 150–200 мл, мясное, рыбное блюдо – 100–120 г, гарнир – 60–80 г, компот, напиток, чай, молоко, кефир – 150–200 мл. В течение дня ребенок должен получить хлеба и хлебобулочных изделий 100–120 г: ржаного хлеба – 40 г, пшеничного – 60–70 г. Если ребенок любит погрызть сухарики, сушки, баранки, печенье, количество хлеба в рационе следует уменьшить.
У каждого ребенка индивидуальные потребности в питании, поэтому приведенные выше нормы носят рекомендательный, а отнюдь не обязательный характер. «Малоежке» достаточно 150 г каши, а обед из трех блюд и вовсе ему не по силам, и не надо делать из этого трагедии. Если ребенок растет и развивается в соответствии с возрастом, активный, веселый и подвижный, значит ему хватает того объема и калорийности, которые он получает.
А другому систематически не хватает предложенных порций, он постоянно требует добавки и «перекусов» между основными приемами пищи. Если это конституциональная особенность, связанная с повышенным обменом веществ, ничего страшного в этом нет. А если повышенный аппетит является следствием извращенного пищевого поведения, привитого чадолюбивыми родителями с пеленок и уже приведшего к избыточному весу, следует немедленно принимать самые строгие меры.
Худеем всей семьей.
Когда ваш малыш был еще грудничком, вы умилялись его повышенному аппетиту и радостно приветствовали ежемесячные прибавки веса свыше килограмма. А на замечания участкового педиатра о недопустимости таких «привесов» отвечали: «Что же мне его теперь не кормить, что ли?» – и продолжали подсовывать лакомые кусочки в перерывах между кормлениями. Малютка рос не по дням, а по часам и радовал всю семью богатырскими размерами и отменным аппетитом.
Ваша радость длилась недолго, до тех пор, пока вы впервые не услышали, как вашего ненаглядного богатыря обозвали на детской площадке «жиртрестом», «бомбовозом», «свиноматкой» или еще какими-нибудь столь же нелестными прозвищами. Страдает ребенок, а виноваты в его страданиях вы, потому что вовремя не разглядели проблему и всегда поощряли его желание поесть сверх меры. Теперь вы обязаны помочь ребенку избавиться от лишних килограммов, а дело это очень непростое.
«Америка заплыла жиром», «В США 300 миллионов толстяков» – эти и подобные им заголовки кричат со страниц газет и журналов, клеймя позором заокеанских любителей гамбургеров и пиццы. Американцы прослезились бы от умиления, узнав, что россияне так озабочены их здоровьем. На самом деле нашим соотечественникам не мешало бы оглянуться на себя, чтобы заметить: избыточный вес и стремительное ожирение угрожает и нашей нации. А призыв «догнать и перегнать Америку» в этом виде роста уже выполнен.
Повышенная масса тела обнаруживается в настоящее время почти у половины городских жителей, среди которых немалую долю составляют дошкольники. Набрать лишние килограммы очень просто, а избавление от них сродни подвигу, на который способен не каждый человек.
Борьба с ожирением длительная, нередко многолетняя, требует больших морально-психических и физических затрат и нередко заканчивается поражением человека, после чего, махнув на все рукой, он становится заложником неукротимого аппетита и благодатным объектом для гипертонии, атеросклероза, инфаркта миокарда, инсульта и других заболеваний.
Гораздо легче предупредить ожирение, основы которого закладываются в раннем детстве вместе с привычкой к перееданию, насаждаемой и поощряемой заботливыми родственниками.
Желание накормить ребенка любой ценой становится смыслом жизни. Нередко в кормлении малыша принимает участие вся семья: один отвлекает, другой развлекает, а третий засовывает в рот «еще одну ложечку» каши.
Не кормите ребенка насильно! Его организм способен самостоятельно определить свои потребности в пищевых веществах и калориях. Навязывание чрезмерного употребления пищи непременно приведет вашего ребенка в ряды толстяков, которые год от года стремительно пополняются.
Все больше и больше детей носят на себе лишние килограммы и подвергаются насмешкам и издевательствам в школе и на улице. Из толстых детей вырастают толстые взрослые. И вот уже почти половина населения имеет избыточный вес, а 25 % из них страдают ожирением. Избыточная полнота и ожирение являются не только бедой отдельного человека, но и превратились в общенациональную проблему, являясь причиной повышения общей заболеваемости и снижения продолжительности жизни.
Не последнюю роль в ожирении играет наследственность и семейные традиции в приготовлении обильных обедов с непременным присутствием сдобной выпечки и бесконечными чаепитиями в течение дня.
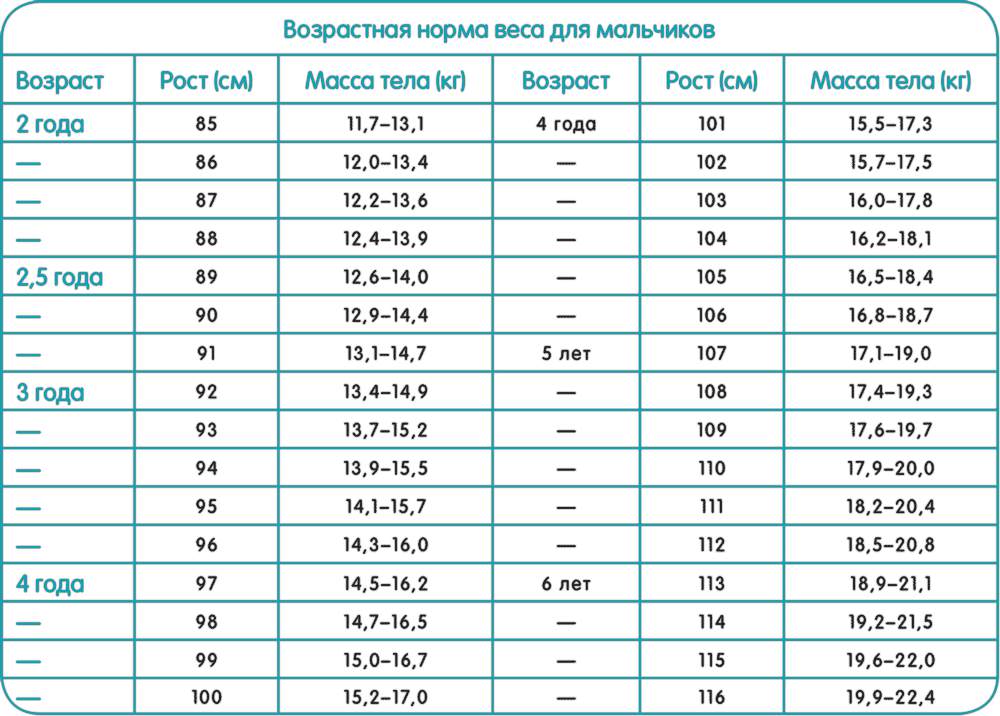
Привычка к поглощению большого количества пищи формируется в детстве под влиянием «заботливых» родственников, настаивающих на съедании нескольких блюд за обедом и применяющих с этой целью различные методы и приемы, от простых уговоров до угроз и шантажа: «не съешь второе – не получишь пирожное», «доедай котлету, а то гулять не пойдешь», «не дам дыню, пока не съешь кашу» и т. д. Помните, если калорийность ежедневного рациона ребенка превышает хотя бы на 1 % рекомендуемую, то за год он наберет несколько лишних килограммов.
Мамы и бабушки не задумываются над тем, какую медвежью услугу оказывают они своему любимому чаду! У одних детей такая забота формирует стойкое отвращение к пище и самому процессу еды. А другие, смирившись с судьбой, привыкают к повышенному объему пищи и не могут насытиться обычной по размеру порцией, что и ведет к систематическому перееданию и избыточному весу. Избавиться от этой пагубной страсти очень трудно, хотя рецепт предельно прост: меньше есть и больше двигаться.
Теперь, когда у вашего раскормленного ребенка возникли проблемы, вы просто обязаны помочь ему, ведь его избыточный вес – следствие вашей заботы.
Перестаньте покупать и готовить высококалорийные блюда, сладости, сало, сахар, сливочное масло, жирное мясо, колбасу, острые закуски и пряности, возбуждающие аппетит.
Настойчиво предлагайте всей семье употреблять больше сырых овощей и фруктов, создающих объем в желудке и ощущение сытости.
Забудьте дорогу к «Макдоналдсу» и другим забегаловкам с быстрой едой. Холестериновые гамбургеры, жареный картофель фри, сладкие газированные напитки внесли свой немалый вклад в расширение рядов толстяков. В Америке уже зарегистрировано несколько судебных исков, поданных толстяками к владельцам предприятий общественного питания, обвиняемым в неправильном приготовлении пищи и использовании вводящей в заблуждение рекламы.
Не поддавайтесь на просьбы своего чада и не покупайте на улице пончики, пирожки, жаренные в раскаленном масле, какими бы вкусными они ни казались. Этот жир должен сливаться после шести жарочных циклов, емкость тщательно промываться и заполняться свежим маслом. Вы видели когда-нибудь, чтобы это правило выполнялось? В результате грубейшего нарушения технологического процесса жареные изделия помимо избыточного содержания жира несут в себе и канцерогенные вещества.
По этой же причине откажитесь от чипсов: тончайшие ломтики жарились в кипящем масле и вобрали в себя вместе с калориями достаточное количество канцерогенов.
Научите всех домочадцев есть медленно, тщательно пережевывая пищу. Торопливая еда «на ходу», проглоченная крупными кусками пища, не смоченная слюной, травмирует слизистую оболочку пищевода, тяжелым грузом ложится на желудок, требуя от него больших усилий для переваривания. К тому же быстрое и обильное наполнение желудка разнообразными продуктами не приносит удовлетворения, долго не наступает чувство насыщения.
Напротив, тщательное пережевывание пищи кроме благотворного влияния на желудок оказывает еще и другую услугу своему хозяину. При длительном жевании поступившей в полость рта пищи (20–30 жевательных движений) небольшого ее объема достаточно для того, чтобы появилось чувство сытости. Длительная работа жевательного аппарата способствует медленному наполнению желудка, постепенному выделению желудочного сока, что создает у желудка иллюзию долгой занятости, и он посылает импульсы в головной мозг: «я сыт».
«Тщательно пережевывая пищу, ты помогаешь обществу». И. Ильф, Е. Петров.
Это одно из основных правил для желающих похудеть.
Для первого блюда подавайте чайные ложки. Тогда тарелка опорожнится не за 15–20 «заходов», а за 40–50. Многократные движения руки с ложкой от тарелки ко рту «обманывают» мозг, который считает, что уже произошло поглощение большого объема пищи и он насытился.
Пользуйтесь для еды синей или зеленой посудой. Специалисты-диетологи и психологи заметили, что эти цвета подавляют аппетит.
Устраивайте один раз в неделю разгрузочный день. Особенно он полезен накануне или после праздника, сопровождающегося обильным застольем. Не приглашайте ребенка за стол «за компанию», когда он не испытывает чувства голода. Чем больше едоков сидит за столом, тем больше пищи съедает каждый из них.
Предлагайте толстячку пищу часто, через каждые 3 часа, но маленькими порциями. Большие перерывы между приемами пищи вызывают «зверское» чувство голода и повышенный аппетит.
В доме всегда должны быть овощи и фр укты, готовые к употреблению – вымытые, почищенные и порезанные крупными кусками (капуста, свекла, салат и т. д.). Поставьте на стол вместо вазы с конфетами и пряниками миску с овощами. Пусть каждый проголодавшийся погрызет морковку, репку, капустный лист и прочие дары природа, обогатив свой организм «живыми» витаминами и микроэлементами. Кроме того, крепче и белее станут зубы, пребывающие в контакте с твердыми продуктами.
Ограничения в диете касаются в первую очередь «быстрых» углеводов и жиров. Содержание белка, особенно животного происхождения, в рационе не ограничивается, ведь растущий организм нуждается в строительном материале.
Мясо, рыба, молоко, творог, яйца должны присутствовать в меню ежедневно. Молочные продукты – предпочтительно с небольшим содержанием жира. Если количество калорий в диете снижено, то содержание белковой пищи можно несколько увеличить, учитывая потребности растущего организма.
Следует ограничить содержание животных жиров в рационе, а растительное масло для добавления в салаты, винегреты остается неприкосновенным. Пищу желательно отваривать, готовить на пару, запекать в духовке.
«Сладкоежкам» приходится тяжелее всех. Из рациона исключаются сахар, конфеты, кондитерские изделия, крупы, макаронные изделия. Зато употребление фруктов и овощей разрешается в достаточном количестве. Из овощей предпочтительно использовать капусту, огурцы, редис, репу, кабачки, баклажаны, свеклу, тыкву, сладкий перец, свежую зелень. Из фруктов на первом месте стоят яблоки и сливы. Не увлекайтесь бананами, они довольно калорийны для того, чтобы помочь в трудной борьбе с собственным весом.
Пусть «толстячок» привыкает пить чай с финиками, курагой, изюмом, черносливом. Ограничивается употребление сладких напитков: киселей, компотов, сладких соков. Исключается употребление фруктовых газировок всех цветов радуги, кваса. Разрешаются минеральная вода, травяные и витаминные чаи, в которые можно добавлять заменители сахара.
Исключите из рациона вещества, возбуждающие аппетит: горчицу, хрен, маринады, майонез, соленые и копченые закуски. Ребенок должен быть увлечен интересным делом, тогда мысль о голоде не будет «гвоздем» сидеть в голове. Подкидывайте ему разные идеи для реализации, выводите на прогулки и в музеи (театры, кино, экскурсии). Отведите его в тренажерный зал и/или в бассейн. Поставьте в квартире спортивный комплекс. Утро начинайте с зарядки, а в течение дня предлагайте позаниматься физическими упражнениями.
Совместными усилиями можно победить любую беду, даже ожирение. Заодно с «пухликом» потеряете несколько килограммов и вы сами, а взамен приобретете легкость, бодрость и хорошее настроение.
«Мой ребенок ничего не ест».
Другая проблема, вызывающая беспокойство у родителей, а тем более у любящих бабушек, – стойкое снижение аппетита у ребенка.
Аппетит (от латинского appetitus – стремление, желание) – приятное ощущение, связанное с потребностью в пище, а также физиологический механизм, регулирующий поступление в организм пищевых веществ. При длительном лишении пищи это приятное ощущение переходит в пренеприятнейшее чувство голода.
Хороший аппетит свидетельствует о физическом и психическом благополучии человека. Но и у этого приятного во всех отношениях спутника пищеварительного процесса существуют отклонения как в ту, так и в другую сторону: снижение аппетита (анорексия) или болезненное усиление (булимия).
Анорексия означает снижение или полное отсутствие аппетита. Такое состояние может возникнуть и у здорового человека в жаркую погоду, утром после сна, во время увлечения каким-то интересным делом, при неприятных известиях и эмоциях. Однако длительные нарушения аппетита в сочетании с другими симптомами имеют существенное значение в диагностике заболеваний. Снижение аппетита наблюдается при острых инфекционных и соматических заболеваниях, при неврозах и эндокринных нарушениях, при аллергических реакциях и интоксикациях. При заболеваниях органов пищеварения снижается активность пищеварительных ферментов, поэтому анорексия является почти постоянным симптомом. У ребенка с хроническими заболеваниями носоглотки (аденоиды, тонзиллит, фарингит) очень часто язык обложен налетом, следовательно, чувствительность вкусовых рецепторов снижена, и нарушение аппетита является обычным делом.
Нередко наблюдается избирательная анорексия, то есть отвращение к какому-то определенному продукту, например, к мясу или молочным продуктам.
Стойкое снижение аппетита во многих случаях является первым признаком какого-либо заболевания, тем более, если до этого момента с аппетитом проблем не было. Обратитесь к врачу, пройдите необходимое обследование, чтобы не пропустить развития болезни.
Задумайтесь над вопросом: не является ли нарушение аппетита следствием неправильного пищевого поведения в семье. Во многих случаях ребенка с детства кормят насильно, вырабатывая негативное отношение к пище и самому процессу еды. Пока он маленький, противостоять напору мамы и бабушки ему не по силам. А в более старшем возрасте он отстаивает свое право на употребление пищи по потребности, а не по желанию родителей. Не стоит употреблять свою власть, чтобы совладать с непослушным едоком. Чувство голода – самый лучший стимулятор аппетита, поэтому надо сажать за стол проголодавшегося ребенка. Соблюдайте режим кормлений и не подсовывайте лакомых кусочков в перерывах между ними, тогда у него выработается здоровый интерес к еде.
Организм человека – совершенный механизм, который сам определяет свои потребности. И эта способность предохранит ребенка от переедания и ненужных лишних килограммов.
Иногда жалобы мамы на плохой аппетит ребенка бывают совершенно необоснованными.
За завтраком он отказался от каши и бутерброда, выпил лишь два глотка какао. Зато на прогулке попросил купить пирожок или калорийную булочку и запил «сухой паек» пакетиком сливок или сока. А перед самым возвращением домой съел еще и банан. В общем, получилась не прогулка, а «ходячий завтрак».
Не успели домой вернуться, как мама уже обедать зовет. А какой уж тут обед, если желудок полон под завязку? Едва поковырялся в тарелке, чтобы мама не ругалась, да выпил стакан компота.
Дома всегда в наличии пряники, печенье, конфеты, которые он таскает между делом, а когда приходит время ужина, он опять не хочет есть.
Такая беспорядочная еда всухомятку нарушает работу пищеварительной системы и создает почву для хронических заболеваний желудочно-кишечного тракта, хотя вполне обеспечивает организм необходимыми калориями.
Наведите порядок в режиме питания, и аппетит наладится. Никаких перекусов на ходу! Только нормальная пища в отведенное для этого время. Не спешите сажать ребенка за стол, лишь только он проснулся. Пусть разгуляется и сам попросит кушать. Не позавтракал, ну и не надо, пусть теперь терпит до обеда. На улице не поддавайтесь на его нытье и просьбы «купить хоть печеньице или сока». Проявите характер, и в течение нескольких дней к ребенку вернется аппетит, а к вам – спокойствие.
Иногда причиной снижения аппетита является однообразная еда: «опять эта каша», «надоел этот суп». Добавьте в кашу горсточку изюма, свежих ягод, орешков, а в надоевший суп – макаронных изделий в виде звездочек, колечек, спиралек. Привлеченный необычным видом кушанья, «малоежка» еще и добавки попросит. Ведь красиво оформленное блюдо становится еще вкуснее. А вкусная еда – одно из главных удовольствий в жизни, вызывающее положительные эмоции.
Нарушение осанки.
Как часто говорим мы своим детям: «Не сутулься, не горбись, расправь плечи», надеясь на то, что постоянными напоминаниями мы сможем добиться правильной выправки и гордой осанки. К сожалению, окриками болезнь не вылечишь. А в том, что это болезнь, сомнений нет, и название ей – сколиоз.
Чтобы понять сущность болезни, вспомним строение позвоночника. Позвоночный столб состоит из отдельных позвонков, тела которых соединены между собой межпозвоночными дисками плотно, но эластично, поэтому позвоночник остается гибким и подвижным. От тела позвонка отходят костные отростки, образуя позвонковую дугу. Все вместе позвонки, соединяясь между собой, образуют позвоночный столб, а их дуги образуют спинномозговой канал, в котором располагается спинной мозг.
Сравнивая позвоночник со столбом, мы расписываемся в неуважении к строгой науке – геометрии, ибо столб предполагает цилиндрическую форму, от которой далек даже самый идеальный позвоночник. Его строение скорее напоминает усеченный конус с расширенным основанием, состоящий из 5 отделов: шейного (7 позвонков), грудного (12 позвонков), поясничного (5 позвонков), крестцового (5 позвонков, сросшихся в одну кость – крестец) и копчикового (3–4 позвонка).
Если посмотреть на позвоночник сбоку, то он напоминает латинскую букву S, в которой заметны четыре изгиба: кпереди в шейном и поясничном отделах (лордоз) и кзади в грудном и крестцовом отделах (кифоз). Такая форма позволяет снять часть нагрузки с позвонков и передать ее на околопозвоночные связки. Наличие изгибов оберегает позвоночник от толчков, неизбежных при беге и ходьбе.
Межпозвонковые диски состоят из плотной фиброзной ткани, имеющей круговое строение. А центр диска заполнен студенистой массой – пульпозным ядром. Кроме соединяющей позвонки роли, межпозвонковые диски играют роль амортизаторов, смягчающих удары, которые возникают при разнообразных движениях тела.
У новорожденного физиологические изгибы в позвоночнике отсутствуют. Как только он начинает поднимать голову, формируется шейный лордоз. Когда ребенок уже уверенно сидит, образуется грудной кифоз. Ближе к году, когда малыш встает на ноги и пускается в самостоятельный путь, формируется S-образная форма позвоночника, которая сопровождает человека всю жизнь.
Но довольно часто кроме физиологических изгибов позвоночник подвергается боковому искривлению от продольной оси, и это состояние является патологией, имя которой – сколиоз.
Это самое распространенное ортопедическое заболевание среди детей, которое может выявляться уже в первые годы жизни ребенка. Идиопатический (то есть без видимой причины) младенческий сколиоз встречается чаще у мальчиков, но проходит самостоятельно и бесследно, если начинается в раннем возрасте. Если болезнь возникла после 2 лет, прогноз неблагоприятный. Младенческий сколиоз может диагностировать сама мама, заметив, что как бы она ни уложила малыша, он всегда повернется на один и тот же бок. Этот поворот называется в ортопедии симптомом «положения покоя» и является характерным для младенческого сколиоза. Если посадить младенца, держа за обе ручки и отклонять его туловище вправо – влево, то при наличии сколиоза туловище будет сильнее прогибаться в сторону кривизны. Положите малыша на животик и внимательно осмотрите спинку и оцените высоту плечиков, уровень лопаток, симметричность талии и ягодичек, срединное расположение ягодичной складки. Среди причин, вызывающих развитие сколиоза, назовем слабость мышечно-связочного аппарата, рахит, гипотрофию, плоскостопие, врожденный вывих бедра.
Иногда развитие болезни провоцируют родители своими неправильными действиями, насильно усаживая ребенка в подушки или пытаясь поставить его на ножки, когда позвоночник еще не готов к таким нагрузкам. Зато очень полезно ползание, укрепляющее мышцы спины и шеи.
Появление сколиоза часто сопутствует периодам интенсивного роста, называемым периодами физиологического вытяжения. Эти периоды приходятся на первые полтора года, возраст от 5 до 7 лет и период полового созревания от 12 до 14 лет. В это время происходит ускоренный рост костей, в том числе и позвоночника. А рост мышечной ткани отстает, поэтому мышечный корсет еще не развит и не способен удерживать позвоночный столб в физиологическом положении. К тому же дошкольники и школьники много времени проводят за столом или за партой, а неправильная поза или мебель, не соответствующая росту, способствуют искривлению позвоночника. Болезнь чаще развивается у детей, которые не дружат с физкультурой и спортом, а поэтому имеют слабые мышцы и связки. Наибольший рост заболеваемости приходится на школьные годы, начиная с 7–8-летнего возраста. Чем примернее и усидчивее ученик, чем больше времени проводит он за столом, тем больше вероятность развития у него сколиоза. Выгоняйте своего добросовестного ученика из-за стола и заставляйте заниматься физкультурой, наращивать мышечный корсет.
Не исключается и наследственная предрасположенность к сколиозу. Если мама с папой в детстве имели такую проблему, они должны очень внимательно следить за осанкой своего отпрыска и заранее принять профилактические меры, чтобы не допустить развития заболевания. А выявить патологию совсем нетрудно. Надо лишь быть внимательным не только к грудничку, но и к старшему ребенку.
Вам показалось, что у него одно плечо выше другого? Разденьте его до трусиков и внимательно осмотрите спину: расположен ли позвоночник ровно по середине спины или отклоняется в сторону, на одном ли уровне находятся плечи и лопатки.
Теперь попросите ребенка нагнуться вперед и посмотрите на него сзади: не приподнимается ли одна лопатка над уровнем спины.
Привяжите к прочной нитке небольшую гирьку или любой другой груз и приложите полученную конструкцию к седьмому шейному позвонку. Его легко найти на месте перехода шеи в спину по выступающему остистому отростку. Если нить с грузом проходит вдоль позвоночника и через ягодичную складку, оснований для беспокойства нет. В противном случае нить проходит через одну из ягодиц, оставляя ягодичную складку в стороне. А это уже повод для немедленного обращения к ортопеду.
Позвоночник – это ось жизни, на которую приходится основная нагрузка, выпадающая на долю организма в течение всей жизни. От его состояния зависит функция не только опорно-двигательного аппарата, но и внутренних органов. Это и понятно: в результате искривления нарушается симметрия между правой и левой половинами тела, и органы испытывают неравномерное кровоснабжение, а суставы страдают из-за неравномерного давления на них тяжести тела и быстрее изнашиваются на поврежденной стороне.
Внутри позвоночника проходит спинной мозг, который страдает из-за неполадок в конструкции и отвечает на внешнее воздействие расстройством со стороны тех органов и систем, куда посылает свои импульсы. А со спинным мозгом связана деятельность всех двигательных функций и внутренних органов. Значит искривление позвоночника может привести к нарушениям со стороны любого органа.
Такие распространенные среди взрослых заболевания, как прострел, радикулит, люмбоишалгия и т. д., к сожалению, встречаются и в детском возрасте, с годами приобретая все более зловещие формы.
Не отмахивайтесь от ребенка, если он жалуется, что «болит спинка». Может быть, вам и в голову не приходит, что у него серьезное заболевание, а может, вы думаете, что остеохондроз и радикулит бывает только у стариков? Не дожидайтесь, пока на профилактическом осмотре вашему ребенку поставят диагноз «сколиоз». Первыми обнаружить проявления заболевания и начать борьбу за прямую спину должны родители.
Профилактику сколиоза надо начинать с первых месяцев жизни с общеукрепляющего массажа и гимнастики. Не торопите ребенка осваивать двигательные навыки раньше времени, высаживая в подушки и стимулируя раннее начало ходьбы. Всему свое время. Если вы активно занимаетесь с ним массажем и физкультурой, он и так опередит своих ровесников. Не носите малыша подолгу на одной руке, чтобы позвоночник не изгибался в одну и ту же сторону. Не держите его часами в прогулочной коляске и тем более не позволяйте спать в ней сидя.
После года многие мамы забывают о необходимости активных физических упражнений, и совершенно напрасно. Специальные гимнастические комплексы способствуют умственному и физическому развитию, укрепляют мышечную систему, формируют мышечный корсет, который удерживает позвоночник в физиологическом положении и не позволяет отклоняться в сторону.
Если вы не придавали значения физической культуре раньше, а теперь обнаружили у ребенка нарушение осанки, придется регулярно и настойчиво выполнять специальные упражнения, рекомендуемые для ее исправления. Инициативу возьмите в свои руки, показывайте на собственном примере, как надо выполнять упражнения, контролируйте правильность действий ребенка и не прекращайте занятий, потому что «некогда» или «надоело». Успех гарантирован только при постоянных и упорных занятиях.
Встаньте прямо, вытяните прямые руки в стороны ладонями вверх. Поднимаясь на носки, поднимите руки, соединив ладони над головой. Опускаясь на всю ступню, разведите руки в стороны и медленно опустите их вниз, не разворачивая ладоней. В таком положении оставайтесь 1–2 минуты. После чего поверните ладони внутрь. Проделайте это упражнение 3–4 раза.
Ваш ребенок, несмотря на постоянные напоминания, продолжает сутулиться. Примените к нему старинный способ воздействия под названием «пугало огородное». Наденьте на него рубаху с длинными рукавами, лучше на один-два размера больше, разведите его руки в стороны и проденьте в рукава металлический или деревянный стержень (рукоятку от швабры). Это нехитрое приспособление заставит вашего упрямца держать спину прямой и придаст ему гордую осанку. Пусть походит в таком виде 10–15 минут и ежедневно повторяет это упражнение. Мышцы запомнят правильное положение и сами будут принимать его независимо от воли ребенка.
Несколько раз в день пригласите ребенка «постоять в почетном карауле» у стены. Встать спиной к стенке, плотно прижавшись к ней, касаясь затылком, лопатками, крестцом и пятками. Несколько минут в таком положении способствуют выпрямлению осанки.
Девочкам понравится «хождение по канату»: положите на пол веревку или ленту. Представьте, что это натянутый под куполом цирка канат, и предложите девочке ходить по нему, оттягивая носочки и соблюдая равновесие. Постепенно увеличивайте скорость движения и усложняйте упражнения: прыжки, подскоки, повороты и т. д.
Предложите малышу лечь на живот и одновременно оторвать от пола руки и ноги. Голова приподнята, лицо смотрит вниз. В таком положении надо продержаться 6–8 секунд, постепенно доводя время до 15 секунд. Упражнение называется «Рыбка».
В положении лежа на животе ребенок должен приподнять верхнюю часть тела, отвести плечи назад, соединить лопатки и поднять голову. Упражнение называется «Крылышки».
Малыш сидит по-турецки, прогнув спинку, руки на затылке. На счет «20» поднять руки вверх и потянуться.
Хороший эффект дают упражнения на потягивание, равновесие, балансирование с предметом на голове. Эти упражнения можно выполнять самостоятельно в домашних условиях. Для хорошей осанки полезны лыжи, коньки, подвижные игры. Отличный эффект дает плавание в открытых водоемах и занятия в бассейне.
Но пренебрегать консультацией специалиста не стоит. Посетите ортопеда, возможно, вашему ребенку понадобится курс массажа или занятия в кабинете лечебной физкультуры, а может, придется походить на физиотерапевтические процедуры или в бассейн.
В арсенале врачей-ортопедов имеется широкий выбор приспособлений, помогающих выправить нарушения осанки – корсеты, пояса, воротники и другие корректоры.
Главное, не упустить время и заняться осанкой, пока она еще поддается коррекции.
Ребенок должен спать на плотном матрасе, не прогибающемся под тяжестью его тела, а подушка должна быть плоской и удобно фиксировать шейный отдел позвоночника в физиологическом положении. Не позволяйте ему читать и смотреть телевизор лежа, а также долго валяться в постели после пробуждения.
Крышка письменного стола должна располагаться на уровне груди. Стул лучше выбирать с подлокотниками и с прямой спинкой, расположенной под небольшим тупым углом к сиденью. Мебель должна соответствовать возрасту и росту ребенка, иметь закругленные поверхности, без острых углов и краев. И не забывайте об удобстве: ребенок должен с легкостью открывать любую дверцу и выдвигать любой ящик.
Плоскостопие.

Ваш малыш отличается отменным аппетитом, жизнерадостным характером, прекрасным настроением и общительностью, одно только плохо: он не любит длительных прогулок, а походы на дальние расстояния предпочитает выполнять, сидя в прогулочной коляске. Его невозможно заставить прогуляться до ближайшего парка, он отказывается пройтись по магазинам, а на все мамины упреки в лени и неповоротливости отвечает: «У меня ножки болят». Если дело обстоит именно так, и ребенок часто жалуется на боль в икроножных мышцах или в спинке, вам пора на прием к ортопеду. Эта болезнь не прощает легкомысленного отношения к себе и отомстит в недалеком времени нарушением осанки, остеохондрозом, радикулитом. А молодая женщина, заметив на стопе у основания большого пальца уродливую косточку, даже и не догадается, что ее появлением она обязана плоскостопию, с которым связана с детских лет.
Правильно сформированная стопа человека имеет продольные и поперечные своды, пружинящие при ходьбе, уменьшая тем самым нагрузку на ноги и позвоночник. К сожалению, многие дети страдают плоскостопием, вина за развитие которого лежит на родителях. Проверить наличие или отсутствие у ребенка плоскостопия очень просто. Намажьте подошвенные поверхности стоп детским кремом или любым жиром и поставьте малыша на чистый лист бумаги. Он должен стоять прямо и ровно, чтобы вес тела распределялся на стопы равномерно. На бумаге получился четкий отпечаток стоп, по которому вы и проведете диагностику. Соедините выступающие края внутренней части стопы прямой линией, отложите от нее перпендикуляр в том месте, которое соответствует самой глубокой части выемки. Если узкая часть стопы занимает не более 1/3 части перпендикуляра, все в порядке. Если узкая часть окажется совсем не узкой, а выемка совсем неглубокой, то плоскостопие налицо, и встреча с ортопедом неизбежна.
У малыша, только что вставшего на ножки, наблюдается физиологическое плоскостопие за счет подкожно-жировой клетчатки, которая заполняет всю подошвенную поверхность. Отпечаток стопы у такого малыша окажется плоским, но говорить о наличии болезни еще рано. Однако проводить укрепление мышц, формирующих своды стопы, не помешает, даже если стопа будет иметь идеальную форму.
Примерный комплекс упражнений для профилактики и лечения плоскостопия.
Ходьба на носках на прямых ногах, руки на поясе.
Ходьба на наружном крае стопы, руки на поясе.
Ходьба на месте. Носки от пола не отрывать, стараться поднимать пятки повыше.
Разложите на полу «змею» (толстую веревку). Пусть малыш передвигается по ней приставными шагами (ходьба в сторону).
Сидя на скамье, малыш катает ногами палку вперед – назад.
Сидя на скамье, катать теннисный мяч стопой вперед – назад поочередно правой и левой ногами.
Перекаты с носка на пятку, стоя на ровном полу или на палке.
Ходьба перекатом с пятки на носок.
Ходьба по ребристой поверхности (массажный коврик, ребристая доска).
Встать на носочки и выполнять приседания, держась руками за опору.
В тазик положите гладких речных камешков и налейте теплой воды (35–37 °С). Посадите малыша на стульчик, и пусть пальцами и подошвами играет с ними: захватывает пальчиками, перекатывает по дну тазика, перекладывает из стороны в сторону. В заключение процедуры пусть потопчется на камешках.
Чтобы физиологическое состояние не перешло в патологическое, необходимо следить за походкой малыша и правильно подбирать ему обувь. При ходьбе малыш должен опираться на наружный край стопы, тогда своды сформируются правильно. Первые туфельки и ботиночки должны иметь твердую подошву, небольшой широкий каблучок и жесткую пятку. Нос у туфелек должен быть широким, чтобы пальчики располагались веерообразно.
Нередко мамы покупают малышам домашние тапочки в виде забавных зверюшек. Плоская подошва мешает правильному формированию сводов стопы и способствует развитию плоскостопия. Даже домашняя обувь должна иметь небольшой каблук и твердую подошву, тогда тяжесть тела распределяется по всей стопе равномерно, обеспечивая правильное положение позвоночника и связочного аппарата.
Летом дайте возможность малышу походить босиком по лесной тропинке, по скошенной травке, по камешкам. Ходьба по неровной поверхности невольно заставляет ребенка усиливать нагрузку на внешний край стопы, а это укрепляет мышцы свода.
Положите возле кроватки ребенка резиновый массажный коврик с шипами. Пусть сразу после сна малыш походит по нему, разминая ножки и укрепляя своды стоп.
Если плоскостопие выявлено у малыша в первые годы жизни, то лечение позволяет ликвидировать проблему к поступлению в школу. Запоздалая диагностика резко снижает шансы на успех, а плоскостопие, замеченное у подростка, практически не поддается лечению, так как стопа уже полностью сформирована.
В процессе лечения используются специальные стельки-супинаторы, которые вкладываются в обувь и способствуют правильному формированию сводов.
Существует целый комплекс упражнений, направленных на развитие мышц стоп и голеней, укрепление связочного аппарата и улучшение кровообращения. Эти упражнения надо выполнять ежедневно, по 2 минуты каждое. Хороший эффект дает массаж стоп и голеней, физиотерапевтические процедуры, контрастные ванны и т. д.
Главное, заняться проблемой вовремя, когда косточки стопы еще мягкие и податливые и хорошо поддаются исправлению.
По росту становись!
В наше время модно быть высоким. Не только юноши, но и девушки мечтают о росте не менее 180 см, открывающем дорогу на мировые подиумы. От чего же зависит рост человека и можно ли повлиять на этот процесс?
В головном мозге каждого человека есть небольшой участок, называемый гипофизом, в передней доле которого вырабатывается гормон роста. От количества этого гормона и его активности и зависит рост человека. Гормон роста оказывает стимулирующее влияние на продольное вытягивание костей, усиливает белковый обмен, увеличивает мышечную массу, а количество жировой ткани уменьшает. Поэтому ребенок, значительно прибавивший за короткий срок в росте, так же значительно худеет.
Кроме этого гормона на рост ребенка оказывают влияние гормоны щитовидной железы и половые гормоны.
Рост ребенка первых лет жизни в первую очередь зависит от условий внутриутробной жизни, качества питания и наследственности. Было бы неразумно от миниатюрных родителей ожидать появления двухметрового великана.
Годовалый малыш имеет рост в среднем 75–80 см, в дальнейшем ежегодная прибавка роста составляет в среднем 5 см. Это средние цифры, а каждый ребенок растет и развивается по своему индивидуальному графику, зависящему от многих условий. Поэтому один ребенок быстро наращивает рост, а второй заметно отстает от одноклассников, внушая родителям опасение за свою судьбу. Не расстраивайтесь раньше времени. Чаще всего рост ребенка происходит не равномерно, а скачками. Весь год ребенок может быть самым маленьким в группе или в классе, а за летние месяцы вдруг вытянется на добрые 10 см и станет первым в строю. Кстати, вы, наверное, на примере собственных и знакомых детей замечали, что наиболее интенсивный рост происходит в весенне-летние месяцы.
Отставание в росте отмечается у часто и длительно болеющих детей, при недостаточном питании с дефицитом белка, минералов и витаминов. Ученые установили, что усиление роста происходит во сне, так как гормон роста вырабатывается наиболее интенсивно, когда ребенок спит. Может быть, у вашего ребенка нарушен сон, поэтому он плохо растет? Эти причины можно победить своими силами путем приобщения ребенка к здоровому образу жизни.
Самая серьезная причина отставания в росте – снижение выработки гормона роста в гипофизе. Ребенок с такой патологией явно отстает в росте от своих ровесников, и это отставание заметно уже в 3–4 года. Родители должны выяснить причину маленького роста ребенка как можно раньше, поэтому начните с посещения эндокринолога. Наблюдение врача в динамике позволит определить, растет ли ребенок хотя бы медленно или рост остановился. В решении этого вопроса поможет рентгенологическое обследование костей, на которых определяется наличие зон роста. Если обследование выявляет дефицит гормона роста, то на помощь придет его синтетический аналог, созданный учеными и успешно применяемый для лечения низкорослых малышей. Главное, вовремя определить патологию и своевременно начать лечение, которое будет продолжаться не один год, а до закрытия зон роста. У разных людей этот процесс происходит в разном возрасте, но в среднем от 16 до 20 лет. При соблюдении необходимых условий лечение дает поразительные результаты, и за 1–2 года малыш догоняет по росту сверстников, а в дальнейшем достигает своего нормального роста.
Многие дети с нормально функционирующим гипофизом хотели бы увеличить свой рост, и это вполне возможно с помощью физических упражнений и полноценного питания.
Регулярные рациональные нагрузки укрепляют кости и способствуют их росту. Нагрузки не должны быть чрезмерными. Юноша, увлекающийся гирями, штангой, рискует остаться низкорослым, так как происходит уплощение межпозвонковых дисков.
Напротив, упражнения на растяжение помогают подрасти любому человеку. Простейшие упражнения на перекладине (повисеть, подтянуться) снижают давление на межпозвонковые диски и вытягивают позвоночник.
Перекладину можно укрепить в дверном проеме. Она не занимает много места, зато ребенок в любую минуту может повисеть на ней и разгрузить позвоночник. Даже если он не вырастет ни на один сантиметр, то осанку исправит совершенно точно.
Все виды упражнений, связанные с подвижностью позвоночника, способствуют сохранению его гибкости и увеличению роста: наклоны вперед и в стороны, прогибы назад, потягивания вверх, растягивания лежа на полу.
Игровые виды спорта, заставляющие тянуться вверх: баскетбол, волейбол, гандбол – способствуют увеличению роста и формированию стройной фигуры.
Очень полезны занятия плаванием, которые разгружают позвоночник и способствуют увеличению роста. Посмотрите на спортсменов-пловцов, они все как один высокие и стройные. Положительное влияние на ускоренное развитие костно-мышечной системы оказывает массирующее действие воды, улучшая кровообращение и обогащая ткани кислородом.
Не забывайте про массаж. Его стимулирующее действие связано с раздражением зон роста и активизацией обменных процессов в организме.
Тепловые процедуры: ванны с морской солью, хвойным экстрактом с температурой воды 39–40 °С, сауна и русская баня – улучшают кровоснабжение органов и тканей, оживляют обменные процессы, ускоряют выведение токсических продуктов из организма.
Все эти упражнения и методы способны увеличить рост при одном непременном условии: они должны выполняться, пока не закрыты зоны роста в трубчатых костях, то есть до 16–20 лет.
Важное значение придается и правильному питанию. Растущий организм должен получать полноценное, сбалансированное по содержанию белков, жиров, углеводов, минералов и витаминов и достаточное по калорийности питание.
Растет или болеет?
Известно, что рост у ребенка происходит неравномерно. Быстрее детвора подрастает в весенние и летние месяцы. Скажем за это «спасибо» солнышку, подвижным играм на свежем воздухе, крепкому ночному сну после насыщенного событиями дня и разнообразному, богатому «живыми» витаминами питанию.
Особенно значительные скачки роста происходят у детей в возрасте 5–7 лет и в период полового созревание от 12 до 14 лет.
Возраст 5–7 лет называют периодом первого физиологического вытяжения, когда ребенок буквально за несколько месяцев может вытянуться на 10 и более сантиметров.
Таким стремительным ростом своего чада гордятся родители и дедушки-бабушки, да и сам ребенок свысока посматривает на «мелких» сверстников. Но иногда быстрый рост доставляет ребенку неприятности, которые мама никак не может связать именно с ускоренным вытягиванием.
Неожиданно ребенок начинает жаловаться, что «болят ножки». А мама говорит: «Устал, наверное, целый день, как заводной, носишься. Отдохнешь, и все пройдет». Но не проходит, и даже во время сна ребенок просыпается и плачет от боли в ногах. Начинают ходить по врачам, сдавать анализы, но патологии не находят. Радоваться надо, но ребенку не до радости, и мама не знает, в чем причина, и как ему помочь.
Причина проста, как белый день: рост костной ткани значительно опережает увеличение мышечных волокон. Мышцы тянутся за стремительно вытягивающейся костью, натягиваются и вызывают болевые ощущения у ребенка.
Как помочь? Тоже несложно. Ежедневно делайте ребенку массаж. Массаж улучшает кровоснабжение мышечной ткани, способствует снятию спазма, ускорению роста, выведению токсических продуктов.
Тепловые процедуры оказывают точно такое же действие: горячие ванны с температурой 39–40 °С, сауна, русская баня с легким массирующим постегиванием веничком – помогут справиться с неприятными ощущениями.
В домашних условиях, особенно в ночное время, можно выполнить горячее обертывание ног: нагрейте над паром шерстяную шаль и оберните ею ножки, затем проложите слой целлофана и укутайте ребенка до подмышек одеялом. От тепла боль отступит, а он крепко уснет, запеленутый, как младенец.
Можно обратиться за помощью к врачу-физиотерапевту. В его арсенале имеются различные средства, способные преодолеть болезнь роста.
Но это не единственная неприятность, сопровождающая ускоренный рост ребенка. Неожиданно мама замечает, что у здорового на вид ребенка постоянно отмечается повышенная до 38 °С температура. Причем не 1–2 дня, а недели и месяцы. Самочувствие не страдает, аппетит сохранен, сон крепкий, а температура не нормализуется даже после приема жаропонижающих препаратов. Начинается хождение по врачам, сдача анализов, рентгеновское обследование, УЗИ разных органов, но никакой болезни не обнаруживается.
Оказывается, все дело в излишней активности гипоталамуса, который посылает приказ гипофизу на выработку повышенного количества гормона роста и нечаянно задевает центр терморегуляции, побуждая его к усиленной выработке тепла. Поэтому температура тела у ребенка повышается и держится постоянно в пределах 37–38 °С. Это состояние называется лихорадкой роста или конституциональной гипертермией. Она возникает не у всех детей, а лишь у тех, кто имеет к ней предрасположенность по складу своей нервной системы. Чаще всего у ребенка в анамнезе имеются указания на перенесенную перинатальную энцефалопатию, родовую или черепно-мозговую травму, частые простудные или инфекционные заболевания.
Надо ли лечить лихорадку роста? Если да, то каким способом, ведь известно, что жаропонижающие препараты на нее не действуют. Вмешиваться в действие таких тонких структур как гипоталамус и гипофиз, с помощью фармацевтических препаратов не рекомендуется. Но и махнуть на проблему рукой, мол, сама пройдет, не стоит.
Создайте для ребенка нормальные условия для жизни, включающие полноценное питание, закаливающие процедуры, которые тренируют центр терморегуляции и помогают справиться с высокой температурой. Ограничивайте высокую подвижность ребенка, которая способствует повышенной выработке тепла, а следовательно, может привести к резкому подъему температуры.
Но ни в коем случае не делайте из ребенка больного, не укладывайте его в постель, не укутывайте в теплое одеяло.
Если температура перевалила за отметку 38,5 °С, помогите ребенку с помощью физических методов охлаждения: для обтирания кожи возьмите водку или 3 %-ный раствор уксуса. И ту, и другую жидкость надо развести водой в пропорции 1: 2 и обтереть ребенка мягкой губкой. На область крупных сосудов на 10–15 минут можно положить пузыри со льдом, обернутые полотенцем (шея, подмышечные и паховые складки, лоб). Чаще поите ребенка прохладными напитками из клюквы, брусники, черной смородины, чаем с лимоном. Сделайте очистительную клизму с гипертоническим раствором (1 столовая ложка соли на 1 стакан воды). При высокой температуре из кишечника в кровь активно всасывается жидкость вместе с токсическими веществами, поэтому надо вывести из кишечника содержимое.
По мере замедления темпов роста температура постепенно понижается и нормализуется, и ваш ребенок вновь здоров и весел, и к тому же строен и высок.
Сон для здоровья.
Активный и подвижный дошколенок, преодолевающий в течение дня многокилометровую дистанцию, нуждается в полноценном отдыхе, который восстанавливал бы его уставший организм.
Но в том-то и беда, что уложить непоседу в кровать – задача не из легких. К вечеру мама уже валится с ног и мечтает скорее лечь в постель, а в него «словно бес вселился», и «сна ни в одном глазу». И такая история повторяется изо дня в день, вернее, из вечера в вечер, испытывая на прочность мамины нервы и пополняя список рассказанных на ночь сказок и прочитанных книжек.
«Интересно, сколько времени он сможет не спать, если его вообще не укладывать?» К счастью, таких жестоких экспериментов над собственными детьми никто не проводил, да и теоретически не обосновывал. Известно, что человек треть жизни проводит во сне. Но это время нельзя считать вычеркнутым из жизни.
Сон – это генетическая потребность. Организм нуждается в отдыхе не меньше, чем в воде и пище. Во время сна сердечная деятельность замедляется, дыхание становится реже, артериальное давление понижается, активность пищеварительных ферментов угасает, но в спокойном состоянии организм активнее освобождается от шлаков, токсинов и заряжается новой энергией.
Полноценный сон необходим для поддержания психического и физического здоровья, во сне лучше идут восстановительные процессы. Недаром врачи говорят: сон – лучшее лекарство. За время сна организм накапливает энергию, которую потом затрачивает на активную трудовую деятельность. Во время сна активнее вырабатывается гормон роста, и ребенок растет.
Сон осуществляет психологическую защиту организма, так как человеческий мозг во сне активно работает, осмысливая полученную за день информацию, анализируя ее и вырабатывая решения. Чем крепче сон, тем лучше тело восстанавливает потраченную энергию, тем лучше себя чувствует человек, тем активнее его трудовая деятельность.
Потребность в сне у каждого человека индивидуальная, но существуют примерные нормы продолжительности сна, которых следует придерживаться.
Так, новорожденные должны спать 17–19 часов в сутки, шестимесячный ребенок – 15–16 часов, дети раннего возраста – 12–13 часов, младшие школьники – 10–11 часов, подростки – 9–10, взрослые люди – 8–9 часов, а после пятидесяти потребность в сне сокращается до 6–7 часов.
Важна не столько продолжительность сна, сколько его качество. Понятно, что продолжительный, но поверхностный и прерывистый сон не принесет желанного отдохновения, тогда как короткий, но глубокий сон сделает человека бодрым и активным.
Ученые, занимающиеся проблемами сна, убедительно доказали, что люди, «встающие с петухами», быстрее входят в форму, обладают более крепким здоровьем, чаще добиваются успеха в жизни, чем любители поспать до обеда.
Известно, что среди людей, в том числе и среди детей, существует несколько типов, различающихся между собой по работе биологических часов.
Ранние пташки, названные «жаворонками», легко пробуждаются утром, вскакивают с постели в хорошем настроении и полные бодрости, пик их активности приходится на утренние часы. На этих детей рассчитаны рекомендуемые педагогами и гигиенистами режимы дошкольных и школьных учреждений. Вечером у родителей не возникает никаких проблем с укладыванием ребенка спать: посмотрел вечернюю сказку и на боковую. Все хорошо, одно только «но». Эти дети составляют значительное меньшинство в популяции.
Зато «совы», доставляющие больше всего неприятностей родителям, воспитателям и педагогам, представлены значительно большим количеством. Попробуйте поднять его утром с постели и отправить в детский сад или в школу без скандала. Еще труднее уложить вечером в постель. Он и вечернюю сказку посмотрит и передачу «для тех, кто не спит», пребывая в бодром состоянии духа.
К счастью, существует промежуточная группа детей, наиболее многочисленная, биоритмы которых могут подстраиваться под нужный режим. Это так называемые «голуби».
Родители должны знать, к какому хронологическому типу относится их ребенок, чтобы вносить соответствующие коррективы в режим дня. Конечно, для школьника-«совы» никто не будет составлять индивидуального расписания. А «совенок»-дошколенок, воспитывающийся дома, может поспать подольше и понежится в постели без ущерба для здоровья и нервов. Если же он посещает детский сад, то по согласованию с воспитательницей его можно приводить попозже.
Иная проблема у родителей малолетнего «жаворонка». Он просыпается ни свет ни заря и своим радостным чириканьем заставляет просыпаться всю семью. В выходные и праздничные дни у его родителей одна мечта – выспаться. Но мечте этой не суждено сбыться еще в течение нескольких лет, пока малыш не станет самостоятельным и не поймет, что не стоит так рано будить маму и папу. Многие родители сознательно задерживают отход ребенка ко сну в надежде, что утром он поспит подольше. Даже и не надейтесь! Внутренний биологический будильник «заведен» всегда на одно и то же время, и никакие ваши ухищрения не помогут.
Разницу в характерах «сов» и «жаворонков» следует учитывать не только в отношении сна. За завтраком «жаворонки» едят с аппетитом, а «совы» лишь размазывают ложкой по тарелке, зато за ужином нередко требуют добавки. Наивысшая активность умственной деятельности у «жаворонков» наблюдается от 10 до 12 часов. Это время 2–3-го уроков, когда проводятся занятия по особо трудным предметам и контрольные работы. А ребенок-«сова» еще не раскачался и не взбодрился, его время наступит в период от 16 до 18 часов. Так пусть он выполняет в это время домашнее задание.
Но вернемся к проблеме сна. К какому бы хронотипу ни относился ваш ребенок, вечером он должен укладываться в кровать в строго определенное время.
Чтобы ребенок утром вставал отдохнувшим и в хорошем настроении, нужно выработать определенный ритуал отхода ко сну и не отступать от него ни при каких обстоятельствах (гости, завтра праздник и т. д.).
Вечером не рекомендуются подвижные игры, занятия физкультурой, зато приветствуется чтение спокойных и добрых книжек, исключающих различные «страшилки», «стрелялки», делающие сон беспокойным, изобилующим красочными сновидениями.
То же самое нужно сказать о просмотре телевизионных фильмов, которые культивируют образ героя с мощными кулаками и огнестрельными «пушками», применяемыми по любому поводу, нарушая представления ребенка о добре и зле.
О негативном влиянии на неокрепшую психику ребенка компьютерных игр с персонажами, имеющими в запасе несколько жизней, а потому бесстрашно уничтожающими на своем пути все живое, возрождаясь вновь, уже давно заговорили детские психологи. Такое времяпрепровождение вызывает у детей возбуждение, жестокость, агрессию, способствует выработке беспечного отношения к собственной жизни в надежде на наличие запасной.
Перед сном исключите из распорядка дня и эти возбуждающие развлечения, способные вызвать бессонницу и страшные сны.
Необходимо проветрить детскую комнату. Хорошо, если ребенок приучен спать с открытой форточкой. Сон на свежем воздухе крепкий и сладкий. Температура воздуха в комнате не должна превышать 20 °С.
Если вы уложили ребенка спать, а в смежной комнате работает на всю мощность телевизор или продолжается шумное выяснение отношений, говорить о спокойном сне не приходится, и ребенок утром встанет разбитый и не отдохнувший.
Кровать ребенка должна быть удобной, с плотным упругим матрасом, небольшой уютной подушкой, обеспечивающей удобное положение для шеи. В полотняный мешочек положите высушенную мяту, корни валерианы и поместите в изголовье детской кровати. Такая «снотворная» подушка поможет малышу быстрее заснуть.
Малышу не нужны тяжелые ватные и «жаркие» пуховые одеяла. Если он спит в байковой или фланелевой пижаме, то ночью наверняка сбрасывает с себя одеяло. Девочке удобнее спать в коротенькой рубашечке, нежели в ночнушке «до пят», которая мешает свободно поворачиваться ночью.
Возле кровати положите массажный коврик с резиновыми шипами, чтобы, встав утром, ребенок несколько минут потоптался на нем, раздражая активные точки на стопах и приводя себя в бодрое состояние. Тогда и утро будет поистине добрым и бодрым.
Отдельного разговора заслуживает тема дневного сна. Любой маме хочется, чтобы ребенок поспал после обеда, предоставив ей время для спокойного занятия домашним хозяйством или личными делами. Но многие дети всеми силами сопротивляются дневному отдыху, и затраченное на укладывание ребенка в постель время мама считает выброшенным на ветер.
На первом году жизни младенец спит днем несколько раз – от 4 до 10 в зависимости от возраста. В возрасте от 1 года до 1,5 лет дневной сон полагается малышу 2 раза по 1,5–2 часа. А после полутора лет – один дневной сон длительностью от 1,5 до 3 часов. Первоклассники освобождаются от дневного сна на законных основаниях, хотя при некоторых обстоятельствах поспать часок после обеда бывает очень даже полезно (приболел, устал, перевозбудился и т. д.).
Дети, посещающие детский сад, более дисциплинированные и, подчиняясь требованиям режима, после обеда ложатся спать. Эти 1,5–2 часа дневного сна предохраняют малыша от перевозбуждения, помогают справиться с повышенными нагрузками, защищают иммунитет.
«Домашние» дети уже давно научились побеждать мам и бабушек во многих вопросах, в том числе и по поводу послеобеденного отдыха. Уложить их в постель трудно, а заставить уснуть порою невозможно. Уже все сказки рассказаны, все книжки прочитаны, у мамы глаза слипаются, а малыш и не думает спать. Помучавшись неделю – другую, мама сдается, и вопрос о дневном сне с повестки дня снимается. Многие дети с 2–3 лет днем в постель уже не укладываются. И все-таки это неправильно. Даже если малыш не смог уснуть днем, он полежал в спокойном состоянии, отдохнули его ножки, снизилась нагрузка на позвоночник, сердечно-сосудистая и дыхательная системы функционировали без нагрузки и накопили сил для активной деятельности.
Не торопитесь лишать ребенка дневного сна. Чем младше ребенок, тем больше он нуждается в отдыхе, чтобы его познавательная деятельность происходила более успешно. Ведь во время сна головной мозг не отдыхает, а переключается на другой вид деятельности: от восприятия информации на ее обработку, усвоение и запоминание.
Нарушения сна.
Продолжительность сна является важным критерием хорошего отдыха, но еще более важным показателем является его качество. Понятно, что 5 часов глубокого и спокойного сна принесут больше пользы организму, нежели сон длительный, но с частыми пробуждениями.
Если спросить у любого человека, какие нарушения сна он знает, ответ будет один: бессонница. И очень удивится, узнав, что такие состояния, как энурез, лунатизм (сомнамбулизм), бруксизм, ночные кошмары относятся к нарушениям регуляции глубины сна. Мы называем только эти нарушения (хотя их гораздо больше), потому что они наиболее распространены в детском возрасте.
Бруксизм. «Мой ребенок скрипит по ночам зубами. У него глисты». С таким заявлением и просьбой провести обследование на наличие гельминтов приходят в кабинет педиатра многие мамы.
Общественное мнение возлагает ответственность за ночное скрежетание зубами на глистов, которые, хотя и наносят значительный вред здоровью, но в этом явлении не повинны.
Причины бруксизма, а именно так называется данное явление, неизвестны, а его механизм заключается в ритмичном сокращении жевательных мышц, сопровождающемся неприятным скрипящим звуком.
Почти у половины дошкольников и младших школьников наблюдаются проявления бруксизма в той или иной степени. У большинства детей кратковременные (менее 10 секунд) эпизоды зубного скрежетания не вызывают никаких проблем и со временем проходят бесследно. Длительные и интенсивные приступы бруксизма могут привести к повреждению зубов и окружающих мягких тканей. По утрам ребенок может жаловаться на головную или зубную боль и болезненные ощущения в мышцах лица.
Специалисты связывают возникновение бруксизма со стрессовым состоянием: (внутреннее беспокойство, напряженность, гнев) и рекомендуют для борьбы с ним следующие мероприятия:
• Перед сном предложите ребенку погрызть морковку, яблоко, репу, чтобы жевательные мышцы как следует потрудились и ночью отдыхали, а не стремились к непроизвольному сокращению;
• Наложите горячий компресс на лицо (по нижней челюсти от уха до уха) перед сном, чтобы расслабить мышцы;
• Выработайте определенный ритуал отхода ко сну, исключающий подвижные игры, просмотр «ужастиков» по телевизору и битву с компьютерным чудовищем;
• Предложите прогуляться на свежем воздухе, а затем понежиться в теплой ванне;
• За ужином избегайте обильной углеводной пищи и напитков, содержащих кофеин;
• Присмотритесь к поведению ребенка: не беспокоит ли его какая-то проблема? Поговорите с ним по душам, помогите избавиться от раздражающих мыслей. Ваше участие и доброжелательный тон помогут снять напряжение и устранить мышечный спазм.
Если ваш ребенок постоянно и сильно скрежещет зубами, обратитесь к стоматологу. Возможно, ему потребуются приспособления для исправления прикуса или специальные шины, защищающие зубы от повреждения.
Энурез. Около 5 % детей старше 4 лет, в том числе и младшие школьники, страдают непроизвольным мочеиспусканием во сне. Это не только медицинская, но и социально-гигиеническая проблема, затрудняющая общение ребенка с ровесниками в детском саду, в оздоровительном лагере, в санатории, в больнице, в любом другом месте, где ему предстоит провести хотя бы одну ночь. Это расстройство мочеиспускания вдвое чаще встречается у мальчиков.
Среди причин, вызывающих энурез, выделяются органические заболевания головного и спинного мозга, психические болезни и нарушения в мочевыделительной системе.
Уже упоминалось о том, что за последние годы увеличение страдающих энурезом детей связано напрямую с бесконтрольным применением одноразовых подгузников, постоянное ношение которых мешает формированию правильного рефлекса на мочеиспускание.
Чем старше становится ребенок, тем острее страдает он от своего недуга, тем более изощренным издевательствам подвергается со стороны ровесников, прознавших про его беду после первой же ночи, проведенной в общественном учреждении. Чувство ущербности, неполноценности будет усиливаться с каждым днем, и на этом фоне может развиться тяжелое нарушение психики. Не ждите милостей от природы в надежде на то, что «все само пройдет», обращайтесь к урологу, ваш ребенок нуждается в срочной квалифицированной помощи.
Возможно, потребуется стать пациентом врача-невропатолога, который научит ребенка самостоятельно контролировать наполненность мочевого пузыря и его опорожнение, а также прерывать и возобновлять мочеиспускание. Для этого существуют специальные упражнения, которые в конечном итоге приводят к устранению энуреза.
Существуют и медикаментозные препараты, помогающие бороться с недугом. Но их может рекомендовать только врач, знающий причину явления.
В настоящее время в каждой детской поликлинике существует новая методика в диагностике и лечении первичного ночного энуреза, разработанная врачами и получившая признание Всемирной организации здравоохранения. Специальный алгоритм помогает педиатру назначить необходимое обследование и выбрать нужную терапию для лечения первичного энуреза. Этот метод позволяет отличить первичный энурез от вторичного, который является следствием серьезных заболеваний и потому нуждается в лечении у нужных специалистов.
Лунатизм. Об этом явлении, называемом также сомнамбулизмом или снохождением, существует масса фантастических историй, повествующих о хождении по козырьку крыши, об убийствах в состоянии сна, о случаях амнезии и т. д. Такие сюжеты успешно эксплуатируются режиссерами латиноамериканского «мыла» при создании очередного «шедевра».
На самом деле лунатиков не так уж много в нашем мире, и их путешествия по квартире заканчиваются не так трагично.
Обычно через 1–1,5 часа после засыпания ребенок садится в кровати, встает, одевается, ходит по квартире. Он может сесть за стол и продолжить рисование или игру, которой занимался перед сном. Глаза его открыты, но взгляд отсутствующий, а на оклик по имени он не отзывается или отвечает односложно, не всегда внятно. Через какое-то время (20–30 минут) он опять укладывается в постель и спит до утра. Проснувшись, о своих приключениях не помнит или вспоминает о них как о приснившихся. Обычно к таким похождениям склонны дети от 5 до 8 лет с признаками повышенной нервной возбудимости.
У одних детей такое расстройство сна наблюдается в виде отдельного эпизода. Как правило, мама может назвать причину, приведшую к снохождению и связанную с перевозбуждением в связи с нарушением обычного распорядка дня: был в гостях, посещал вечернее театральное или цирковое представление, смотрел «ужастик» по телевизору, поссорился с мамой и т. д. А если известна причина, значит ясно, как лечить следствие. Избегать перевозбуждения в вечерние часы, выпить перед сном теплое молоко с медом и легкие успокаивающие средства: настой валерианы, пустырника, ново-пассит, гомеопатические средства, предназначенные для улучшения сна у детей.
У других детей ночные снохождения повторяются по несколько раз в месяц. А это требует немедленной консультации невропатолога и серьезного анализа внутрисемейной обстановки и отношения к ребенку со стороны взрослых. Психологи утверждают, что маленький лунатик скорее всего обделен вниманием и любовью в своей семье и нуждается не столько в таблетках и микстурах, сколько в маминых объятиях, ласке и спокойной домашней обстановке.
Создайте для него комфортные условия, исключающие волнение и возбуждение в вечерние часы. Перед сном рекомендуются прогулки на свежем воздухе, чтение добрых книжек и прослушивание спокойной музыки. Ужин должен быть за 2,5–3 часа до сна и состоять из легко усваиваемых нежирных блюд без возбуждающих приправ (горчица, уксус, кетчуп) и напитков (кофе, какао).
Телевизор и компьютер в «умеренной дозировке» и по возможности в первую половину дня.
Избегайте травмирующих детскую психику ситуаций. Никакого насилия над личностью ребенка. Не хочет кушать – не заставляйте. Не может оторваться от игры, когда пришла пора ложиться спать, не «выдергивайте» его резко из игровой ситуации в приказном порядке: «Быстро! Немедленно! Я кому сказала!» Тем самым вы создаете предпосылки к возвращению в игру в сомнамбулическом состоянии. Дайте ребенку время спокойно закончить важное для него дело и подготовиться ко сну.
Что делать, если среди ночи ребенок бродит по квартире, не просыпаясь? Не старайтесь растормошить и разбудить его, чтобы не напугать ребенка. Можно тихим спокойным голосом пригласить его в постель. Если просьба не доходит до его сознания, просто подождите 10–15 минут, и он ляжет спать самостоятельно. Но создайте безопасные условия для его путешествий: окна и двери держите закрытыми, колющие и режущие приборы уберите в недоступное место, надежно спрячьте зажигалки и спички. Лунатик прекрасно координирует движения и свободно передвигается в пространстве, но ему неведомо чувство страха, поэтому выйти в открытое окно или уйти из дома босиком и в пижаме для него не проблема.
Приучите малыша спать на правом боку. Еще Авиценна предостерегал от сна на спине как располагающего к ночным кошмарам и сомнамбулизму.
Если снохождение повторяется время от времени, давайте ребенку перед сном легкие успокаивающие препараты.
Не позволяйте ребенку смотреть на ночь боевики, в которых количество убитых превышает численность населения среднего города.
Яктация. Некоторые дети перед засыпанием или во время сна производят ритмичные движения головой по подушке из стороны в сторону или, встав на четвереньки, раскачивают туловище вперед-назад. Это явление называется яктация, проявляется в возрасте после шести месяцев и наблюдается чаще всего у детей с повышенной нервной возбудимостью или неврозом. Иногда при засыпании ребенок даже напевает, показывая, что процесс доставляет ему удовольствие. Длительность и амплитуда раскачиваний могут быть довольно значительными, но спящий ребенок продолжает спать. Психологи рассматривают это явление как вынужденное замещение недостающих ритмических движений, необходимых для нормального процесса созревания. Как правило, яктация исчезает самопроизвольно после 3–4 лет.
Сноговорение. Многие дети разговаривают во сне: произносят отдельные слова или целые «речи», иногда плачут или смеются, не просыпаясь. Словесное возбуждение нередко сочетается с двигательным: ребенок ворочается в постели, совершает резкие движения ногами, иногда даже падает с кровати. Причина всегда одна и та же – перевозбуждение: получил много новых разнообразных впечатлений, находился в непривычной обстановке, общался с большим количеством людей, поссорился с другом или членами семьи и т. д. и т. п.
Ночные страхи и ночные кошмары. Эмоциональная сфера ребенка отличается недостаточной зрелостью чувствований, неопределенностью телесных ощущений, невозможностью критической оценки впечатлений, поэтому для детского возраста характерно возникновение преходящих реакций протеста, отчаяния, раздражительности, капризов, то есть проявление расстройств эмоциональности, одним из которых является ночной страх.
Среди ночи, чаще через 1–2 часа после засыпания, ребенок просыпается в состоянии острого возбуждения, сопровождающегося криком, плачем, выражением ужаса на лице и вегетативными нарушениями: покраснение или побледнение кожи, потливость, учащенное сердцебиение. Маленький ребенок может «закатываться» до кратковременной остановки дыхания. Ночные страхи чаще всего появляются у малышей в возрасте от 2 до 4 лет, возникают в стадии глубокого сна. Эпизоды эти кратковременные, длятся не более 10 минут. Контакт с ребенком в этот момент затруднен, так как он не осознает окружающее.
Как бы ни были вы напуганы случившимся, поводов для беспокойства нет. Ночные страхи у детей свидетельствуют вовсе не о серьезных нарушениях психики, а о бурных эмоциональных переживаниях. Постарайтесь уложить его в постель, приговаривая ласковые слова, поглаживая по голове, и он снова уснет, а утром и не вспомнит о ночном происшествии. А вы и не напоминайте ему об этом, чтобы не фиксировать внимание на неприятных событиях. Ночные страхи с возрастом возникают все реже, и подростки уже полностью избавлены от них.
Ночные страхи существенно отличаются от ночных кошмаров, которые можно отождествить со страшными сновидениями. Ведь кошмары возникают во время той стадии сна, которая характеризуется наличием сновидений. Ребенок просыпается с криком и плачем, вскакивает с кровати, куда-то бежит. Содержание сна непонятно ребенку, поэтому рассказать о нем он способен односложно: «страшно», «я боюсь», «бабай приходил» и т. д. Зачастую кошмары, как правило, навеяны разговорами окружающих на криминальные темы, просмотрами триллеров и намеренным запугиванием непослушного ребенка «страшным дядькой», «ужасными вампирами» и другими персонажами, подсказанными неумеренной фантазией любящей мамы или бабушки.
Если ребенок подвержен ночным кошмарам, не ругайте его и не стремитесь возродить спартанские традиции в воспитании. Этим часто грешат мужественные папы, которые начинают стыдить малыша за «распущенные нюни», сравнивать с «трусливой девчонкой», запрещают маме приласкать его и взять «под крылышко» в свою постель. Заставить малыша преодолевать страх в одиночестве и темноте не самый лучший воспитательный метод, грозящий перевести единичный эпизод в повторные и навязчивые страхи и появление расстройства речи в виде заикания.
Ребенок не способен отличить страшный сон от реальной жизненной ситуации, а, проснувшись среди ночи, не может вспомнить содержание сна, но чувство ужаса, испытанное им только что, долго не покидает его. Поэтому необходимо успокоить малыша, приласкать, обнять, отогнать кошмары, создать комфортную обстановку и дать понять, что он находится под вашей надежной защитой.
Если ребенок боится спать в своей комнате, оставьте дверь открытой, включите ночник с мягким рассеянным светом, уберите из детской предметы, которые в сумерках или темноте своими очертаниями напоминают малышу чудовищ. Кстати, именно огромные мягкие игрушки-зверушки, населяющие детскую комнату и принимающие зловещие очертания в темноте, вызывают у проснувшегося среди ночи ребенка страшные эмоции.
Главные условия для нормального сна у ребенка спокойная доброжелательная обстановка внутри семьи и соблюдение режима.
Кто такой Левша?
Подавляющее большинство людей значительно лучше владеют правой рукой, и это считается нормой, в то время как леворукие до сих пор вызывают удивление и неуместное любопытство. Еще до недавнего времени ребенок, при выполнении действий оказывающий предпочтение левой руке, подвергался настойчивым требованиям «сменить руку», испытывая при этом сильное эмоциональное напряжение вплоть до стресса. Насильно переученный в правшу, он часто испытывает интеллектуальные затруднения и повышенное нервное напряжение, что выливается в неконтролируемое поведение, плохую успеваемость и даже заикание. Эти отклонения в развитии левшей порождены принудительным переучиванием, заставляющим их стать такими, «как все». Ведь наш мир является «праворуким», в котором все предметы обихода, инструменты, а также сложное оборудование на производстве предназначены для правой руки. Известен факт, что Полу Маккартни приходилось менять расположение струн на гитаре, приспосабливая их под свою леворукость. В настоящее время в связи с изменившимися взглядами на проблему, многие фирмы начинают выпускать товары народного потребления, рассчитанные на левшей.
Полу Маккартни приходилось менять расположение струн на гитаре, приспосабливая их под свою леворукость.
Леворукость долгое время считалась патологией, а в древности даже тесно связывалась с именем дьявола и подвергалась преследованиям, несмотря на то, что среди людей, предпочитающих действовать левой рукой, было немало настоящих гениев. Достаточно вспомнить великих Микеланджело и Леонардо да Винчи, произведениями которых человечество восхищается на протяжении многих веков. Среди наших современников можно назвать не менее известные имена, внесшие свой вклад в развитие науки и культуры: И.П. Павлов, Чарли Чаплин, В. Даль – все они были леворукими, но это никак не отразилось на их творческой и общественной деятельности.
Наконец-то ученые доказали, что леворукость не патология, а один из вариантов развития мозговой деятельности, при которой руководящая роль принадлежит правому полушарию головного мозга. Леворукость формируется еще во внутриутробном периоде, чаще у тех детей, которые имеют к этому генетическую предрасположенность. На первом году жизни выявить эту особенность у ребенка очень сложно: он одинаково владеет обеими руками. В возрасте 11–12 месяцев уже можно заметить, что ребенок предпочитает действовать левой рукой. Если леворукость обнаружена рано, то попытки перевоспитания могут достаточно быстро превратить ребенка в правшу. После трех лет, когда многие функции нервной системы уже закрепились и достигли некоторого автоматизма, насильственное переучивание ведет к нежелательным последствиям. Многие дети платят дорогую цену за настойчивое желание родителей и воспитателей исправить «ошибку природы». Страдает эмоциональная сфера ребенка, который становится раздражительным, вспыльчивым, капризным и плаксивым. Появляются расстройства сна, о которых мы уже говорили: энурез, ночные страхи, сноговорение. Во время занятий ребенок часто жалуется на головную боль, усталость в правой руке, отмечается стойкое нежелание писать, рисовать, указывающее на быструю утомляемость и понижение работоспособности. Если возникшие объективные трудности не смогли победить упорства, вернее, упрямства родителей, и переучивание продолжается, то, в конце концов, ребенок становится правшой, вернее, скрытым левшой, и в школьной жизни на его долю выпадет немало трудностей. Он, как правило, отстает от одноклассников при выполнении классной работы, пишет медленно и с ошибками, учительница ругает его за «ужасный» почерк, а мама не отстает от нее при проверке домашнего задания. Испытывая непомерные нервные нагрузки, ребенок страдает физически и морально, а посещение школы становится для него каторгой.
Психологи провели интересный эксперимент. Группу переученных левшей попросили выполнить письменную работу сначала правой, а затем левой рукой. Результаты оказались очень интересными и поучительными: задание, выполненное левой рукой, оказалось значительно грамотнее, аккуратнее и было написано быстрее, нежели сделанное правой рукой. Этот эксперимент объясняет тот факт, что среди переученных левшей много отстающих учеников, имеющих отклонения в поведении и проблемы со здоровьем. А также должен убедить родителей, воспитателей и педагогов в необходимости свободного выбора ведущей руки самим ребенком и недопустимости насильственного переучивания. Конечно, с возрастом большинство детей смиряются с обстоятельствами, овладевают навыками владения правой рукой, нервная система постепенно приходит в состояние равновесия, но в интеллектуальном развитии они отстают от левшей, не подвергшихся переучиванию, а часто в экстренных ситуациях левая рука берет на себя ведущую роль.
Благодаря настойчивым напоминаниям психологов о том, что леворукость – не патология, а вариант нормы и бороться с ней не только неправильно, но и преступно по отношению к детям, количество леворуких за последние годы в европейских странах возросло в 3–4 раза. Такая же тенденция наблюдается и в России, что связано с требованием педагогов и психологов прекратить переучивание левшей как дома, так и в детских дошкольных учреждениях (ну и в школах, само собой разумеется).
Необходимо соблюдать некоторые рекомендации психологов тем родителям, в семье которых растет маленький левша.
Будьте терпеливы и не требуйте от ребенка «красивого почерка» и «правильного наклона» букв. Не забывайте, что у леворукого ребенка восприятие мира происходит в «зеркальном» отражении, и для него «правильным» является наклон букв при письме справа налево.
Источник света расположите с правой стороны.
По возможности обеспечьте левшу предметами обихода, рассчитанными на преимущественное владение левой рукой.
Предупредите воспитателя в детском саду или учителя в школе об особенности вашего ребенка и попросите посадить его за столом или за партой слева, чтобы ведущая левая рука не испытывала неудобств из-за соседа.
Большое значение имеет создание психологического комфорта для левши, чтобы он не стыдился своей особенности, не скрывал ее и не испытывал чувство собственной неполноценности. Приводите исторические примеры, героями которых были известные леворукие люди (Александр Македонский), подкрепите рассказ чтением лесковского «Левши», собственное имя которого «подобно именам величайших гениев, навсегда утрачено для потомства», а прославившая его отличительная особенность стала синонимом высокого мастерства.
Дети-телеманы.
Вряд ли найдется в наше время семья, которая не имела бы в доме телевизора. Обычно это чудо электронной техники является первой совместной покупкой молодоженов и сопровождает нас на протяжении всей жизни. Во многих семьях телевизоры присутствуют во всех комнатах, включая кухню, и телевизионная оккупация начинается с момента пробуждения и продолжается до глубокой ночи. На этом фоне протекает вся жизнь семьи с ее радостями, победами и горестями. Невольно в этот круговорот вовлекаются и новорожденные младенцы, для которых включенный телевизор является непременным атрибутом домашнего уюта. Неудивительно, что малыш, едва научившийся говорить, свободно произносит рекламные слоганы, и, заслышав многократно звучащую в течение дня музыку, опережая диктора, произносит: «Вы все еще кипятите? Тогда мы идем к вам!».
Не допускается просмотр телевизионных передач из положения лежа и в полной темноте. Экран должен располагаться на уровне лица, чтобы не допускать перенапряжения мышц шеи и спины.
Изображение, меняющееся на экране, завораживает малыша и привлекает его внимание своими яркими красками, динамичностью, интересным сюжетом, если он доступен пониманию малыша, чего нельзя сказать о подавляющем большинстве передач. Телевизор прочно вошел в нашу жизнь и все чаще диктует нам условия совместного проживания. Сериалы изменяют налаженный режим семьи, заставляя переносить время ужина или вечерней прогулки, чтобы в назначенный «час Х» отложить в сторону все дела и удобно устроиться перед экраном, внимая переживаниям несчастной героини и ее превращениям из бездомной, всеми гонимой особы в ослепительную и влиятельную бизнесвумен. Вместе с мамой завороженно смотрит кино и малыш, не понимая содержания, а потому испытывая нервное и зрительное напряжение, которое может нанести вред детскому здоровью.
Чем длительнее и агрессивнее телеатака на неокрепшую нервную систему ребенка, тем больший объем неконтролируемой информации он получает, тем быстрее развиваются и более выражены у него расстройства эмоциональной сферы: раздражительность, повышенная возбудимость, быстрая утомляемость, нарушения сна. Это вовсе не означает, что необходимо вычеркнуть телевидение из жизни ребенка. По телевизионным каналам в дом поступает масса интереснейшей информации, с помощью которой можно и нужно стимулировать развитие ребенка. Ведь малыш-дошкольник, как губка, легко и без напряжения впитывает в себя разносторонние знания, развивая интеллект и создавая базу для последующего обучения.

Sebastian Czapnik / Dreamstime.com
Поэтому признаем за телевизором право на существование, но с еще бльшим уважением станем относиться к праву ребенка на здоровье, ограничив «употребление» телевизора двадцатью минутами в день для детей до 3 лет, получасом для зрителей до 5 лет, а более старшим детям разрешим общение с телевизором продолжительностью до 1,5 часов в день, но за 2–3 приема.
Расстояние между ребенком и голубым экраном должно составлять не менее 3 м, так как у детей еще сохраняется врожденная склонность к дальнозоркости. Близкое расстояние приведет к напряжению глазодвигательных мышц и появлению головной боли и общей усталости. А хроническое напряжение глазных мышц послужит основой для развития близорукости.
Не допускается просмотр телевизионных передач из положения лежа и в полной темноте. Экран телевизора должен располагаться на уровне лица, чтобы не допускать перенапряжения мышц шеи и спины.
Часто мамы используют продолжительные мультипликационные видеофильмы, чтобы занять ребенка, а самой отлучиться по делам или использовать освободившееся время для многочисленных домашних дел. Такая тактика лишает малыша полноценного общения с мамой и предоставляет взамен его суррогатное общение с телегероями. Совместный просмотр передач, во время которого мама дает пояснения к изображению, способствуют формированию правильного жизненного восприятия, становится более интересным для ребенка и приносит пользу для развития.
Изучая программу на неделю, выберите те передачи, которые по содержанию и смысловой нагрузке подходят вашему малышу по возрасту. Большинство малышей любят мультики и вечернюю сказку из «Спокойной ночи, малыши!», которая входит в ежевечерний ритуал подготовки ко сну.
Рекомендуется посмотреть передачи из жизни животных и о разных явлениях природы, которые вызывают познавательный интерес и расширяют кругозор.
Телевидение обогащает словарный запас ребенка, но считать это безоговорочным плюсом нельзя. Убогие рекламные призывы типа «Не тормози – сникерсни!», «Это шок по-нашему», диалоги тупых персонажей вроде Бивиса и Батхэда отнюдь не способствует развитию речи и интеллекта.
Следует помнить, что телевидение формирует пассивное отношение к жизни, и ребенок, который растет «под телевизор», не научится активно действовать и добиваться поставленной цели. На заре телевидения, когда ламповый телевизор с маленьким экраном считался предметом роскоши и редкая семья могла похвастаться им, дети активно развлекали себя сами, участвовали в художественной самодеятельности, ставили любительские спектакли, занимались в спортивных секциях, ходили в туристические походы, все свободное время проводили в подвижных играх на свежем воздухе и были гораздо веселее и здоровее нынешних «узников экрана», добровольно сдавшихся в плен телемонстру.
Умейте оторвать ребенка от голубого наркотика и показать ему, что жить своей собственной жизнью гораздо интереснее и увлекательнее, чем с пристальным вниманием наблюдать за жизнью далеких и чужих людей.
Заложники прогресса.
Еще десяток лет назад слова «дискета», «файл», «мегабайт» и им подобные были недоступны пониманию большинства людей, а на владельцев компьютеров смотрели, как на инопланетян, нечаянно залетевших на нашу грешную Землю. Теперь компьютер наряду с телевизором стал предметом домашнего обихода, а приобщение к нему ребенка происходит едва ли не раньше, чем кроха начинает ходить. Самое интересное заключается в том, что малыши осваивают сложную технику играючи, опережая в развитии начинающих пользователей среднего возраста. Это и понятно, ведь малыши не испытывают страха перед электронной машиной, присущего взрослому человеку, не обладают стереотипным мышлением, вырабатывающимся в течение жизни, и легко осваивают операции, требующие логического мышления. Никого уже не удивляет и не умиляет вид малыша в памперсах и с пустышкой во рту, сосредоточенно нажимающего кнопочки на клавиатуре. Юные пользователи готовы круглосуточно сидеть перед персональным компьютером, осваивая новые программы и сражаясь с заэкранными чудовищами.
Как относиться к новому повальному увлечению подрастающего поколения? На этот вопрос невозможно дать однозначного ответа. Наряду с огромной пользой, которую приносит в нашу жизнь умение пользоваться сложной техникой, и теми возможностями, которые она предоставляет человеку во всех сферах деятельности, следует помнить и об обратной стороне медали. А эта теневая сторона свидетельствует о многочисленных проблемах, растущих параллельно с расширением компьютерной сети.
Для самых маленьких детей с повышенной нервной возбудимостью длительное нахождение перед монитором является сильным раздражителем, который световыми мельканиями навязывает свой ритм коре головного мозга, способный вызвать судороги.
Компьютерная наркомания поражает детей, начиная с дошкольного возраста, и прогрессирует к подростковому периоду, когда виртуальная жизнь перевешивает по значимости и ценности реальную действительность. А такая ситуация требует немедленного вмешательства психологов и психиатров, чтобы вернуть ребенка к нормальным детским интересам и увлечениям.
Ребенок, испытывающий недостаток любви и ласки в семье, в виртуальном мире чувствует себя увереннее и комфортнее, компьютер дает ему возможность спрятаться от реальности и уйти в вымышленный мир, где можно почувствовать себя всесильным и независимым героем.
По наблюдениям психологов, особенно увлечены компьютерными играми «проблемные» дети, имеющие затруднения в общении с ровесниками и взрослыми, плохую успеваемость и заниженную самооценку. Чем хуже обстоят дела в реальной жизни, тем глубже погружается он в вымышленную, раскрепощаясь в ней и ощущая свое могущество.
Чтобы прогресс не способствовал отставанию, соблюдайте правила игры с компьютером, стараясь свести к минимуму неблагоприятное воздействие на ребенка.
Максимальное излучение сосредоточено на задней панели аппарата, поэтому поставьте его в угол, желательно, чтобы окно располагалось слева. Лицо ребенка должно находиться на расстоянии не менее 50 см от дисплея. Крохе неудобно сидеть на вашем стуле, поэтому приобретите специальный стул, регулирующийся по высоте, или установите на сиденье скамеечку, а под ноги соорудите подставку, чтобы они не болтались без опоры. Клавиатура должна находиться на удобной высоте, чтобы не уставали руки. Желательно, чтобы у стула были подлокотники, поддерживающие предплечья ребенка.
До пятилетнего возраста длительность пребывания перед монитором не должна превышать 15 минут. Если вы обучаете ребенка работе на компьютере, сажайте его прямо перед экраном, а не сбоку от него – это портит зрение.
Объясните ребенку, что компьютер существует не только для развлечения, и его возможности гораздо шире, нежели примитивные «стрелялки» и «бродилки». Ознакомьте юного пользователя с выходом в Интернет и возможностью получения любой информации из всемирной паутины. Это заставит ребенка относиться к компьютеру как к идеальному средству самообразования и расширения кругозора и подтолкнет к изучению иностранного языка.
Ни для кого не секрет, что в наше время средства массовой информации, в том числе телевидение, культивирующие насилие и вседозволенность, оказывают разрушительное действие на детскую психику и подрывают здоровье детей. Свой вклад в этот процесс вносят детские и подростковые журналы, наружная реклама, низкопробные детективы с пролитыми на их страницах литрами крови и компьютерные игры, вызывающие формирование агрессивности и бесчувственного отношения к людям и животным. Как результат – увеличение психоневрологических нарушений у российских детей в 10 раз по сравнению с годами «застоя».
Разлагающему влиянию массовой культуры противопоставьте в своей семье доброжелательность, заботу, сочувствие, сострадание, ограждающие детскую психику от массового «заражения насилием».
Зрение на «отлично».
С момента рождения ребенка его зрительная функция постоянно совершенствуется от рефлексов слежения и фиксации к становлению цветового зрения и затем до формирования высшей формы зрительного восприятия – бинокулярного зрения, дающего возможность видеть мир объемно и во всем его разнообразии. Особенно бурно совершенствуется зрение в первые три года жизни. Известно, что новорожденные имеют физиологическую дальнозоркость, которая по мере увеличения глазного яблока самостоятельно ликвидируется, и зрение становится нормальным, то есть изображение фокусируется на сетчатке. Если глаз растет слишком быстро, может развиться близорукость, при которой фокус располагается перед сетчаткой и изображение предмета становится нечетким, расплывчатым.
Зрительная система человека полностью формируется к 9–11 годам. До этого возраста ребенок приспосабливается к нарушению зрения и даже не подозревает о своих проблемах со зрением. Поэтому плохое зрение у детей часто остается не выявленным до 6–7 лет, а иногда и до подросткового возраста.
Современные дети едва ли не с пеленок подвергаются повышенным зрительным нагрузкам, которые оказывают влияние на формирование близорукости.
Среди современных дошколят все чаще и чаще встречаются дети в очках. Наличие одного-двух «очкариков» в каждом первом классе – дело обычное, а к окончанию средней школы носит очки уже каждый пятый ученик.
Раннее ухудшение зрения стало для школьников и их родителей настоящей проблемой, требующей немедленного разрешения.
Чтобы бороться с приобретенной близорукостью, надо хорошо знать причины, ее вызывающие.
Близорукость, миопия (от греческих слов «мио» – щуриться, и «опс» – глаз, зрение) – состояние, при котором человек плохо видит отдаленные предметы, и вынужден подносить их к глазам для детального рассмотрения.
В 5–6-летнем возрасте ребенок начинает учиться читать и писать и делает это, как правило, низко наклоняя голову к книге и тетради. Такая поза приводит к быстрому нарушению зрения в сторону близорукости. Однако усилия воспитателей, педагогов и родителей, заставляющие ребенка принять правильную позу, остаются напрасными: через 1–2 минуты голова опять склоняется к книге, и ученик едва не водит носом по строке. Дело в том, что центральная нервная система у дошкольника еще несовершенна и не может координировать совместные действия мышц глаза, головы и конечностей.
При рассматривании предмета на близком расстоянии возрастает нагрузка на глазодвигательные мышцы и на мышцу, изменяющую кривизну хрусталика (цилиарную). Хрусталик утолщается и фиксирует изображение на сетчатке. Если прилежный ученик длительно занимается чтением, рисованием или письмом, мышечный аппарат глаза утомляется, и мозг, желая разгрузить уставшие мышцы, отодвигает сетчатку, удлиняя глазное яблоко. Так развивается близорукость. Вблизи ребенок видит хорошо, но изображение отдаленных предметов нечеткое.
К сожалению, ребенок не испытывает неудобств от снижения зрения, и родители не подозревают о возникшей проблеме до тех пор, пока на диспансерном осмотре у окулиста не выявится близорукость, или учительница не отметит, что первоклассник с третьей парты не видит, что написано на доске.
Для исправления зрения ребенку прописывают очки, меняющие фокусное расстояние и заставляющие изображение проецироваться на сетчатку. В очках ребенок стал видеть хорошо, но напряжение глазных мышц не исчезло, и в скором времени требуются уже более сильные линзы, то есть близорукость прогрессирует.
Бороться с миопией путем подбора все более сильных очков занятие неблагодарное. Гораздо проще не допустить развития близорукости или «поймать» ее на ранней стадии, когда возможно с помощью специальной гимнастики для глаз затормозить нарушение зрения.
Следите за правильной позой ребенка во время письменных занятий. Расстояние от рабочей поверхности до глаз должно быть не менее 30 см. Через каждые 15 минут напряженной работы надо дать отдых глазам, проделав простые упражнения:
• Зажмурить глаза на несколько секунд, затем открыть (повторить 6–8 раз);
• В течение 15 секунд быстро моргать, затем 15 секунд глаза отдыхают, потом вновь 15 секунд моргать и 15 секунд отдых и т. д. Повторить 5–6 раз;
• На стене или на окне нарисуйте или наклейте яркую точку на расстоянии 1 м от глаз ученика. Переводить взгляд с ближнего объекта (тетрадь) на точку и обратно в течение 1–2 минут, снимая напряжение с глазных мышц;
• Закрыть глаза и помассировать веки пальцами в течение 1 минуты.
В классе и в детской комнате должно быть достаточное освещение. Источник света должен располагаться слева от ученика, чтобы тень от пишущей руки не падала на тетрадь. (Для левши источник света – справа.).
Пересмотрите свое отношение к телевизору, который своим постоянно мигающим экраном создает дополнительную нагрузку на глаза ребенка. Дошкольники и младшие школьники не должны засиживаться (или залеживаться) перед экраном больше 30–40 минут в день. Оптимальное расстояние от экрана до сидящего ребенка составляет 3–3,5 м.
Не следует смотреть телевизионные передачи в полной темноте. Желательно, чтобы комнату освещал боковой источник света, не отражающийся на экране.
Организм – это единое целое, и функции отдельных органов зависят от общего состояния здоровья. Так и зрение может испытывать на себе неблагоприятное воздействие при различных патологических состояниях организма.
Полноценное питание, богатое витаминами, особенно витаминами А и группы В, поможет ребенку сохранить зоркие глазки.

Katarzyna Leszczynska / Dreamstime.com
Недостаток витамина А может привести к расстройству сумеречного зрения, «куриной слепоте». Наиболее богаты этим витаминами печень трески и крупного рогатого скота, яичный желток, сливочное и растительное масло, рыбий жир, сыр «Чеддер». В организме витамин А синтезируется из каротина, содержащегося в моркови, сладком перце, абрикосах, плодах рябины. Тертую морковку надо заправлять растительным маслом или сметаной, тогда усвоение каротина увеличивается во много раз.
Витамин В1 обеспечивает нормальное функционирование нервной системы. При его недостатке наступает снижение умственной деятельности, что сказывается на состоянии зрения. Источники витамина В1 – мясо, печень, ржаной хлеб, дрожжи, соевые бобы, пророщенные зерна пшеницы.
Витамин В2 влияет на все виды обмена, в том числе и на происходящие в хрусталике, роговице и глазодвигательных мышцах. При его дефиците может развиться нарушение сумеречного зрения, появиться чувство жжения в глазах и веках. Включайте в питание ребенка все зерновые каши, пророщенную пшеницу, молоко, сыр, творог, яйца, орехи, мясо, печень.
Витамин В6 оказывает положительное влияние на состояние нервной системы. При его недостатке глаза испытывают напряжение и быстро утомляются. Все те же дрожжи, мясо, печень, пшеничные зародышы, рыба, зерновые каши восполнят дефицит.
Витамин В12 принимает активное участие в кроветворении, участвует в проведении нервных импульсов по нервным веточкам. Его недостаток вызывает слезотечение из глаз.
Витамин С поддерживает проницаемость капилляров на необходимом уровне, а его недостаток делает глазные сосуды хрупкими и ломкими, что приводит к кровоизлияниям.
Больше всего аскорбиновой кислоты в плодах шиповника, рябины, красном перце, шпинате, цитрусовых.
Достаточное поступление полноценного белка, фосфора, железа, калия обеспечивает сохранение зрения.
В народной медицине для улучшения зрения издавна используется черника, настойка из аира болотного, зеленые щи из крапивы.
Хронические заболевания носоглотки, частые простудные заболевания ослабляют цилиарную мышцу и способствуют прогрессированию близорукости.
Нарушение осанки, патология опорно-двигательного аппарата, избыточный вес тоже оказывают отрицательное влияние на остроту зрения.
Поэтому занятия физкультурой и спортом помимо общего укрепления организма положительно влияют и на органы зрения.
Настоящая беда для глаз – привычка детей читать и смотреть телевизионные программы лежа, а также недостаточное освещение рабочего места.
Не позволяйте ребенку читать в транспорте. Неровности на дороге заставляют глазодвигательные и цилиарные мышцы работать с напряжением, чтобы удержать изображение на сетчатке, следовательно, быстро наступает утомление глаз и снижение зрения.
Для профилактики близорукости и восстановления зрения разработаны специальные методики и аппараты, позволяющие отказаться от ношения очков.
Среди них хорошо зарекомендовали себя бифокальные сферопризматические очки – БСПО, совмещающие в себе две оптические системы: для работы вблизи и для дали. Ношение таких очков улучшают зрение в 80 % случаев.
Существуют и очки-тренажеры, у которых вместо стекол в оправу вставлены пластинки с рядами отверстий, которые ослабляют поток рассеянного света и повышают остроту и контрастность зрения.
Не стоит приобретать оптические тренажеры на вещевых рынках, как бы ни расхваливали свой товар коробейники. Наличие сертификата еще не гарантирует его подлинности. А доверив свои глаза случайным людям и аппаратам, можно быстро лишиться зрения.
В любой поликлинике принимает врач-окулист, который проверит остроту зрения и при необходимости выберет нужный метод лечения.
Если ребенку выписаны очки, серьезно подойдите к вопросу их приобретения. Не покупайте очки на лотке в метро, соблазнившись дешевизной.
Очень важно, чтобы расстояние между зрачками соответствовало расстоянию между центрами линз. Если центры зрачка и оптической линзы не совпадают, изображение будет нечетким, потом присоединятся утомление глаз и головная боль.
Заказывайте для ребенка очки в специализированных магазинах «Оптика», где ему подберут оправу, наиболее подходящую его типу лица, нужного размера и облегченную по весу. Линзы для детей предпочтительны из пластика: они легкие и безопасные. Исключается попадание осколков в глаза, так как пластик не разбивается даже от удара мячом или кулаком. (А выяснение отношений в детском коллективе с помощью кулаков не такая уж редкость.).
Глава 10. Модно быть здоровым.

«Уж сколько раз твердили миру» о необходимости физической активности для здоровья и долголетия, но ряды спортсменов и физкультурников в нашей стране не становятся многочисленнее. За последнее десятилетие произошло разрушение массового спорта, и городским детям и их родителям некуда податься, чтобы достичь физического совершенства.
Спортивные сооружения, создававшиеся в прошлые времена для укрепления здоровья населения, превратились в огромные рынки. Небольшие спортивные площадки, являвшиеся раньше принадлежностью каждого двора, заняты стремительно построенными офисами или превратились в стоянки автомобилей. Если не так давно при ЖЭКах выделялись помещения для работы с детьми, в которых организовывались залы для гимнастических занятий или для игры в настольный теннис, то сейчас эти помещения сданы в аренду коммерческим организациям, а дети выброшены на улицу. Многочисленные фитнес-клубы проблемы не решают, так как их услуги не по карману подавляющему большинству населения, а также не предназначены для занятий с детьми. А о бесплатных спортивных секциях или доступных по ценам занятиях в оздоровительных детских группах приходится только мечтать.
В таких условиях возрастают роль и ответственность родителей за физическое воспитание детей с «младых ногтей». Надо сделать так, чтобы у ребенка сформировалась не только уверенность в необходимости заниматься спортом, но и потребность в регулярных занятиях. Физическое развитие детей наряду с оздоровлением имеет и воспитательное значение, помогая общению с ровесниками и взрослыми, подготавливая их к будущей трудовой и общественной деятельности.
Тело человека создано для движения. Только в движении совершенствуется развитие каждого человека и общества в целом. Двигательная активность мышц и опорно-двигательного аппарата является непременным условием нормального роста и развития организма, укрепления здоровья, формирования правильной осанки и овладения основными трудовыми навыками.
Ни одну маму не приходится убеждать в необходимости массажа и гимнастики для правильного развития грудничка. И почти все родители на протяжении первого года жизни ребенка более или менее регулярно делают своему крохе массаж и занимаются с ним гимнастическими упражнениями. Стоит только малышу сделать первые шаги и отправиться в самостоятельное путешествие по жизни, как приходит конец занятиям. Почему-то родителям кажется, что ребенок, который и так целый день находится в движении, в дополнительной физкультуре не нуждается.
На самом деле именно непоседливость и стремление ребенка постоянно быть в движении требуют от родителей научить его управлять своим телом и определять пределы своих физических возможностей, что значительно снизит риск неизбежных в его возрасте травм и укрепит здоровье. Эти задачи достигаются с помощью регулярных спортивных занятий, проводимых в домашней обстановке и на свежем воздухе. Привычка к физической активности научит ребенка в дальнейшем быстро ориентироваться в нестандартной ситуации и избегать стрессов, что немаловажно в нашей жизни с ее повышенным стрессовым уровнем. А начинать физическое воспитание ребенка будем с утренней зарядки, которая является лучшим стимулятором хорошего настроения и радостного отношения у жизни.
Зарядка для хвоста.
Поднять утром малыша с постели и заставить делать зарядку – дело не только сложное, но порою и невыполнимое. А превратить это важное гигиеническое мероприятие в игру – проще простого. Но для этого самой маме придется выбраться из теплой постели и стать напарницей юного спортсмена, убивая при этом двух зайцев: помогая физическому развитию ребенка и возвращая своей фигуре былую стройность и легкость.
Физическая нагрузка не должна быть слишком высокой для ребенка, а упражнения – слишком сложными. Начните занятия с дыхательных упражнений.
Продолжительность зарядки не должна превышать 8–10 минут. А воображение вам подскажет, как сделать зарядку занимательной и веселой.
Каждый день придумывайте новые упражнения, чтобы занятия не превращались в унылое и однообразное повторение одних и тех же движений.
• Возьмите широкую доску, укрепите один ее конец на высоте 25–30 см (на кресле, на диване), пусть малыш поднимается и опускается по ней сначала с вашей поддержкой, а потом и без нее. «Идет бычок, качается, вздыхает на ходу: “Ой-ой, доска кончается, сейчас я упаду”. А наш Ванечка не упадет, он у нас ловкий и смелый!».
• Упражнения с мячом. Надо бросить мяч маме, затем поймать его. Потом опять бросить маме, перед этим ударив им об пол, а потом поймать мяч, брошенный таким же образом мамой. «Мой веселый звонкий мяч! Ты куда помчался вскачь? Красный, синий, голубой – не угнаться за тобой».
• Прыжки на одной ноге, на обеих ногах: «Мальчики и девочки, зайчики и белочки».
• Поскакали, как лошадки. Сделайте «вожжи» из скакалки или веревки и пусть малыш побегает вприпрыжку: «Я люблю свою лошадку, причешу ей шерстку гладко, гребешком приглажу хвостик и верхом поеду в гости». Под эти и другие милые детские стишки занятия гимнастикой пройдут веселее.
• Разложите на полу листы бумаги в два-три ряда в виде дорожки. Пусть малыш наступает только на них, «чтобы не замочить ножки, ведь кругом глубокие лужи».
• Упражнение «Рыбка». Малыш лежит на животе, кисти к плечам. Прогибая спину, вытянуть руки вперед. Голову приподнять.
Физическая нагрузка не должна быть слишком высокой для ребенка, а упражнения – слишком сложными. Начните занятия с дыхательных упражнений.
Встаньте прямо, ноги на ширине плеч. Поднять руки через стороны вверх – вдох, опустить руки – выдох (4 раза). Поднимая руки, предлагайте малышу тянуться вверх: «Расти высоким – высоким!».
То же упражнение, но на выдохе наклонить туловище вниз (4 раза). Наклоняясь, стряхивайте руками, «прогоняйте сон».
И. п. – стоя, ноги на ширине плеч, руки на поясе. Вращательные движения головой вправо – 4 раза, затем влево – 4 раза. «Чтобы шея была гибкой, а голова вертелась во все стороны, как у змейки».
И. п. – стоя, ноги на ширине плеч, руки согнуть в локтевых суставах, кисти привести к плечам. Вращательные движения в плечевых суставах вперед (4 раза), затем назад (4 раза). «Тренируем крылышки, чтобы летать, как птичка».
И. п. – стоя, ноги на ширине плеч, прямые руки в стороны. Вращательные движения в плечевых суставах вперед (4 раза) и назад (4 раза). Упражнение называется «Мельница».
И. п. – стоя, ноги на ширине плеч, руки на поясе. Наклоны туловища вперед, назад и в стороны (по 4 раза).
И. п. – то же. Вращательные движения туловища вправо (4 раза), затем влево (4 раза).
И. п. – стоя. Стопы вместе, руки на поясе. Присесть, вытянув руки вперед – выдох, встать, руки на пояс – вдох (8–10 раз).
Прыжки – на обеих ногах, руки на поясе или перед собой, согнутые в локтях: «Поскачем, как зайчики» (10–12 раз).
Заканчиваем занятие дыхательными упражнениями. См. п. 1.
ВДВОЕМ ЛЮБОЕ ДЕЛО СПОРИТСЯ, А ЗАНИМАТЬСЯ ГИМНАСТИКОЙ В ПАРЕ С МАМОЙ ВЕСЕЛО И ПОЛЕЗНО ДЛЯ ОБЕИХ СТОРОН.
Мама сидит на полу, ноги прямые. Малыш садится на ее колени к ней лицом. Ребенок совершает движения прямыми руками вперед, в стороны, вверх, кладет ладони на лоб, делая «домик», затем кисти к плечам и выполняет вращательные движения в плечевых суставах, вперед – назад.
Исходное положение то же. Теперь поиграем в «ладушки».
Исходное положение то же. Оба участника вытягивают руки вперед и соприкасаются ладонями. Поочередное сгибание – разгибание рук в локтевых суставах. Выпрямляя свою руку, малыш сгибает мамину руку. Оказывайте ему небольшое сопротивление, чтобы он преодолевал его. Во время выполнения упражнения подбадривайте словами: «Ах, какой ты сильный! Маму поборол. Вот так молодец, настоящий богатырь!».
Исходное положение то же. Ваши руки обхватывают малыша за талию, а он прогибается назад, стараясь затылком дотянуться до ваших ног.
Исходное положение мама лежит на полу на спине, малыш сидит у нее на коленях лицом к маме. Возьмитесь за руки. Малыш наклоняет туловище к маме, прикасаясь лицом к ее груди, затем прогибается назад, касаясь затылком маминых ног. Мама надежно удерживает его за руки.
Мама лежит на спине, ноги согнуты в тазобедренных и коленных суставах, стопы прижаты к полу. Малыш стоит возле мамы (носочки к носочкам), прислонившись ногами и туловищем к маминым голеням. Мама отрывает ступни от пола и поднимает голени вместе с малышом параллельно полу. Ребенок разводит руки в стороны, показывает, как летает самолет. Это упражнение помогает маме укрепить мышцы брюшного пресса, избавиться от живота, а малыш укрепляет мышцы спины, живота и тренирует вестибулярный аппарат.
Усложняем предыдущее упражнение. Мама поднимает ноги выше, поддерживая руками плечи малыша, а он обхватывает ножками мамины стопы, чтобы удержаться от падения. Так в тренировку включаются мышцы задней поверхности бедер и ягодиц (у мамы), а малыш тренирует чувство равновесия, укрепляет мышцы рук и ног.
Мама сидит на полу, ноги согнуты в тазобедренных и коленных суставах, стопы прижаты к полу. Ребенок сидит у нее на бедрах. Упираясь руками в пол позади себя, мама отрывает туловище и ноги от пола, делая «мостик», на котором сидит малыш. А он разводит руки широко в стороны.
Упражнения для пары «мама-дитя».
Двух-трехлетний непоседа часто падает, поэтому важно научить его «правильно» упасть, то есть уметь группироваться при падении. Этому вы научитесь, выполняя упражнение «Ежик». Малыш лежит на спине, притянув согнутые ножки к груди и обхватив их руками, подбородок прижат к груди. Так ежик сворачивается в клубок, выставив свои острые колючки навстречу опасности, например, коварной лисичке. Как бы ни катала лиса колючий комочек, добраться до хитрого ежика она не сможет. Пусть мама покатает своего «ежика» с боку на бок и с попы на затылок (выполнять на ковре).
Упражнение на растягивание «Руки вверх!». Ребенок лежит на спине, выпрямив ноги и вытянув прямые руки за головой. Мама поворачивает его то на левый, то на правый бочок, предлагая тянуться сильнее. Это упражнение направлено на исправление осанки, так как спинка расправляется, а напряжение с позвоночника снимается.
«Смелый наездник». Мама становится на четвереньки, упираясь в пол ладонями и коленями, малыш садится ей на спину. Мама поочередно отрывает ноги от пола, поднимая их. Задача малыша – удержаться верхом. Упражнение укрепляет мышцы брюшного пресса и нижних конечностей у мамы, а малыш тренирует вестибулярный аппарат и чувство равновесия.
«Скачем верхом». Исходное положение то же, но мама с драгоценной ношей передвигается по комнате, подбадриваемая криками наездника: «Н-но, Буланая!» Или: «Тпру, Вороная!» «Лошадка» при этом прищелкивает языком, изображая цокот копыт, и радостно ржет «иго-го».
Во время занятий исполняйте веселые ритмичные песенки, декламируйте детские стишки, играйте в пальчиковые игры, массируйте малышу ладони и стопы, стимулируя активные точки. Эти действия не только способствуют укреплению здоровья, но и стимулируют умственное развитие малыша. После таких упражнений радостное настроение обеспечено вам обоим на целый день.
Свой спортивный городок.
Утренняя зарядка, безусловно, дело очень важное, но и в течение дня не возбраняется устроить несколько физкультурных моментов. Настоящим подарком для ребенка станет детский спортивный комплекс, построенный в его комнате родителями или купленный в магазине. Умелым папиным рукам ничего не стоит соорудить в дверном проеме перекладину, прикрепить к потолку кольца и канат, установить шведскую стенку, по которой «ловкая обезьянка» будет забираться на пальму за бананами. Прикрепляя на высоте фрукты, игрушки, интересные предметы, вы стимулируете у малыша интерес к занятиям и радостное настроение, воспитывая ребенка сильным, ловким и здоровым. На таком комплексе ребенок может лазать, раскачиваться, цепляясь за все снаряды, вырабатывая ловкость и координацию движений.
Под спортивный комплекс положите маты или толстое одеяло, чтобы смягчить падения, которые неизбежны на первых порах, и подстраховывайте своего спортсмена от травм.
А уж построить спортивный городок для ребенка на даче не просто рекомендуется, а является делом чести для любого отца.
Желательно перед занятиями на спортивных снарядах провести разминку, чтобы разогреть мышцы, суставы и связки. Продолжительность занятий для малыша 10–12 минут, для дошкольника – до 20 минут.
Дети любят выполнять упражнения с предметами: гимнастической палкой, с обручем, со скакалкой, с мячом. Этот простейший спортивный инвентарь можно купить в магазине или сделать самим.
Гимнастическая палка для дошкольника может быть деревянной с отполированной поверхностью или пластмассовой фабричного изготовления длиной 80–90 см и диаметром до 3 см. Упражнения с палкой хорошо укрепляют кисти рук, улучшают осанку и развивают координацию движений.
Упражнения для разминки.
Исходное положение – стоя, руки вдоль туловища, ноги вместе. Сжать пальцы в кулаки, поднять кисти к плечам, напрячь мышцы, руки опустить, кулаки разжать.
И. п. – стоя, ноги вместе. Вытянуть прямые руки перед собой, сжать кулаки и выполнить вращательные движения кистями в одну и в другую сторону.
И. п. – стоя, руки в стороны. Выполнять круговые движения в плечевых суставах вперед – назад.
И. п. – стоя, кисти приведены к плечам. Выполнять круговые движения локтями вперед – назад.
И. п. – стоя, руки сцепить в «замок» и вывернуть ладонями вперед. Выполнять круговые движения сцепленными руками вправо – влево.
После разминки можно приступать к занятиям на спортивных снарядах. Пригласите малыша к шведской стенке и начинайте упражнения.
Исходное положение – стоя на расстоянии 2 шагов от стенки лицом к ней. Взяться руками за перекладину на уровне груди и перебирая руками по перекладинам, опускать их вниз до уровня пола, затем подняться в исходное положение.
И. п. – отступить на 1 шаг от стенки и встать к ней правым боком. Правой рукой взяться за перекладину на уровне пояса, левую вытянуть вверх. Наклонить туловище вправо, коснувшись головой стенки. Повторить упражнение, встав к стенке левым боком.
И. п. – встать на нижнюю перекладину спиной к стенке, взяться за перекладину над головой, повиснуть на руках.
То же, что и п. 3, но выполнять вращательные движения в голеностопных суставах.
И. п. – встать на нижнюю ступеньку, лицом к стенке, руками взяться за перекладину над головой. Повиснуть на перекладине, сгибая ноги в коленных суставах и выпрямляя их.
И. п. – встать на нижнюю перекладину, спиной к стенке, руки на перекладине над головой. Повиснуть на руках, подняв ноги вперед, подержать их так и поставить на перекладину.
И. п. – встать на нижнюю ступеньку лицом к стенке, повиснуть на руках, согнуть ноги в коленях, повисеть и вернуться в и. п.
И. п. – стоя на нижней ступеньке спиной к стенке, повиснуть на перекладине, согнуть ноги, выпрямить их перед собой, согнуть, вернуться в и. п.
Упражнения выполнять по 4 раза. Если ребенок устал, не настаивайте на выполнении всех упражнений, пусть просто полазает по стенке в свое удовольствие.
А вы в это время займитесь домашним хозяйством.
Если вы оборудовали в квартире кольца, их высота должна быть доступна ребенку с вытянутыми руками.
Взяться за кольца и повиснуть на них, согнув ноги, и покачаться вперед – назад.
Исходное положение то же. Согнуть ноги в коленях, развести колени в стороны, затем соединить их и вернуться в и. п.
И. п. то же. Оттолкнувшись от пола, закрутиться на кольцах в одну сторону, затем в другую.
И. п. – то же, повиснув на кольцах, подтянуться на руках, сгибая их в локтях.
И. п. – то же. Повиснуть на кольцах, развести прямые ноги в стороны.
Свести ноги. В положении виса «ходить», перебирая ногами вперед – назад.
Выполнять каждое упражнение 2–4 раза.
Упражнения на перекладине.
Повиснуть на перекладине и подтягиваться на ней, сгибая руки в локтевых суставах. Повторить 3–4 раза.
Повиснуть на перекладине, согнуть ноги в коленях и подтянуть их к груди, затем выпрямить ноги и опустить их вниз. Повторить 3–4 раза.
Скакалку можно сделать из тяжелой плотной веревки. Она должна соответствовать росту ребенка. Чтобы определить нужную длину, надо встать на середину веревки, и, взявшись за ее концы, согнуть руки, подняв кисти на уровень подмышек. Для удобства захвата завяжите на концах скакалки узлы или обмотайте их изоляционной лентой. Подражая старшим детям, малыш пытается скакать через веревочку уже в 3–4 года, но у него это не получается. Поэтому упражнения со скакалкой включайте в занятия с детьми после 5 лет. Возраст скакалки довольно древний, но это не мешает ей быть любимым развлечением как у девочек, так и у мальчиков. Как только городские дворы освобождаются от снега, на тротуарах появляются попрыгуньи со скакалками, демонстрируя высокое мастерство владения этим нехитрым предметом.
Взять палку обеими руками, поднять руки вверх, подняться на носки, потянуться – вдох. Опустить руки – выдох.
Поднять руки с палкой над головой, выполнять наклоны туловища в стороны, держа палку в прямых руках.
Вытянуть руки вперед, выполнять приседания, держа палку в прямых руках.
Держа палку перед собой в опущенных руках, выполнять наклоны туловища, стараясь коснуться палкой пола. Следите, чтобы ноги оставались прямыми.
Лечь на спину, держа палку в вытянутых руках. Подняться без помощи рук в положение сидя.
Лежа на спине, взять палку двумя руками несколько шире плеч, руки поднять и опустить за голову.
Лежа на спине и держа палку в прямых руках над грудью, «поехать на велосипеде».
Каждое упражнение выполнить по 4 раза.
Упражнения с мячом развивают мышцы рук и ног, меткость и ловкость, но применение этого скачущего друга в квартире будет ограничено только гимнастическими упражнениями, зато на улице он проявит все свои возможности. Для дошкольника нужен мяч диаметром 6–7 см, который не будет выскакивать из рук во время занятий.
Все во двор!
Мяч и скакалка являются незаменимыми участниками разнообразных подвижных игр на свежем воздухе, в которые надо вовлекать не только своего ребенка, но и его ровесников.
Совместные игры воспитывают у детей готовность к сотрудничеству, чувство коллективизма, ответственности за свои поступки, способность найти выход из затруднительного положения и умение отстаивать свою правоту. В процессе игры дети учатся общению между собой и со взрослыми людьми. Все эти качества пригодятся ребенку не только в ответственные школьные годы, но и на протяжении всей жизни. Вспомните игры собственного детства и передайте их юному поколению: «прятки», «лапта», «чижик», «вышибала», «штандер», «казаки-разбойники» и т. д. Во время игры каждый участник пробегает несколько километров по пересеченной местности, преодолевает массу препятствий прыжками в длину и высоту, забирается на возвышения, прыгает с них на землю, ползет по-пластунски, скрываясь от противника, и мчится наперегонки с соперником, стараясь первым достичь цели. Так в игре дети добиваются ловкости, выносливости, сообразительности и физического совершенства. К тому же командные игры формируют у ребенка чувство локтя, взаимовыручки, справедливости, а общая радость от одержанной победы вызывает потребность дружить и получать удовольствие от совместных действий.
Метание в цель. Нарисуйте забавную или грозную фигуру-мишень, прикрепите ее к забору или стене, и стреляйте по «неприятелю», стараясь попасть прямо в нос или сердце.
Упражнение на координацию движений: подбросить мяч левой рукой, а поймать правой и наоборот.
Подбросить правой рукой и этой же рукой поймать. Теперь наоборот.
Высоко подбросить мяч и поймать его, сделав при этом поворот на 360 градусов.
Упражнение на равновесие и укрепление осанки: держа мяч над головой, пройти по узкой доске или разложенной на земле скакалке. Рука, держащая мяч, вытянута вперед, другая – в сторону. Пройти в таком положении по узкой доске или по разложенной на земле скакалке.
Пройти по узкому предмету, вытянув руки в стороны, в одной из которых находится мяч. На каждый шаг мяч передается из одной руки в другую.
Дошкольников уже можно приобщать к занятиям спортом. Но делать это надо легко и ненавязчиво.
Для трехлетнего малыша настоящим спортивным снарядом может служить трехколесный велосипед, помогающий вырабатывать спортивный азарт, быстроту и равновесие. Катание на велосипеде укрепляет мышцы нижних конечностей и спины, тренирует сердечно-сосудистую и дыхательную системы. Но ребенок не мыслит такими скучными образами, для него катание на велосипеде является увлекательным и веселым занятием. Многие дети предпочитают велосипеду самокат. Да и родителям проще – самокат занимает мало места в квартире, а польза от него не менее значительная: укрепляет мышц стоп и ног, развивает чувство скорости, ловкость, координацию движений.
Прежде чем выпустить маленького гонщика во двор, убедитесь в безопасности окружающего пространства, главное, в отсутствии движущегося транспорта. Лучше всего кататься в детском парке, в сквере, на специальных площадках.
У всех прохожих вызывает умиление и зависть такая картина: малыш в спортивном костюме и кроссовках семенит вслед за мамой и/или за папой, занимающимися оздоровительным бегом. Под лозунгом «Мама, папа, я – спортивная семья» многие родители приобщают своих крошек к бегу и зарядке на свежем воздухе в любую погоду. Такое отношение к детям надо только приветствовать, однако родители должны соблюдать меру и не допускать чрезмерных физических нагрузок. В первые дни пробежки должны чередоваться с ходьбой: ускоренной и в спокойном темпе. Не подгоняйте ребенка бежать быстрее, пусть он выберет подходящую для него скорость, чтобы без напряжения преодолеть дистанцию. Для начала выберите расстояние в 100 метров и пусть малыш одолеет его таким образом: 25–30 м – ускоренная ходьба, 40 м – легким бегом, с постепенным замедлением и переходя на шаг. При регулярных занятиях вы будете постепенно увеличивать дистанцию и наращивать скорость бега. Всегда наблюдайте за состоянием малыша. Если во время бега появилась одышка, значит вы взяли непосильный для него темп или слишком длинную дистанцию. Не забывайте, что это бег оздоровительный, а не отборочный в олимпийскую сборную.
Перед пробежкой рекомендуется сделать небольшую разминку, а после нее – общеукрепляющие упражнения или подвижные игры.
В зимнее время желательно приобщать ребенка к катанию на лыжах и коньках.
Четырехлетнего малыша уже спокойно можно отдавать в фигурное катание. Этот вид спорта способен подарить фигуре изящество и стройность на многие годы вперед, а затраченное на тренировки время компенсируется приобретением крепкого здоровья и жизнерадостного характера.
На лыжах пробуют кататься уже 2–3-летние малыши. В продаже имеются специальные облегченные лыжи для малолетних спортсменов. И хотя первые шаги даются крохам нелегко, упорство, с которым они преодолевают снежную целину, заслуживает уважения. Подбадривайте малыша одобрительными возгласами, хвалите его за смелость, терпение и выдержку. Эти черты сослужат хорошую службу в любом деле.
Для ребенка постарше приобретите настоящие лыжи, соответствующие его росту: ребенок стоит с поднятой вверх рукой, а поставленная вертикально лыжа своим закругленным концом должна касаться его лучезапястного сустава. Для лыжной ходьбы идеально подходят лыжи с ботинками, которые крепятся с помощью индивидуальных креплений. Если ребенок катается в обычных ботинках или сапожках на лыжах с мягкими креплениями, сделайте так, чтобы ремни не соскальзывали с обуви, а нога – с лыжи, превращая прогулку в мучения. Очень важно подобрать по росту палки – слишком маленькие или чересчур высокие превращаются из помощниц в помеху, способную нанести травму при падении.
Катание на санках с горы доставляет истинное удовольствие детворе. Спуск на скорости вызывает чувство восторга и бесшабашной смелости, а необходимость каждый раз забираться на гору, тренирует сердечно-сосудистую и дыхательную системы, укрепляет мышцы всего тела.
Летом спортивные интересы ребенка перемещаются на берег естественного водоема. Для кого-то это деревенский пруд или речка в черте города, а для кого-то морские пляжи во всех частях света. Неважно. Научиться плавать можно и нужно в любой акватории. Никого не приходится убеждать, что умение плавать необходимо каждому человеку не только из соображений безопасности на воде, но и ввиду необычайной пользы этого занятия для укрепления здоровья.
Вода раздражает нервные рецепторы, в огромном количестве присутствующие в кожном покрове, импульсы от которых поступают в кору головного мозга. Это способствует развитию двигательных реакций и психической деятельности.
Многие родители начинают заниматься со своими малышами, когда те пребывают еще в младенческом возрасте. Для крохи в возрасте 2–3 месяцев водная стихия является привычной. Он еще не забыл, как 9 месяцев «плавал» в мамином животике, и, оказавшись в водной среде, легко и быстро восстанавливает утраченные навыки. Младенцы не боятся воды, свободно погружаются под воду и за несколько занятий становятся настоящими «ихтиандрами».
Водоплавающие» малыши в росте и развитии значительно опережают своих «сухопутных» ровесников и почти не болеют респираторными инфекциями. И это не удивительно. Ведь плавание является мощнейшим закаливающим и оздоравливающим фактором.
Вода массирует тело пловца, тем самым улучшая кровоснабжение кожи и мышц. Активные движения в водной среде, плотность которой значительно выше воздуха, развивают мышечную систему и суставно-двигательный аппарат. Под влиянием нагрузки тренируется сердечно-сосудистая система, увеличивается жизненная емкость легких, следовательно, интенсивнее происходит газообмен, а ткани и органы получают кровь, обогащенную кислородом.
Если у вашего малыша не было возможности заняться плаванием с рождения – не беда. Наверстать упущенное можно в любом возрасте, было бы желание. В каждом бассейне есть группы для обучения детей плаванию, в которых они с удовольствием занимаются. Овладеть этим важным жизненным навыком любой ребенок способен и в природных водоемах под руководством собственных родителей.
Научите ребенка не бояться попадания воды в нос, в глаза, задерживать дыхание под водой, правильно дышать, координируя дыхательные движения с работой рук и ног.
Не тащите ребенка в воду насильно, так вы вызовете у него страх и отвращение к плаванию. Он должен с желанием заходить в реку, озеро. Не форсируйте события. Ребенок обязательно залезет в воду, наблюдая радость купающихся детей, и страстно захочет научиться плавать, чтобы не отстать от окружающих.
Проявите терпение, и победа будет на вашей стороне. В воде ребенок должен активно двигаться. Чем прохладнее вода, тем энергичнее должны быть движения, чтобы не допустить переохлаждения. Если появился озноб, немедленно прогоняйте ребенка из воды.
Особенно полезно купание в море. Здесь на организм оказывают положительное влияние соли, растворенные в морской воде, удары волн, производящие массирующее действие, вдыхание морского воздуха и жаркое южное солнышко.
Если у ребенка проблемы с позвоночником (нарушение осанки, сколиоз), то занятия плаванием являются непременным условием в комплексном лечении заболевания. Плавные движения в воде помогают спазмированным мышцам расслабиться, разгружают неравномерно нагруженный позвоночник, исправляют деформацию опорно-двигательного аппарата и способствуют выздоровлению.
Предоставьте возможность ребенку вести активный образ жизни, и вы забудете о том, что «все дети болеют». Гораздо проще оправдывать нездоровье собственного ребенка этой удобной фразой и перекладывать ответственность за бесконечные болячки на органы здравоохранения, нежели создать условия для его гармоничного развития и принимать в нем активное участие.
Если вы хотите вырастить ребенка здоровым и жизнерадостным, начните с воспитания в себе отношения к собственному здоровью и чувства ответственности за благополучие и будущее своих детей.
· · ·
Возможно, читатели будут удивлены, не обнаружив в книге обычных для популярной медицинской литературы страниц, посвященных многочисленным детским болезням и советам по их лечению. Но основной задачей врача-педиатра является не лечение заболевших детей, а профилактика любых заболеваний, укрепление здоровья маленьких пациентов и желание выпустить их в самостоятельное плавание морально и физически крепкими, способными устоять перед различными невзгодами, на которые богат этот «миг между прошлым и будущим» под названием – Жизнь.